Слайд 2
Синдром Гудпасчера (СГ) — редкое заболевание, в основе которого лежит аутоиммунная реакция с выработкой организмом аутоантител главным образом к базальным мембранам клубочковых капилляров почек и альвеол легких. Клинически проявляется симптомами быстропрогрессирующего гломерулонефрита и геморрагического пульмонита в сочетании с легочным кровотечением (кровохарканьем). Определение
Слайд 4: ЭТИОЛОГИЯ
Этиология СГ до настоящего времени не известна. Сам Гудпасчер связывал развитие заболевания с небактериальным воспалением. Большинство авторов считают, что возникновение его связано с вирусными и бактериальными инфекциями. СГ может развиваться на фоне различных заболеваний, под воздействием физических и химических факторов внешней среды (действие органических растворителей, паров бензина, лаков, введение D- пеницилламина ). Предполагается генетическая предрасположенность к синдрому Гудпасчера, ее маркером считают наличие HLA-DRW2.
Слайд 5
Синдром Гудпасчера чаще встречается у белых, чем у чернокожего населения, однако он может быть более распространен у определенных этнических групп, таких как народ маори в Новой Зеландии. Синдром имеет бимодальное распределение по возрасту: 20-30 лет и 60-70 лет. Заболевание чаще встречается у молодых мужчин и пожилых женщин.
Слайд 6
Это реакция гиперчувствительности II типа, при которой антитела направлены главным образом против альфа-3-цепи коллагена IV типа базальной мембраны почечных клубочков. Это аутоантитело также перекрестно реагирует с базальной мембраной альвеол. Антитела связываются с базальной мембраной клубочков и приводят к образованию полумесяца. Для этого заболевания характерны быстро прогрессирующий гломерулонефрит (GN в форме полумесяца) и некротизирующий геморрагический интерстициальный пневмонит. Повреждение альвеол вызывает альвеолярное кровоизлияние, одышку и кровохарканье (кашель с кровью). ft
Слайд 7
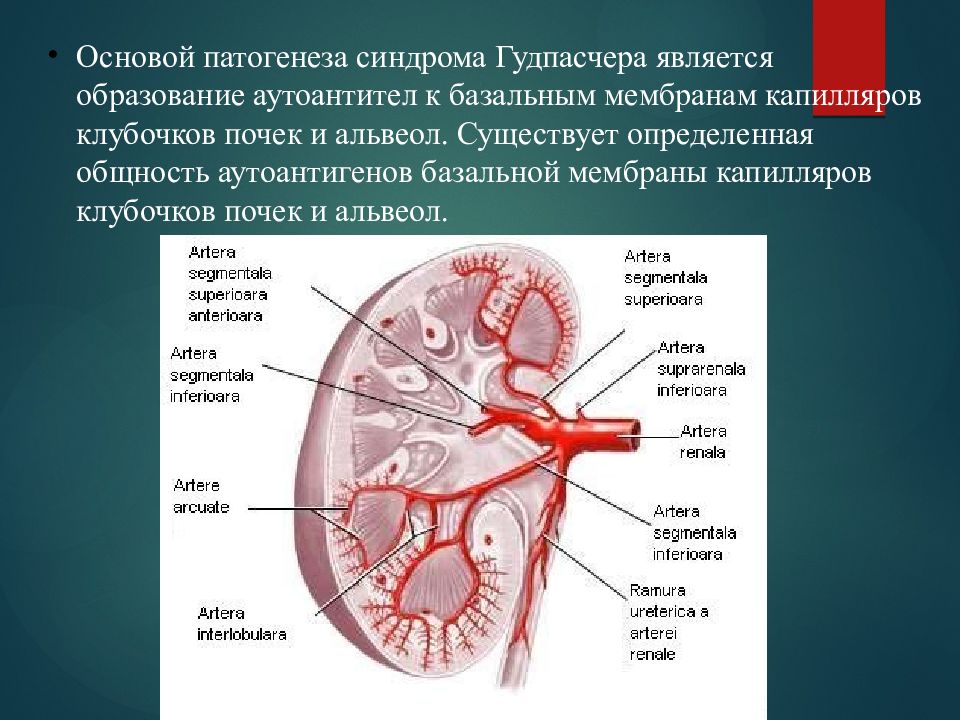
Основой патогенеза синдрома Гудпасчера является образование аутоантител к базальным мембранам капилляров клубочков почек и альвеол. Существует определенная общность аутоантигенов базальной мембраны капилляров клубочков почек и альвеол.
Слайд 8: ПАТОМОРФОЛОГИЯ
В легких наблюдается картина венулитов, артериолитов, капилляритов с выраженными явлениями деструкции и пролиферации; поражение капилляров наблюдается преимущественно в межальвеолярных перегородках, развивается альвеолит с геморрагическим экссудатом в альвеолах. Поражение почек характеризуется развитием экстракапиллярного пролиферативного гломерулонефрита с последующим формированием гиалиноза и фиброза, что приводит к развитию почечной недостаточности; выраженные внутриальвеолярные кровоизлияния; развитие гемосидероза легких и пневмосклероза различной степени выраженности, как итог эволюции альвеолита.
Слайд 10: Клиническая картина
Симптомы поражения легких : Кровохаркание Легочное кровотечение Одышка Кашель Боль в груди Эти признаки возникают на фоне общей слабости, повышенной температуры, похудения.
Слайд 11
Как правило, поражение почек проявляется позже, спустя определенное время после развития легочной симптоматики. Характерные клинические признаки почечной патологии : гематурия (иногда макрогематурия), быстро прогрессирующая почечная недостаточность, олигоанурия, артериальная гипертензия. В 10-15% случаев синдром Гудпасчера начинается с клинических признаков почечной патологии - появляется клиника гломерулонефрита (олигурия, отеки, артериальная гипертензия, выраженная бледность), а затем присоединяются симптомы поражения легких. У многих больных могут иметь место миалгии, артралгии.
Слайд 12: План обследования
ОАК,ОАМ. БХ крови: общий белок и белковые фракции, креатинин и мочевин, трансаминаза, серомукоид, гаптоглобин, фибрин, железо. Анализ мокроты: цитология, определение сидерофагов. Иммунологические исследования: В- и Т-лимфоциты, субпопуляции Т-лимфоцитов, иммуноглобулины, циркулирующие иммунные комплексы, антитела к базальным мембранам клубочков почек и альвеол. Рентген легких. ЭКГ. Спирография. Исследование биоптатов легких и почек.
Слайд 13: Объективное исследование
При осмотре больного - резкая бледность кожных покровов без признаков цианоза. При аускультации в легких выслушиваются сухие и влажные (особенно в период легочного кровотечения) хрипы на фоне жесткого дыхания, преимущественно в прикорневой зоне. При перкуссии - легочный звук не изменен. При исследовании сердечно-сосудистой системы возможно увеличение границы относительной тупости сердца влево, приглушенность сердечных тонов, негромкий систолический шум, при развитии тяжелой почечной недостаточности появляется шум трения перикарда.
Слайд 15: Лабораторные исследования
ОАК. Характерны железодефицитная гипохромная анемия, гипохромия, анизоцитоз, пойкилоцитоз эритроцитов. Наблюдается также лейкоцитоз, сдвиг лейкоцитарной формулы влево, увеличение СОЭ. ОАМ. В моче обнаруживаются белок, цилиндры,эритроциты. По мере прогрессирования ХПН снижается относительная плотность мочи, в пробе по Зимницкому развивается изогипостенурия. БХ крови. Наблюдается повышение содержания в крови мочевины, креатинина, гаптоглобина, серомукоида, а2 и гамма-глобулинов, снижение содержания железа. Иммунологические исследования. Может обнаруживаться снижение количества Т-лимфоцитов-супрессоров, выявляются циркулирующие иммунные комплексы. Антитела к базальной мембране капилляров клубочков и альвеол выявляются методом непрямой иммунофлюоресценции или радиоиммунологическим методом. Анализ мокроты. Много эритроцитов, обнаруживается гемосидерин, сидерофаги.
Слайд 16
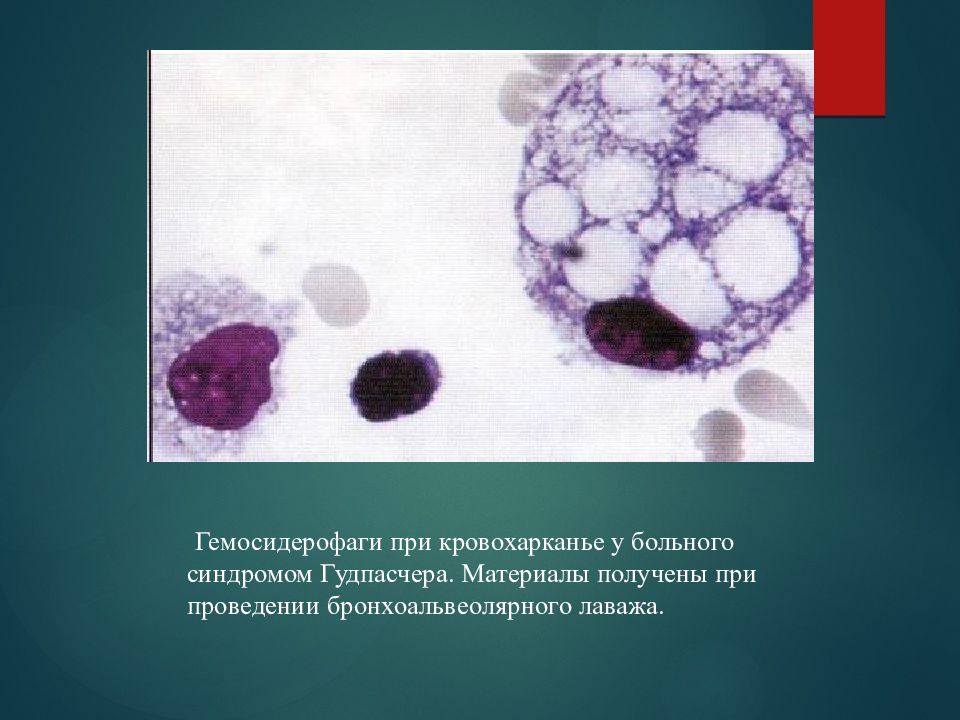
Гемосидерофаги при кровохарканье у больного синдромом Гудпасчера. Материалы получены при проведении бронхоальвеолярного лаважа.
Слайд 17: Инструментальное исследование
При рентгенографии легких чаще всего отмечаются диффузные двусторонние облаковидные затемнения, преимущественно в нижних долях или прикорневой и срединной локализации, которые имеют преходящий характер и могут исчезать спонтанно. В редких случаях они могут сливаться или развиваются с одной стороны. Диффузное «пылеобразное» затемнение в легких отмечается во время легочного кровотечения и связано с интраальвеолярной геморрагией.
Слайд 18
Спирография выявляет рестриктивный тип дыхательной недостаточности (снижение ЖЕЛ), по мере прогрессирования заболевания присоединяется обструктивный тип дыхательной недостаточности (снижение ОФВ1, индекса Тиффно ). ЭКГ. Выявляются признаки выраженной миокардиодистрофии анемического и гипоксического генеза. При выраженной артериальной гипертензии появляются признаки гипертрофии миокарда левого желудочка. Исследование газового состава крови. Выявляется артериальная гипоксемия. Исследование биоптатов легких и почек. Биопсия легочной ткани (открытая биопсия) и почек производится для окончательной верификации диагноза, если невозможно точно диагностировать заболевание неинвазивными методами. Выполняется гистологическое и иммунологическое исследование биоптатов.
Слайд 19: Характерными для синдрома Гудпасчера являются следующие признаки:
наличие морфологических признаков гломерулонефрита (чаще всего экстракапиллярного ), геморрагического альвеолита, гемосидероза и интерстициального фиброза; выявление иммунофлюоресцентным методом линейных отложений IgG и С3-компонента комплемента на базальных мембранах легочных альвеол и почечных клубочков.
Слайд 20
Системные ANCA ассоциированные некротизирующие васкулиты Наличие ANCA. Вовлечение ЛОР-органов (при гранулематозе Вегенера ). Тенденция к формированию легочных очагов с распадом. Отсутствие синхронности в прогрессировании легочного и почечного поражения Пурпура Шенлейна – Геноха Поражение легких не характерно. Типичная кожная геморрагическая сыпь (пурпура), не наблюдающаяся при СГ. Увеличение сывороточного уровня IgA. Поражение кишечника. Анти-БМК-антитела не характерны C истемная красная волчанка Характерные иммунологические феномены (антитела к ДНК и гистонам, LE-клеточный тест). Вовлечение сердца (эндокардит Либмана –Сакса – миокардит). Возможен цереброваскулит. Часто нефротический синдром без признаков ухудшения функции почек Тромботические микроангиопатии Повышение плазменной концентрации D- димера. Маркеры тромбофилии (антитела к кардиолипину, β2-гликопротеиду, генетические маркеры). Кожное сетчатое ливедо. Поражение легких преимущественно по типу рецидивирующих тромбоэмболий легочной артерии. Выраженное ухудшение функции почек и злокачественная артериальная гипертензия могут существовать без выраженных изменений мочи. Поражение сердца (острый коронарный синдром – острый инфаркт миокарда) и церебральных сосудов (острые нарушения мозгового кровообращения)
Слайд 21: ЛЕЧЕНИЕ
Борьба с вредными антителами Контролируйте накопление жидкости Контролируйте высокое кровяное давление Предотвратить серьезные повреждения легких и почек пероральные иммуносупрессивные препараты, такие как циклофосфамид и кортикостероиды. внутривенное введение кортикостероидов для контроля кровотечения в легких Плазмаферезом помогает удалить вредные антитела из крови. Гемодиализ
Слайд 22: Синдромная терапия Лечение отеков Диуретики назначают при значительных отеках. Диуретики не назначают при рвоте, диарее, гиповолемии. При длительно сохраняющихся отеках назначают фуросемид 2-6 мг/кг/сутки внутривенно 3-4 раза в день через равные промежутки времени. Для пациентов с рефрактерными отеками используется комбинация петлевых и тиазидных диуретиков и/или калий-сберегающих диуретиков ( спиринолактон ), в тяжелых случаях - комбинация диуретиков и альбумина (20% альбумин 1г/кг 2-4 часа + фуросемид 1-2мг/кг в/в) [18]. Лечение артериальной гипертензии: • иАПФ : эналаприл 0,1-0,6 мг/кг/ сут, фозиноприл 5-10 мг/сутки. Не назначать иАПФ при уменьшении СКФ менее 30 мл/мин/1,73 м2 • БРА: валсартан 0,4-3 мг/кг/ сут, максимальная доза 160 мг/сутки • β-блокаторы: атенолол 1-2 мг/кг, максимальная доза 100 мг/сутки. • блокаторы кальциевых каналов ( нифедипин, амлодипин ). Нифедипин 0,5-2 мг/кг/ сут в 2-3 приема
Слайд 23
Другие медикаменты: • блокаторы протонной помпы при появлении гастроинтестинальных симптомов и в период терапии кортикостероидами: омепразол 0,5-1,0 мг/кг/сутки; • карбонат кальция на период терапии кортикостероидами с целью профилактики остеопороза: 250-500 мг/сутки; • липидоснижающие препараты при гиперхолестеринемии более 5 ммоль/л у подростков: аторвастатин 10 мг/ сут,
Слайд 24
Идиопатический гемосидероз легких - заболевание легких, характеризующееся повторными кровоизлияниями в альвеолы и волнообразным рецидивирующим течением, гипохромной анемией и волнообразным рецидивирующим течением.
Слайд 25
Причина неизвестна. Предполагается врожденная неполноценность эластических волокон сосудов малого круга кровообращения, прежде всего микроциркуляторного русла, что приводит к дилатации легочных капилляров, выраженному замедлению кровотока, диапедезу эритроцитов в альвеолы, легочную паренхиму с последующим отложением в ней гемосидерина. Существует точка зрения о возможной роли врожденной аномалии сосудистых анастомозов между бронхиальными артериями и легочными венами. Однако в последнее время наибольшее распространение получила теория иммунокомплексного происхождения заболевания. Возможно образование антител к компонентам стенки сосудов легких с последующим формированием комплексов антиген-антитело прежде всего в микроциркуляторном русле легких, что приводит к некрозу сосудистой стенки с кровоизлияниями в альвеолы, паренхиму легких. Не исключается также большая роль цитотоксического воздействия иммунных лимфоцитов на сосудистую стенку.
Слайд 26
Патоморфологические изменения заполнение альвеол эритроцитами; обнаружение в альвеолах, альвеолярных ходах и респираторных бронхиолах, а также в интерстициальной ткани большого количества альвеолярных макрофагов, заполненных частицами гемосидерина; утолщение альвеол и межальвеолярных перегородок; развитие по мере прогрессирования болезни диффузного пневмосклероза, дегенеративных изменений эластической ткани легкого; нарушение структуры базальной мембраны капилляров межальвеолярных перегородок (по данным электронно-микроскопических исследований)
Слайд 27
КЛИНИКА ИГЛ Больных беспокоит кашель с отделением кровянистой мокроты. Кровохарканье является одним из главных симптомов заболевания и может быть выражено значительно (легочное кровотечение). Случаи без кровохарканья бывают очень редко. Больные жалуются на одышку (особенно при нагрузке), головокружение, шум в ушах, мелькание мушек перед глазами. Указанные жалобы обусловлены, в основном, развитием анемии вследствие длительного кровохарканья. В происхождении одышки имеет значение также развитие диффузного пневмосклероза при прогрессирующем течении заболевания. У многих больных бывают боли в грудной клетке, суставах, животе, повышается температура тела, возможно значительное похудание.
Слайд 28
Бледность кожи и видимых слизистых оболочек, иктеричность склер, цианоз. При перкуссии легких определяется притупление перкуторного звука (преимущественно в нижних отделах легких). При обширных кровоизлияниях в легочную ткань притупление перкуторного звука значительно более выражено и над зоной тупого звука может выслушиваться бронхиальное дыхание. При аускультации легких определяется важный признак идиопатического гемосидероза легких - распространенная крепитация могут выслушиваться влажные мелкопузырчатые, а также сухие хрипы. При развитии бронхоспастического синдрома количество сухих хрипов (свистящих и жужжащих) резко увеличивается. При аускультации сердца обращает на себя внимание приглушенность тонов при развитии хронического легочного сердца определяется акцент II тона на легочной артерии, при декомпенсации легочного сердца происходит увеличение печени. Увеличение печени у 1/3 больных наблюдается и при отсутствии декомпенсированного легочного сердца. Возможно увеличение селезенки.
Слайд 29
Общий анализ крови - гипохромная анемия (снижение уровня гемоглобина, количества эритроцитов, цветного показателя, анизоцитоз, пойкилоцитоз, ретикулоцитоз. Общий анализ мочи - без существенных изменений, но иногда определяется белок, эритроциты. Биохимический анализ крови - повышается содержание билирубина, аланиновой аминотрансферазы, альфа2- и гамма-глобулинов, уменьшается содержание железа, увеличивается общая железосвязывающая способность сыворотки крови. Иммунологические исследования - существенных изменений не выявляется. У некоторых больных возможно снижение количества Т-лимфоцитов, увеличение иммуноглобулинов, появление циркулирующих иммунных комплексов. Анализ мокроты. Обнаруживаются эритроциты и сидерофаги - альвеолярные макрофаги, нагруженные гемосидерином. Анализ мокроты необходимо производить часто, так как однократное исследование может оказаться неинформативным. Исследование бронхиальной лаважной жидкости - в промывных водах бронхов обнаруживаются сидерофаги. Анализ пунктата костного мозга - миелограмма характеризуется уменьшением количества сидеробластов - клеток красного костного мозга, содержащих глыбки железа. Может обнаруживаться признак усиленного эритропоэза - увеличение количества нормобластов (вероятно, как проявление компенсаторной реакции на развитие анемии).
Слайд 30
Рентгенологическое исследование легких. Рентгенологически можно выделить следующие стадии заболевания: I стадия - снижение прозрачности легочной ткани ( вуалеподобное затемнение обоих легких), что обусловлено диффузными мелкими кровоизлияниями в легочную ткань; II стадия - проявляется наличием множественных мелких очагов округлой формы от 1-2 мм до 1-2 см в диаметре рассеянных диффузно по всем легочным полям. Эти очаги постепенно рассасываются в течение 1-3 недель. Возникновение новых очагов совпадает с фазой обострения заболевания; III стадия - характеризуется появлением обширных интенсивных затемнений, которые очень напоминают инфильтративные затемнения при пневмонии. Появление таких интенсивных затемнений обусловлено развитием отека и воспаления вокруг очагов кровоизлияний. Характерной особенностью этой стадии, как и второй, является достаточно быстрое исчезновение и повторное появление инфильтратов в других участках легких, в которых произошло кровоизлияние; IV стадия - выявляется интенсивный интерстициальный фиброз, который развивается вследствие повторных кровоизлияний и организации фибрина в альвеолах. Указанные рентгенологические изменения, как правило, двусторонние, исключительно редко бывают односторонними.
Слайд 31
Перфузионная сцинтиграфия легких. Для идиопатического гемосидероза характерны выраженные двусторонние нарушения легочного кровотока. Исследование вентиляционной способности легких. По мере прогрессирования заболевания развивается рестриетивная дыхательная недостаточность, характеризующаяся снижением ЖЕЛ. Достаточно часто определяется нарушение бронхиальной проходимости, о чем свидетельствует снижение ОФВ1 индекса Тиффно, показателей пикфлоуметрии. ЭКГ. При значительно выраженной миокардиодистрофии возможно снижение интервала ST книзу от изолинии, появление различных видов аритмий (чаще всего желудочковой экстрасистолии). При развитии хронической легочной гипертензии появляются признаки гипертрофии миокарда правого предсердия и правого желудочка. Исследование газового состава крови. С развитием выраженной дыхательной недостаточности появляется выраженная артериальная гипоксемия. При гистологическом исследовании биоптатов легочной ткани в альвеолах обнаруживается большое количество гемосидерофагов, а также выраженные явления фиброза интерстициальной ткани. Ультразвуковое исследование органов брюшной полости. При длительном существовании болезни часто выявляется увеличение печени и селезенки.
Слайд 32
Диагностические критерии идиопатического гемосидероза легких неоднократно повторяющееся и длительно кровохарканье, существующее; одышка, неуклонно прогрессирующая по мере увеличения длительности заболевания; мелкопузырчатые диффузные аускультативные проявления, хрипы; характерная рентгенологическая картина - внезапное появление множественных очаговых теней по всем легочным полям и довольно быстрое их спонтанное исчезновение (в течение 1-3 недель), развитие интерстициального фиброза; обнаружение в мокроте сидерофагов - альвеолярных макрофагов, нагруженных гемосидерином; гипохромная анемия, снижение содержания железа в крови; выявление в биоптатах легочной ткани сидерофагов и интерстициального фиброза; отрицательные туберкулиновые пробы.