Первый слайд презентации: Синкопальные состояния как междисциплинарная проблема
Борт А. А. к.м.н., заведующий неврологическим отделением для больных с острыми нарушениями мозгового кровообращения БУЗОО «ОКБ» 2019
Слайд 2
Синкопальное состояние (CC) (обморок, синкопе)- преходящая потеря сознания вследствие общей гипоперфузии мозга, характеризующаяся быстрым развитием, короткой продолжительностью и спонтанным окончанием. Упоминание причиной преходящей потери сознания гипоперфузии мозга в определении СС исключает: эпилептические припадки, сотрясение головного мозга, инсульт, метаболические расстройства, включая гипогликемию, гипоксию, гипервентиляцию с гипокапнией « Guidelines for the diagnosis and management of syncope » 20 09 ESC
Слайд 3: Guidelines for the diagnosis and management of syncope » 2018 ESC
В сравнении с предыдущими рекомендациями основные положения остались неизменными. По-прежнему большое значение уделяется первоначальному этапу обследования. Стратификация риска пациентов с СС остается ключевым звеном диагностического поиска. Определение высокого риска неблагоприятного прогноза требует незамедлительной госпитализации и лечения. Как правило, такие больные имеют кардиальные причины приступов или серьезные сопутствующие заболевания.
Слайд 4: Классификация причин СС
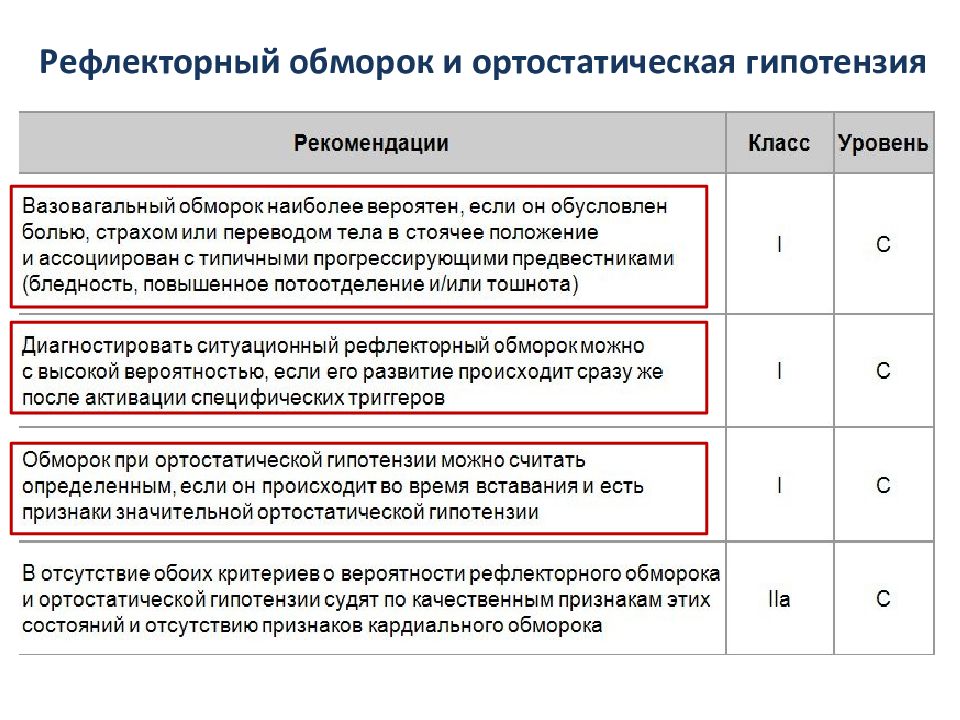
1. Нейромедиаторные рефлекторные СС Вазовагальные: ортостатический вазовагальный обморок: в стоячем, реже в сидячем положении (кардиоингибиторный, вазодепрессорный, смешанный); Эмоциональный: страх, боль (соматическая или висцеральная), гемофобия, страх при виде медицинских инструментов. Ситуационные: при мочеиспускании; при раздражении желудочно-кишечного тракта (глотание, дефекация); во время кашля, чихания; после физической нагрузки; другие (при смехе, при звуке духовых инструментов); Синдром каротидного синуса. Нетипичные формы (без предвестников и/или очевидных триггеров и/или нетипичного проявления
Слайд 5: 2. СС при ортостатической гипотензии
Гипотензия при физических нагрузках за счет венозного депо, после приема пищи и длительного постельного режима (дезадаптация). Лекарственная ортостатическая гипотензия (наиболее часто встречаемый тип): в результате применения вазодилататоров, диуретиков, фенотиазина, антидепрессантов. Дегидратация: при кровотечении, диарее, рвоте. Первичная вегетативная недостаточность (нейрогенная ортостатическая гипотензия): при идиопатической вегетативной недостаточности, семейной дизавтономии Райли-Дея, мультисистемной атрофии Шая-Дрейджера, болезни Паркинсона, деменции с тельцами Леви, невральная амиотрофия Шарко-Мари-Тута. Вторичная вегетативная недостаточность (нейрогенная ортостатическая гипотензия): при сахарном диабете, амилоидозе, повреждениях спинного мозга, аутоиммунной вегетативной нейропатии, паранеопластической вегетативной нейропатии, почечной недостаточности.
Слайд 7: 3. Кардиальные СС
При брадикардии: дисфункция синусового узла (включая синдром брадикардии/тахикардии); нарушения атриовентрикулярной проводимости. При тахикардии: Суправентрикулярной; желудочковой. При органических изменениях: аортальном стенозе, остром инфаркте миокарда/ишемии, гипертрофической кардиомиопатии, сердечных опухолях (атриальная миксома, прочие опухоли), болезни перикарда/тампонаде, врожденных аномалиях коронарных артерий, неправильной работе искусственного клапана. Кардиопульмональная дисфункция и измененное состояние крупных сосудов: легочная эмболия, острая аортальная диссекция, легочная гипертензия.
Слайд 8: Кардиальные СС характеризуются:
возникновением во время физического напряжения или в положении на спине; внезапными сердцебиениями, следующими после СС; семейной историей необъяснимой внезапной смерти в молодом возрасте; наличием органического заболевания сердца или коронарных артерий; аритмическим СС по данным электрокардиограммы, к которым относятся:
Слайд 9: ЭКГ-изменения, характерные для кардиогенного ( аритмогенного ) СС
− бифасцикулярная блокада (определяемая как блокада левой или блокада правой ножки пучка Гиса в сочетании с левой передней или задней ветвью левой ножки пучка Гиса); − прочие аномалии внутрижелудочковой проводимости (QRS ≥0,12 с); − атриовентрикулярная блокада Мобитца 1-го типа ІІ степени и атриовентрикулярная блокада І степени со значительным удлиненным P–R-интервалом; − бессимптомная умеренная синусовая брадикардия (40–50 сокращений сердца в минуту) или брадиформа фибрилляции предсердий (40–50 сокращений сердца в минуту) при отсутствии лечения с отрицательным хронотропным действием;
Слайд 10: ЭКГ-изменения, характерные для кардиогенного СС
− устойчивая желудочковая тахикардия; − WPW -синдром; − удлиненные или укороченные Q–T-интервалы; − ранняя реполяризация левого желудочка; − подъем сегмента ST с первым типом морфологии в отведениях V 1 −V 3 (синдром Бругада); − отрицательные Т-волны в правых отведениях, эпсилон-волны, напоминающие картину аритмогенной кардиомиопатии правого желудочка; − признаки гипертрофии левого желудочка, напоминающие гипертрофическую кардиомиопатию
Слайд 11
СС относятся к факторам риска внезапной сердечной смерти (ВСС). Под внезапной сердечной смертью понимают ненасильственную смерть, развившуюся моментально или наступившую в течение часа с момента возникновения острых изменений в клиническом статусе больного, причиной которой является патология сердца. Ungar A., Del Rosso A., Giada F. et al. Early and late outcome of treated patients referred for syncope to emergency department: the EGSYS 2 follow-up study. Eur Heart J 2010; 31:2021-2026 Т.В. Тюрина. Обмороки как фактор риска внезапной смерти. Клиническая практика №4, 2014; 19-26
Слайд 12
Реализация ВСС происходит по аритмическому механизму. В подавляющем большинстве случаев (85%) механизмами развития ВСС являются желудочковые тахиаритмии – желудочковая тахикардия (ЖТ) и фибрилляция желудочков (ФЖ) с последующим развитием асистолии. Оставшиеся 15% приходятся на долю брадиаритмий и асистолии Пусковыми факторами развития фатальных аритмий могут являться: изменения тонуса вегетативной нервной системы (повышение симпатического и/или понижение парасимпатического), физическая нагрузка, прием некоторых лекарственных средств, электролитные нарушения, токсические воздействия, гипоксия. «Национальные Рекомендации по определению риска и профилактике внезапной сердечной смерти» Комитет экспертов под председательством проф. Ардашева А.В. 2018
Слайд 13
У молодых спортсменов, склонных к вазовагальным обморокам, не исключается участие рефлекторных механизмов и в обмороках, индуцируемых физической нагрузкой – их результатом иногда являлась смерть в результате асистолии. «Национальные Рекомендации по определению риска и профилактике внезапной сердечной смерти» Комитет экспертов под председательством проф. Ардашева А.В. 2018
Слайд 14
Ключевую роль в клинической интерпретации злокачественного течения любой аритмии и определения ее жизнеугрожающего характера следует считать: возникновение СС, предобморока, головокружения, артериальной гипотензии, прогрессирование проявлений сердечной недостаточности, стенокардию. «Национальные Рекомендации по определению риска и профилактике внезапной сердечной смерти» Комитет экспертов под председательством проф. Ардашева А.В. 2018
Слайд 15
По данным исследований риск ВСС при наличии СС зависит от характера основного заболевания. При отсутствии заболевания сердца СС практически не отягощают прогноз, и основные опасности связаны с возможностью получения травмы при повторяющихся синкопальных эпизодах. Del Rosso A., Ungar A., Maggi R. et al. Clinical pre dictors of cardiac syncope at initial evaluation in patients referred urgently to a general hospital: the EGSYS score. Heart 2008; 94:1620 - 26.
Слайд 16
Фремингемское исследование продемонстрировало, что смертность пациентов с кардиогенными СС в течение календарного года значительно выше (до 33%), чем у больных с некардиальными причинами или СС неясного генеза (до 12 %). При СС рефлекторного происхождения, которые чаще развиваются у молодых людей без структурных заболеваний сердца или электрической нестабильности миокарда, прогноз благоприятный. Трудности диагностической оценки у больных, страдающих СС, связаны с отсутствием опорных симптомов вне обморочного приступа. До 25-47 % СС остаются с невыясненной причиной. Moya A. et al., 2009; Бова A.A., 2011; Brignole М., 2011; Kuiakowski P., 2013
Слайд 17: Насколько велик риск серьезного исхода?
Оценка клинического риска важна по двум причинам: есть возможность распознать пациентов с низким клиническим риском и ограничиться консультированием; выявить пациентов с вероятным сердечно-сосудистым заболеванием и высоким клиническим риском, требующим срочного исследования. У пациентов с высоким клиническим риском чаще случается сердечные СС, а первичные нарушения электрической активности являются основными факторами риска внезапной сердечной смерти и общей смертности пациентов с СС. У пациентов с низким клиническим риском чаще случается рефлекторное СС, и они имеют более благоприятный прогноз. Ортостатическая гипотензия ассоциируется с двукратным повышением риска смертности (по сравнению с общей популяцией) из-за тяжести сопутствующих заболеваний.
Слайд 18: Синкопальные события
Низкого риска: предвестники рефлекторного СС, такие как предобморочное состояние, ощущение жара, повышенное потоотделение, тошнота; СС в результате внезапного неожиданного неприятного визуального, звукового, обонятельного или болевого переживания; СС после длительного стояния или нахождения в людном, жарком месте; СС после или во время еды; СС, спровоцированный кашлем, дефекацией или мочеиспусканием; СС при вращениях головы или механостимуляции каротидного синуса
Слайд 19: Синкопальные события
Высокого риска: появление дискомфорта в груди, расстройства дыхания, абдоминальной или головной боли; СС при физическом напряжении или в положении на спине; внезапные сердцебиения, следующие после СС; высокий риск только при органических сердечных заболеваниях или аномальных результатах ЭКГ-исследования; отсутствие предвестников или очень короткий период их проявления (<10 с); семейная история необъяснимой внезапной смерти в молодом возрасте; СС в сидячем положении.
Слайд 20: История болезни
Низкий риск: длительная история (годы) рекуррентных СС с низким клиническим риском и такими же характеристиками отдельных эпизодов; отсутствие органических заболеваний сердца. Высокий риск: тяжелые органические нарушения или заболевание коронарных артерий (сердечный приступ, снижение фракции выброса левого желудочка или предшествующий инфаркт).
Слайд 21
Приблизительно 50% пациентов, поступающих в отделения неотложной помощи с СС, впоследствии госпитализируются. Использование клинических рекомендаций и стандартизованных протоколов не влияет на этот показатель. В течение следующих 7–30 дней после СС смертность составляет 0,8%, а у 6,9% пациентов, находящихся в отделении неотложной помощи, развиваются нефатальные тяжелые осложнения. У 3,6% пациентов серьезные ухудшения наступают уже после выписки. « Guidelines for the diagnosis and management of syncope » 2018 ESC
Слайд 22
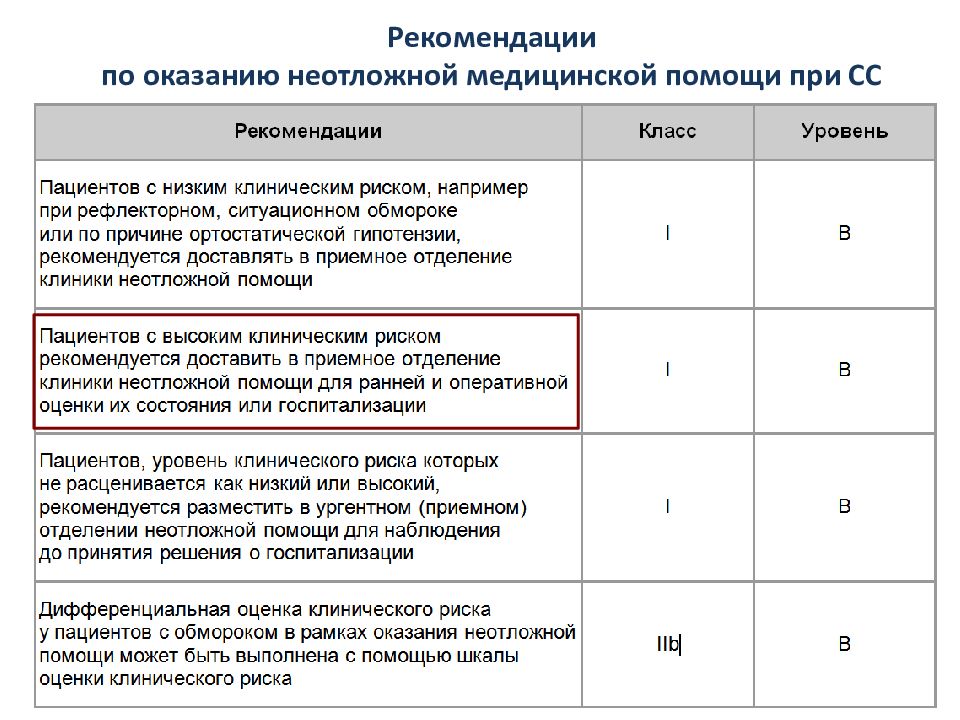
Госпитализация при низком клиническом риске чаще всего нецелесообразна, а при высоком в ней нуждаются далеко не все пациенты. Существует несколько правил стратификации, базирующихся на истории болезни, общем исследовании и данных электрокардиографии. Ни одно из этих правил не находит широкого применения в практике неотложной медицинской помощи по результатам внешней проверки или отсутствия таковой из-за низкой чувствительности и специфичности. « Guidelines for the diagnosis and management of syncope » 2018 ESC
Слайд 24: Критерии пребывания пациентов с высоким клиническим риском при СС в отделении неотложной помощи
стабильное подтвержденное органическое заболевание сердца; тяжелое хроническое заболевание; СС при физической нагрузке; СС в положении на спине или сидя; СС без каких-либо предвестников; сердцебиение во время СС; неадекватная синусовая брадикардия или синоатриальный блок; синдром предвозбуждения на ЭКГ; суправентрикулярная тахикардия или пароксизмальная фибрилляция предсердий; электрокардиографические признаки врожденных аритмогенных заболеваний Риск смерти среди пациентов высокого риска оказался максимальным в течение нескольких дней, следующих за обмороком. Четыре из пяти смертей произошли в течение 48 ч после поступления в отделение неотложной помощи связи с обмороком (STePS study)
Слайд 25: Критерии госпитализации в отделения специализированной помощи
наличие любого тяжелого сопутствующего заболевания; травма в результате СС; необходимость дальнейшей экстренной оценки состояния пациента и лечения при условии, что они не могут быть оказаны другим способом (например в блоке интенсивного наблюдения, мониторинг электрокардиограммы, эхокардиограммы, стресс-тестирование, электрофизиологическое исследование, ангиография и т.д.); необходимость лечения при СС.
Слайд 26
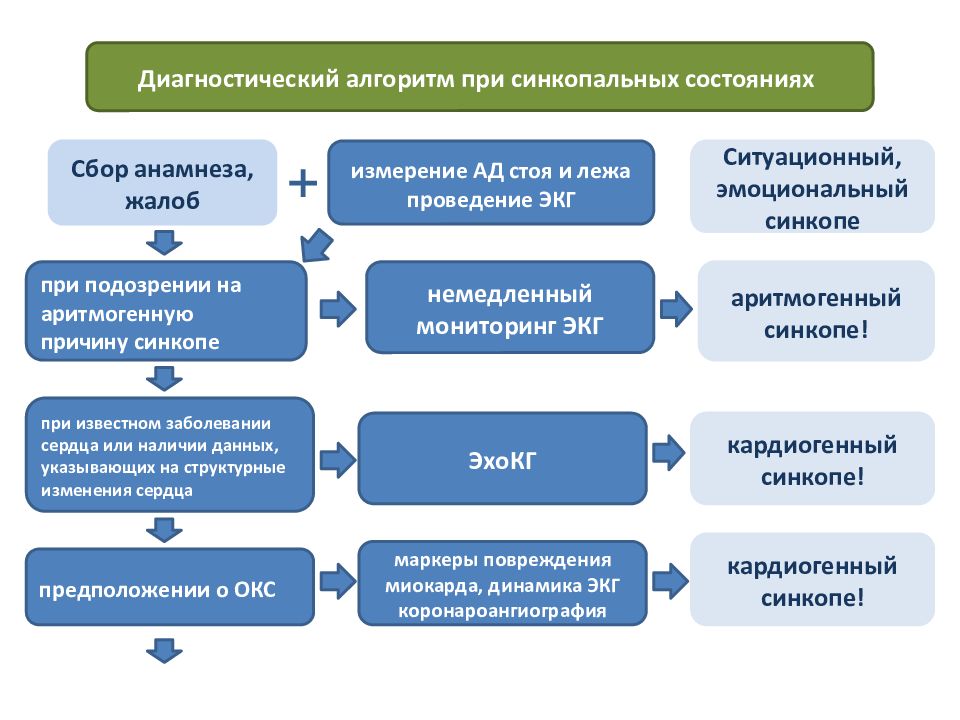
Диагностический алгоритм при синкопальных состояниях Сбор анамнеза, жалоб измерение АД стоя и лежа проведение ЭКГ немедленный мониторинг ЭКГ при подозрении на аритмогенную причину синкопе при известном заболевании сердца или наличии данных, указывающих на структурные изменения сердца + ЭхоКГ кардиогенный синкопе! аритмогенный синкопе! предположении о ОКС маркеры повреждения миокарда, динамика ЭКГ коронароангиография Ситуационный, эмоциональный синкопе кардиогенный синкопе!
Слайд 27
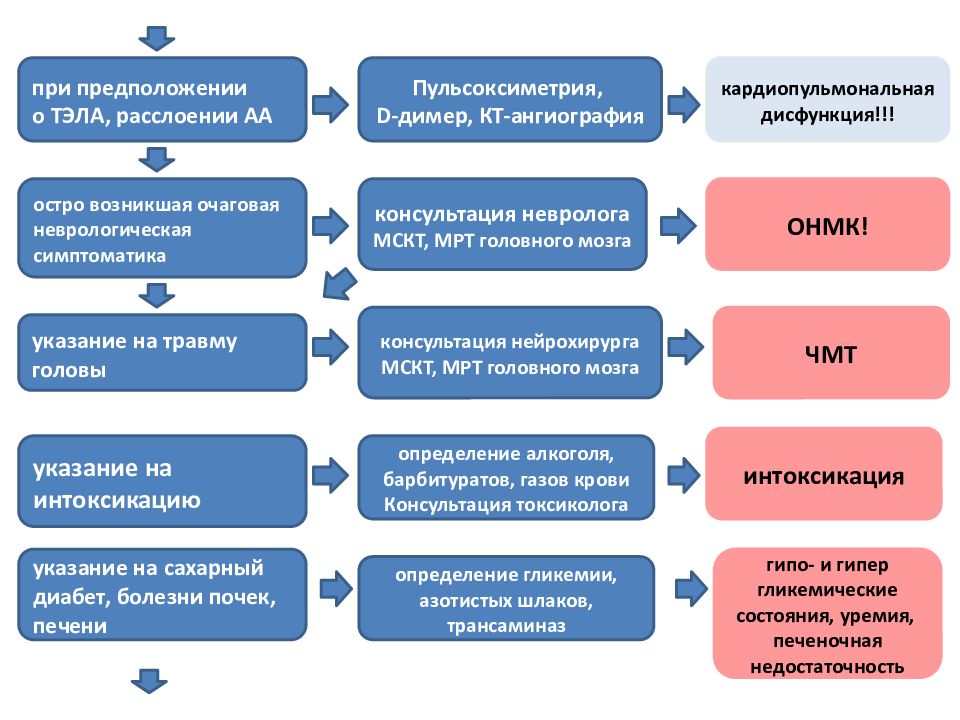
консультация невролога МСКТ, МРТ головного мозга указание на интоксикацию при предположении о ТЭЛА, расслоении АА остро возникшая очаговая неврологическая симптоматика Пульсоксиметрия, D- димер, КТ-ангиография ЧМТ определение алкоголя, барбитуратов, газов крови Консультация токсиколога указание на травму головы кардиопульмональная дисфункция!!! ОНМК! консультация нейрохирурга МСКТ, МРТ головного мозга интоксикация указание на сахарный диабет, болезни почек, печени определение гликемии, азотистых шлаков, трансаминаз гипо - и гипер гликемические состояния, уремия, печеночная недостаточность
Слайд 28
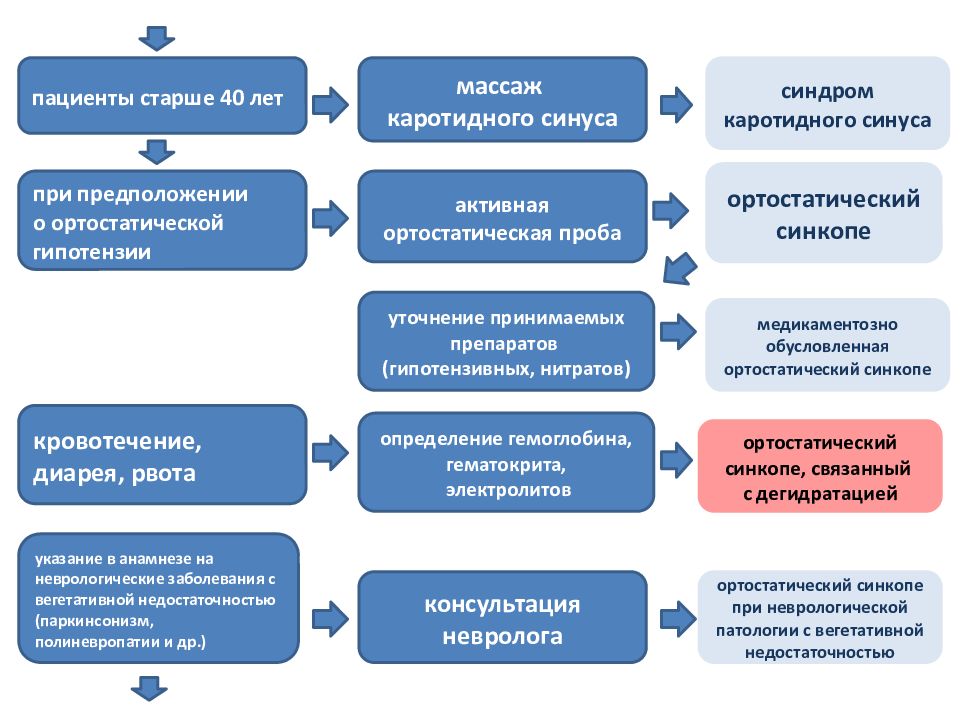
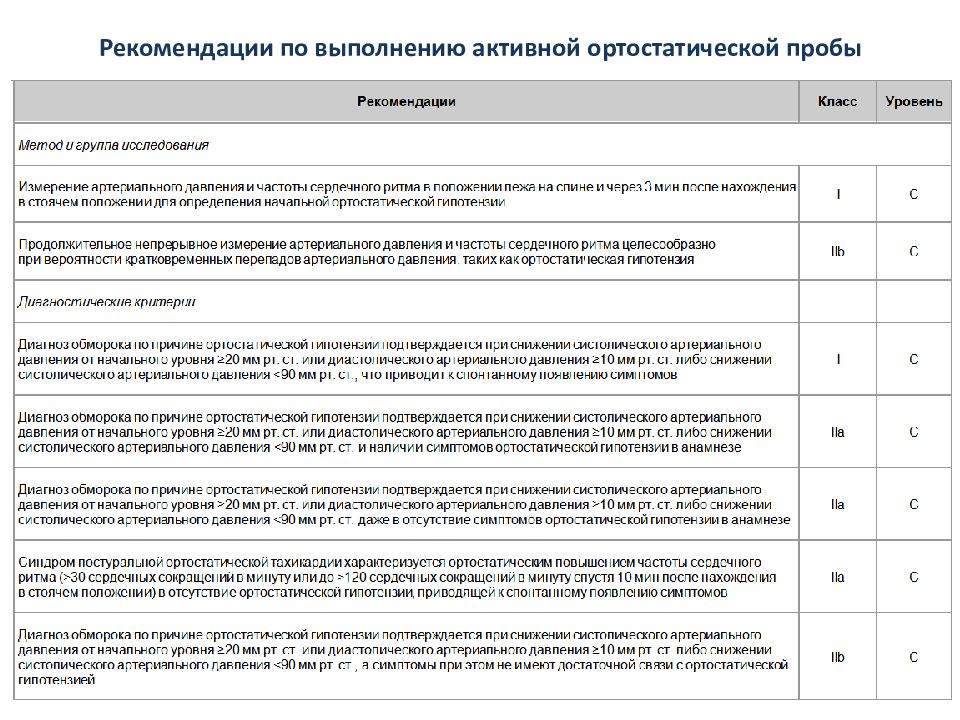
уточнение принимаемых препаратов (гипотензивных, нитратов) активная ортостатическая проба указание в анамнезе на неврологические заболевания с вегетативной недостаточностью (паркинсонизм, полиневропатии и др.) при предположении о ортостатической гипотензии консультация невролога ортостатический синкопе при неврологической патологии с вегетативной недостаточностью ортостатический синкопе кровотечение, диарея, рвота массаж каротидного синуса ортостатический синкопе, связанный с дегидратацией медикаментозно обусловленная ортостатический синкопе определение гемоглобина, гематокрита, электролитов пациенты старше 40 лет синдром каротидного синуса
Слайд 29
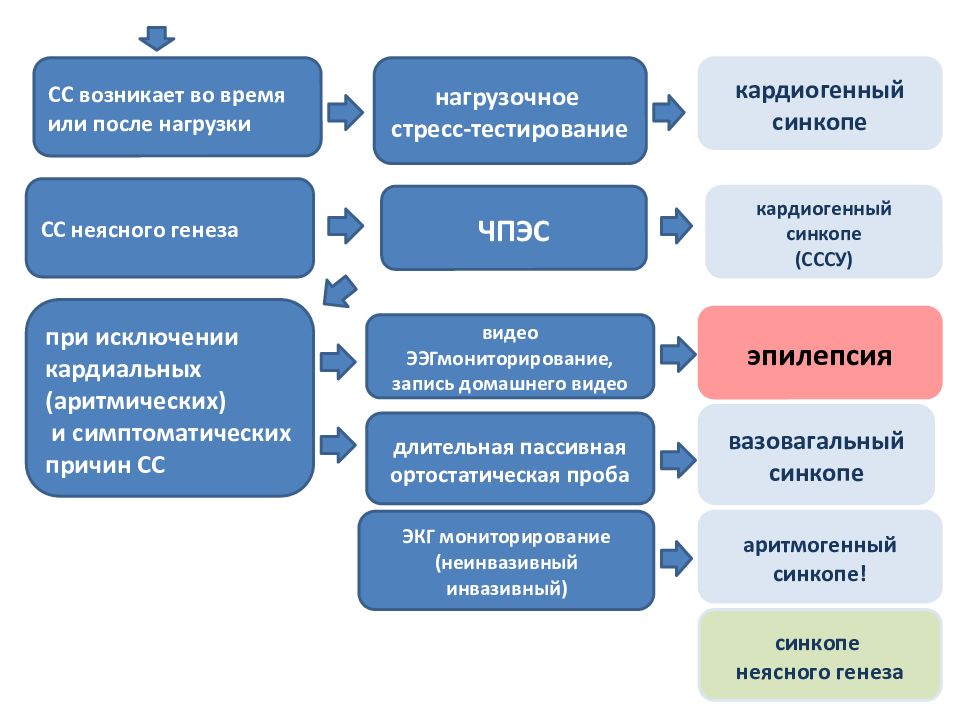
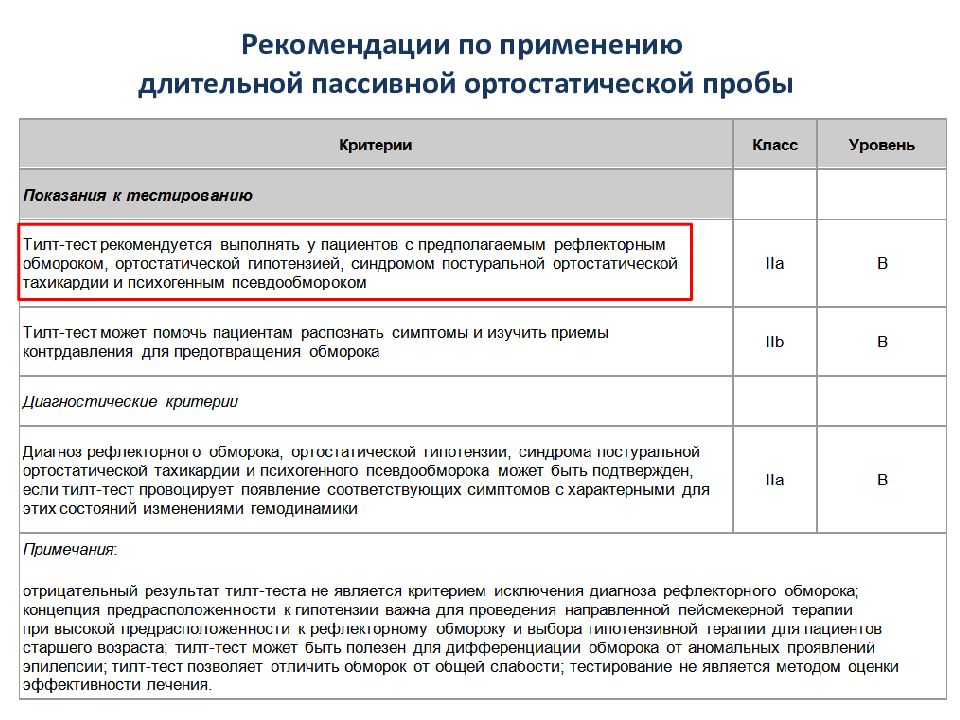
длительная пассивная ортостатическая проба СС неясного генеза синкопе неясного генеза вазовагальный синкопе видео ЭЭГмониторирование, запись домашнего видео эпилепсия кардиогенный синкопе ЭКГ мониторирование ( неинвазивный инвазивный ) при исключении кардиальных (аритмических) и симптоматических причин СС аритмогенный синкопе! кардиогенный синкопе (СССУ) ЧПЭС нагрузочное стресс-тестирование СС возникает во время или после нагрузки
Слайд 32: Лечение при рефлекторном СС
Рефлекторный обморок как состояние поддается коррекции. Для этого подходят нефармакологические методы, такие как обучение пациентов предотвращению ситуаций и триггеров обморока и раннее распознавание продромальных симптомов, модификация образа жизни и нацеленность на успешное завершение лечебного курса. В совокупности эти методики способны снизить частоту рецидивов в последующие 2 года до 70%. Дополнительное лечение зависит от тяжести основного заболевания, если частота обморока угрожает повышением травматизма или риска для жизни (во время вождения, работы с машинами, управления летным средством или спортивных соревнований и т.п.). Одним из ключевых факторов в предотвращении обмороков является тщательное избегание/снижение употребления антигипертензивных средств при целевом уровне систолического артериального давления 140 мм рт. ст. « Guidelines for the diagnosis and management of syncope » 2018 ESC В. Й. Целуйко, О. В. Радченко. Ліки України; Medicine of Ukraine №7 (223); 2018; 8-24.
Слайд 33: Лечение при рефлекторном СС
Рекомендуется увеличить потребление жидкости, поваренной соли в дозе 120 ммоль/сутки Прием контрдавления для предотвращения обморока (Изометрические сокращения мышц увеличивают сердечный выброс и повышают артериальное давление в фазу, предшествующую рефлекторному обмороку. Ограничением этого метода предотвращения обморока является отсутствие продромальных признаков или их краткость. Прием контрдавления для предотвращения обморока малоэффективен у пациентов в возрасте старше 60 лет). Ортостатические тренировки (для пациентов молодого возраста с рецидивирующими вазовагальными симптомами, обусловленными ортостатическим стрессом, предложен метод тренировок с постепенным увеличением длительности ортостатического положения (принудительного поддержания вертикального положения тела). Однако эффективность этой методики не имеет достаточного научного подтверждения. « Guidelines for the diagnosis and management of syncope » 2018 ESC В. Й. Целуйко, О. В. Радченко. Ліки України; Medicine of Ukraine №7 (223); 2018; 8-24.
Слайд 34: Фармакотерапия при рефлекторном обмороке
За некоторым исключением, большинство фармакологических средств не показали своей эффективности при лечении рефлекторного обморока. Однако ряд средств целесообразно рассмотреть в рамках данных рекомендаций. Флудрокортизон, увеличивая реабсорбцию натрия в почечных канальцах и увеличивая объем циркулирующей крови, может противодействовать физиологическому каскаду, ведущему к ортостатическому вазовагальному рефлексу. Механизм действия можно сравнить с действием солевого раствора. Агонисты α-адренергических рецепторов (этилэфрин и мидодрин ) используются с целью вазоконстрикции периферических сосудов при рефлекторном обмороке. Предполагалось, что β -блокаторы уменьшают степень активации механорецепторов желудочка из-за их отрицательного инотропного эффекта при рефлекторном обмороке. Эта теория не подтвердилась по результатам клинических исследований. Блокаторы β-адренергических рецепторов способны усилить брадикардию при синдроме каротидного синуса, поэтому преимущества их использования нивелированы нежелательными эффектами.
Слайд 35
Эффективность применения селективных ингибиторов обратного захвата серотонина, аналогов соматостатина, бензодиазепина и метопролола в текущее время не может быть должным образом оценена. У пациентов с низкоаденозиновым фенотипом (низкий уровень циркулирующего аденозина в крови) отмечено эффективное сокращение длительных асистолических пауз под воздействием неселективного антагониста рецепторов аденозина — теофиллина. Ингибиторы транспорта норадреналина (ребоксетин и сибутрамин) приводят к избирательному увеличению симпатического тонуса во время стресса у пациентов с несоответствием симпатической активности и производством адреналина при ортостатическом вазовагальном обмороке.
Слайд 36: Вопросы кардиостимуляции
Тот факт, что кардиостимуляция эффективна, не означает, что она всегда необходима. К примеру, для пациентов с рефлекторным СС кардиостимуляция как метод терапии рассматривается в последнюю очередь и применима исключительно для отдельных пациентов в возрасте старше 40 лет (в основном старше 60 лет), имеющих тяжелые формы рефлекторного СС с частыми рецидивами, повышающими риск травмирования из-за отсутствия продромальных симптомов.
Слайд 37
ЭКС у пациентов с синдромом каротидного синуса. Учитывая результаты исследований, Экспертная группа проголосовала за понижение рекомендации для стимуляции у пациентов с синдромом каротидного синуса из класса I (2013 г.) до класса IIa. ЭКС у пациентов с индуцированным вазовагальным СС при тилт-тесте. Эффективность стимуляции у пациентов с тилт-индуцированным вазовагальным СС изучалась в пяти многоцентровых РКИ. Из-за противоречивых результатов рандомизированных исследований предполагаемое преимущество у данной группы пациентов слабо доказано. Напротив, существует определенное согласие в отношении того, что стимуляция не показана пациентам с некардиоингибирующим тилт-положительным ответом.
Слайд 38: Лечение при ортостатической гипотензии и ортостатической непереносимости
Обучение пациентов и модификация образа жизни Оптимизация гидратации и потребления поваренной соли Увеличение объема межклеточной жидкости при ортостатической гипотензии/непереносимости является важной целью лечения. При отсутствии артериальной гипертензии пациентам рекомендуется потреблять до 2–3 л воды и 10 г поваренной соли в сутки. Есть сведения, что быстрый прием холодной воды эффективен при ортостатической непереносимости и постпрандиальной гипотензии. Отмена/снижение потребления вазоактивных средств Связь между потреблением любых антигипертензивных средств при целевом уровне артериального давления <140/90 мм рт. ст., ортостатической гипотензией и обмороком доказана в нескольких исследованиях. Общее количество потребляемых антигипертензивных средств или использование трех и более препаратов, снижающих артериальное давление различными путями, является значительным предиктором ортостатической гипотензии. При этом ингибиторы ангиотензинпревращающего фермента, блокаторы рецепторов ангиотензина и блокаторы кальциевых каналов по сравнению с блокаторами β-адренергических рецепторов и тиазидными диуретиками в меньшей степени связаны с ортостатической гипотензией. Прием контрдавления для предотвращения обморока Приемы контрдавления для предотвращения обморока, такие как скрещивание ног и приседания, настоятельно рекомендованы пациентам с наличием продромальных симптомов ортостатической гипотензии.
Слайд 39
Брюшной бандаж и компрессионные чулки При венозной гиперемии у пациентов пожилого возраста целесообразно применять брюшной бандаж и компрессионные чулки. Ортостатическое положение тела Сон с приподнятой головной частью предотвращает ночную полиурию и снижает ночную артериальную гипертензию. Мидодрин Агонист α-адренергических рецепторов мидодрин является полезным дополнением к терапии первой линии у пациентов с хронической вегетативной недостаточностью, но не рассматривается в качестве монотерапии. Мидодрин достоверно повышает артериальное давление как в положении лежа на спине, так и в вертикальном положении и улучшает симптомы ортостатической гипотензии. Флудрокортизон в дозе 0,1–0,3 мг/сут стимулирует удержание натрия в почках и увеличивает объем плазмы крови. Прочие терапевтические средства К дополнительным средствам, применяемым редко или в комплексной терапии, относятся десмопрессин (при ночной полиурии), октреотид (при постпрандиальной гипотензии), эритропоэтин (при анемии), ходьба с тростью, дробное употребление пищи и адекватная нагрузка на мышцы ног и брюшного пресса, плавание. К новым, подтвердившим свою эффективность терапевтическим средствам при нейрогенной ортостатической гипотензии принадлежит предшественник норадреналина, неселективный агонист адренергических рецепторов дроксидопа.
Слайд 40: Лечение необъяснимого СС (неизвестной этиологии) у пациентов с высоким риском ВСС
СС неизвестной этиологии считается СС, которое не соответствует ни одному из диагностических критериев. СС неизвестной этиологии принято считать аритмическим. Причиной СС предположительно являются транзиторные самоограничивающиеся вентрикулярные тахиаритмии (быстрая вентрикулярная тахикардия или вентрикулярная фибрилляция), которые могут быть еще не зафиксированы из-за своей кратковременности
Слайд 41
Целью лечения при СС, вторичном по отношению к органическим сердечным заболеваниям, является не только предотвращение синкопального рецидива, но и лечение основного заболевания и снижение риска смерти.