Слайд 2: Содержание
Введение Эпидемиология Этиопатогенез Классификация Клиническая картина Диагностика Дифференциальная диагностика Лечение Заключение
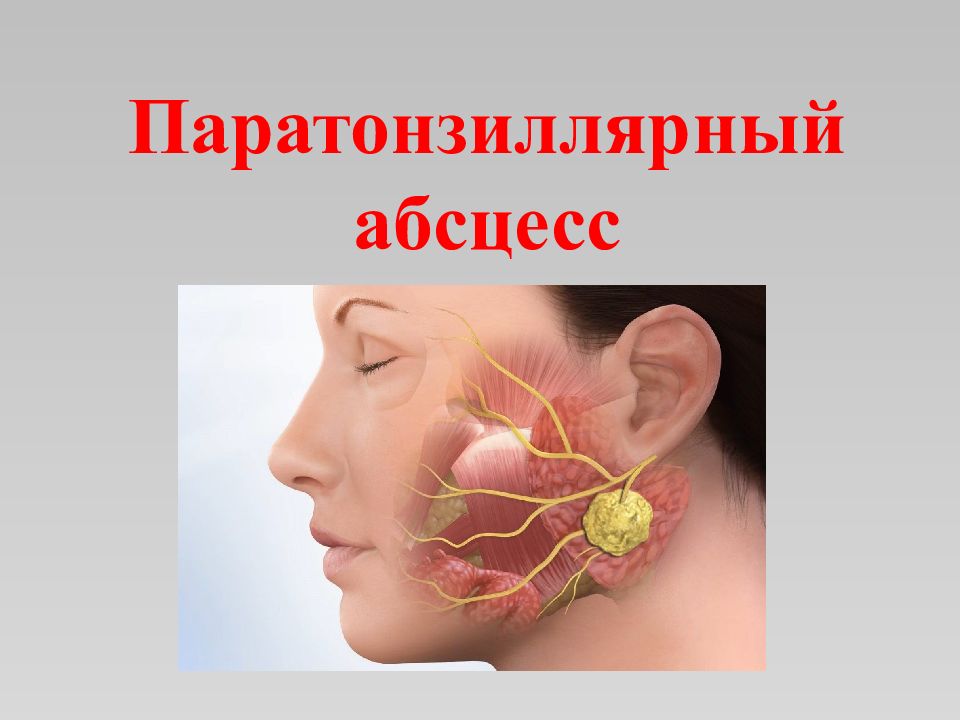
Слайд 3: Введение
Паратонзиллит - воспалительный процесс в тканях, окружающих небную миндалину. Код по МКБ-10: J36 - Паратонзиллярный абсцесс.
Слайд 4: 1. Эпидемиология
В большинстве случаев паратонзиллитом болеют в возрасте от 15 до 30 лет, заболевание одинаково часто поражает мужчин и женщин.
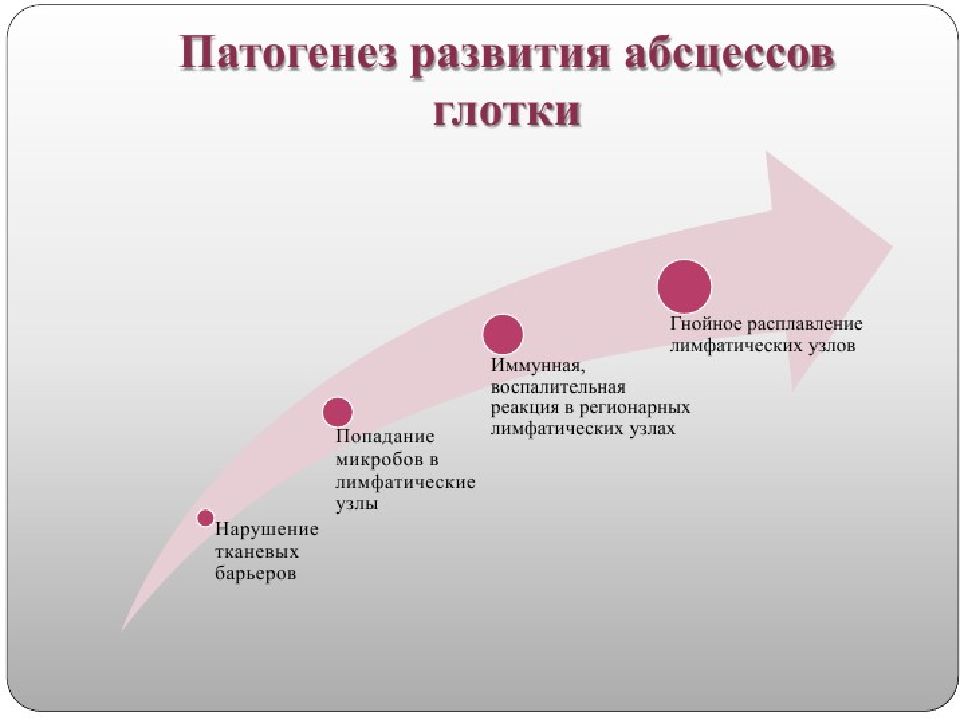
Слайд 5: 2. Этиопатогенез
Основные факторы развития паратонзиллита Тонзилогенные Одонтогенные Гематогенные Наиболее часто при паратонзиллитах встречается смешанная микрофлора: стафилококк, гемолитический стрептококк, пневмококк, негемолитический стрептококк, дифтерийная палочка, грибы, энтерококк в сочетании с кишечной палочкой и др
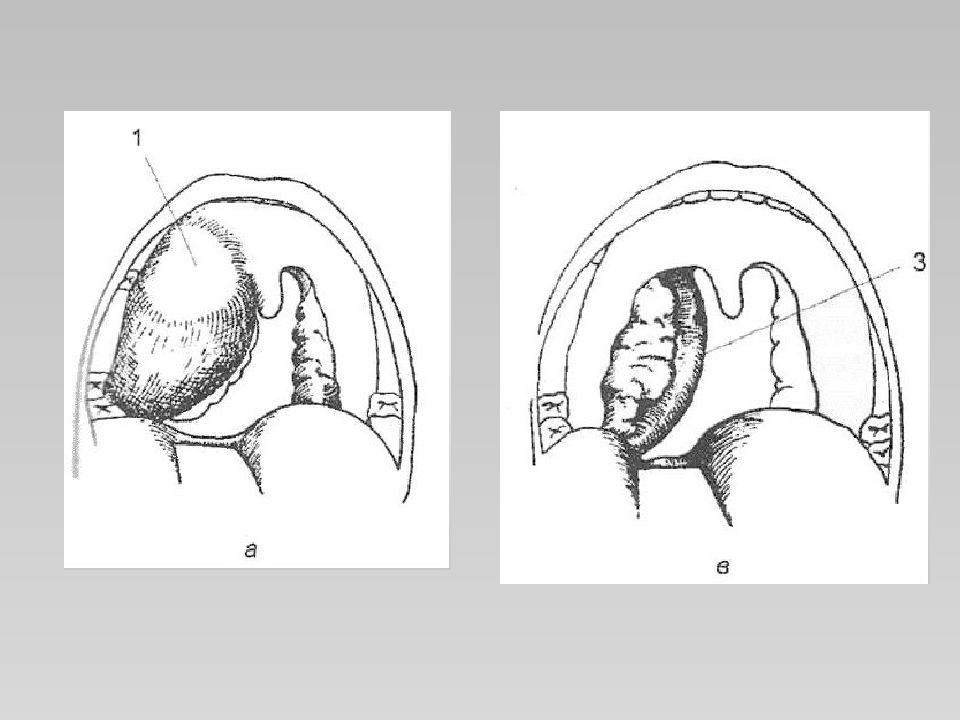
Слайд 7: 3. Классификация
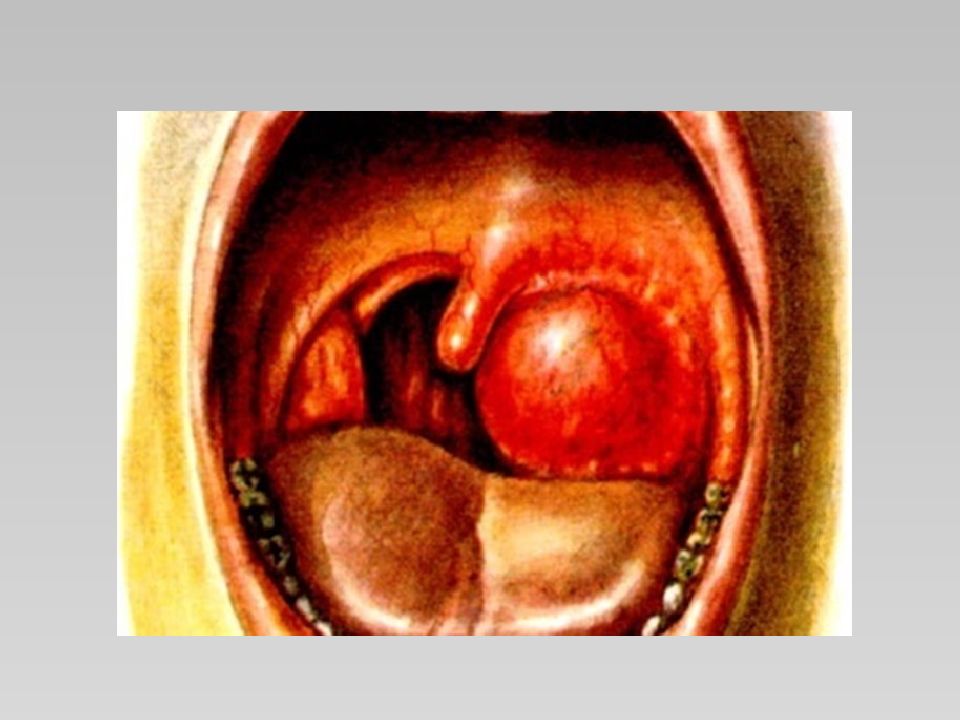
По клинико-морфологическим изменениям выделяют три формы паратонзиллита: отечную, инфильтративную и абсцедирующую. Отечная форма воспаления бывает очень редко, инфильтративная — у 15—20% и в большинстве случаев наблюдается абсцедирующая форма — у 75—90% больных. Выделяют несколько локализаций паратонзиллярного абсцесса: Супратонзиллярная локализация ( передневерхняя ), встречается в 73 % случаев (абсцесс локализуется между капсулой миндалины и верхней частью передней небной дужкой); Задняя локализация, встречается в 16% случаев (абсцесс локализуется между небной миндалиной и задней дужкой); Нижняя локализация, встречается в 7% случаев (абсцесс локализуется между нижним полисом миндалины и боковой стенкой глотки); Боковая локализация (латеральная), встречается в 4% случаев (абсцесс локализуется между средней частью миндалины и боковой стенкой глотки).
Слайд 10: 4. Клиническая картина
Паратонзиллярный абсцесс чаще возникает на фоне ангины или через несколько дней после ее завершения. Сначала в околоминдаликовой клетчатке появляются гиперемия сосудов, нарушение их проницаемости, развивается отек и наступает мелкоклеточная инфильтрация. Всасывание бактериальных токсинов и продуктов воспалительной реакции вызывает лихорадку, явления интоксикации, изменение состава крови. Сдавливание нервных стволов вызывает резкую боль, нарушения со стороны центральной и вегетативной нервной системы. Абсцесс образуется вследствие гнойного расплавления паратонзиллярного инфильтрата.
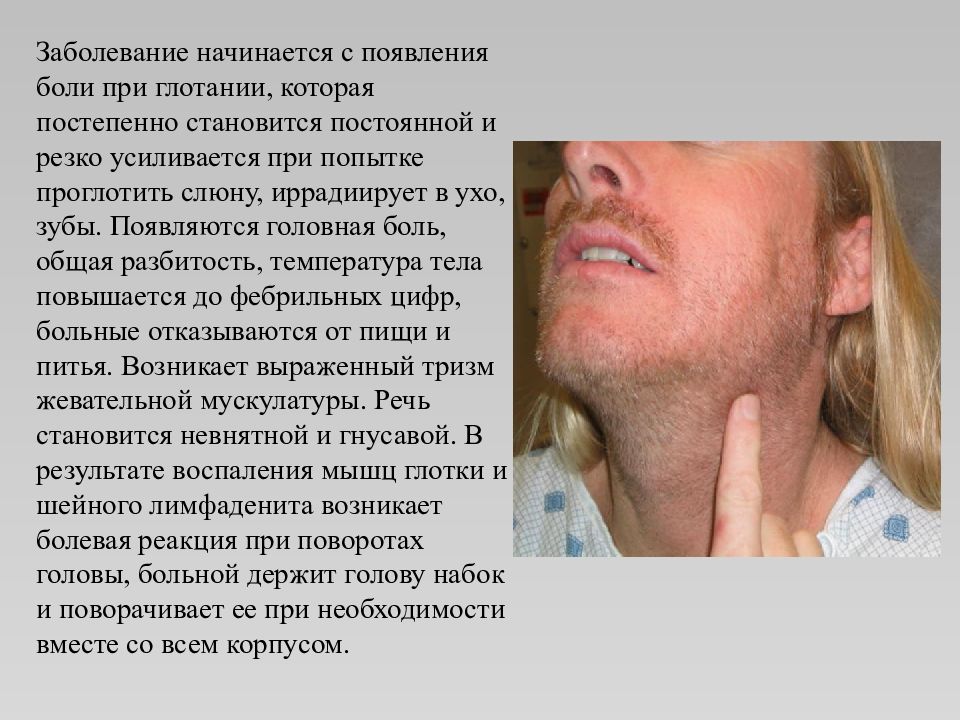
Слайд 11
Заболевание начинается с появления боли при глотании, которая постепенно становится постоянной и резко усиливается при попытке проглотить слюну, иррадиирует в ухо, зубы. Появляются головная боль, общая разбитость, температура тела повышается до фебрильных цифр, больные отказываются от пищи и питья. Возникает выраженный тризм жевательной мускулатуры. Речь становится невнятной и гнусавой. В результате воспаления мышц глотки и шейного лимфаденита возникает болевая реакция при поворотах головы, больной держит голову набок и поворачивает ее при необходимости вместе со всем корпусом.
Слайд 12
Общее состояние больного становится тяжелым не только потому, что имеется гнойное воспаление в глотке и интоксикации, но и в связи с мучительной болью в горле, нарушением сна, невозможностью проглотить жидкость и голоданием.
Слайд 13: 5. Диагностика
Диагностика на догоспитальном этапе. Сбор жалоб и анамнеза заболевания. Обязательные вопросы, которые необходимо задать при обследовании пациента: Как себя чувствуете? Какая температура тела? Как давно болит горло? На фоне чего возникли боли в горле? Употреблял ли пациент накануне рыбу? Какая ощущается боль: при пустом глотке или при глотании твердой и/или жидкой пищи? Какой характер боли (острая, тупая, ноющая, приступообразная или постоянная, длительная или кратковременная, с какой стороны более выражена)? Не затруднён ли приём пищи? Имеются ли функциональные нарушения челюстной системы (открывание рта, разговор и др.)? Нет ли припухлости мягких тканях, инфильтратов в области подчелюстной системы? Принимал ли пациент какие-либо лекарственные средства? Купируется ли боль в горле применяемыми лекарственными средствами?
Слайд 14
Обследование пациента с паратонзиллярным абсцессом включает несколько этапов. Внешний осмотр пациента (выражение и симметричность лица, окраска кожных покровов). Осмотр полости рта. Состояние слизистой оболочки полости рта и зубочелюстной системы Состояние слизистой небных дужек и мягкого неба (гиперемия, налет, язвы, отек, инфильтрация, наличие асимметрии зева) Состояние небных миндалин (гипертрофия, подвижность, характер отделяемого и наличие налета, изъязвлений). Пальпация мягких тканей челюстно-лицевой области, регионарных подчелюстных и подподбородочных лимфатических узлов, а также лимфатических узлов шеи и надключичных областей. Определение тризма мышечной мускулатуры
Слайд 16
Лабораторные методы исследования ОАК ОАМ Бак. Посев Инструментальные методы исследования УЗИ КТ
Слайд 17
Показания к госпитализации на профильное отделение. Больные с инфильтративной и абсцедирующими формами заболевания. Больным с выраженными явлениями интоксикации, повышением температуры тела до 38° С и выше, ознобом, затруднением глотания и дыхания, коллатеральным отёком окружающих тканей, увеличением регионарных лимфатических узлов.
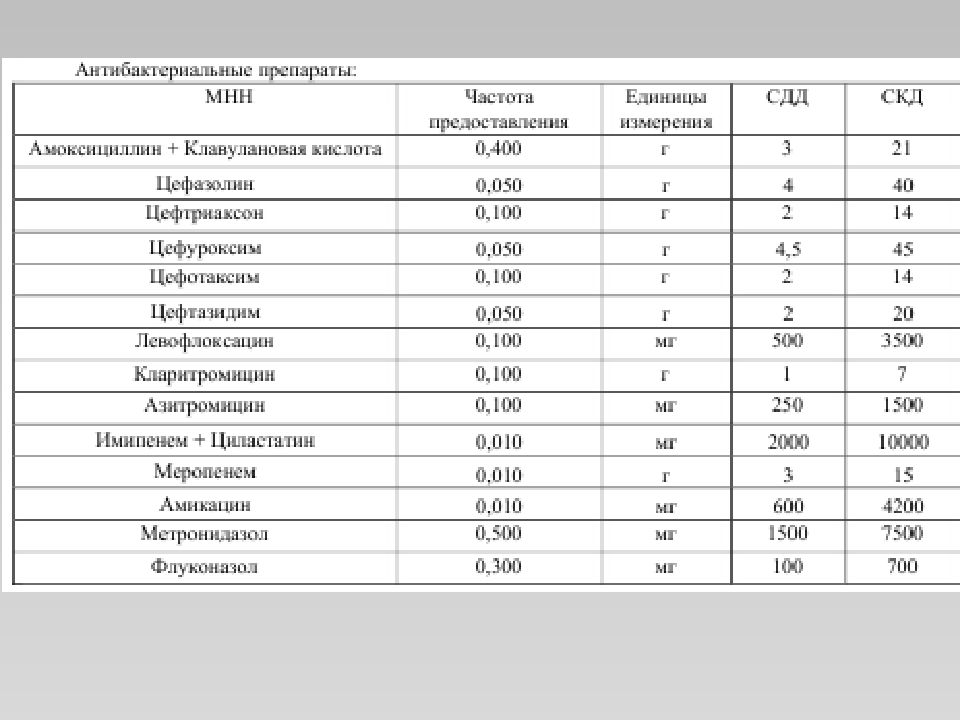
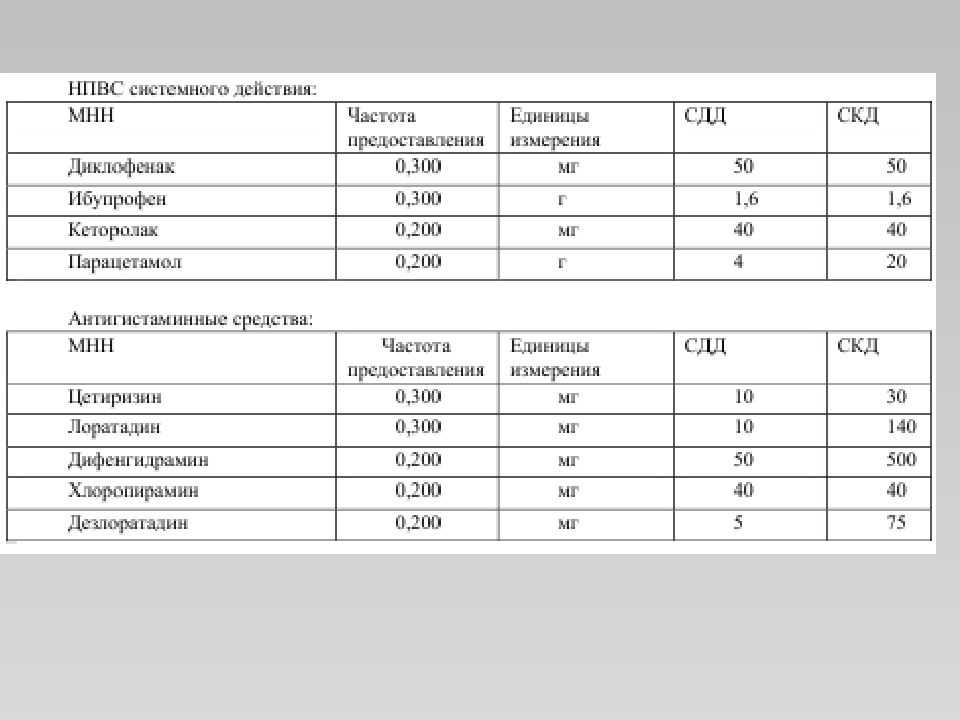
Слайд 18: 6. Лечение
Немедикаментозное лечение Тепловые процедуры УВЧ-терапия Полоскание горла растворами ромашки, шалфея, раствором соли
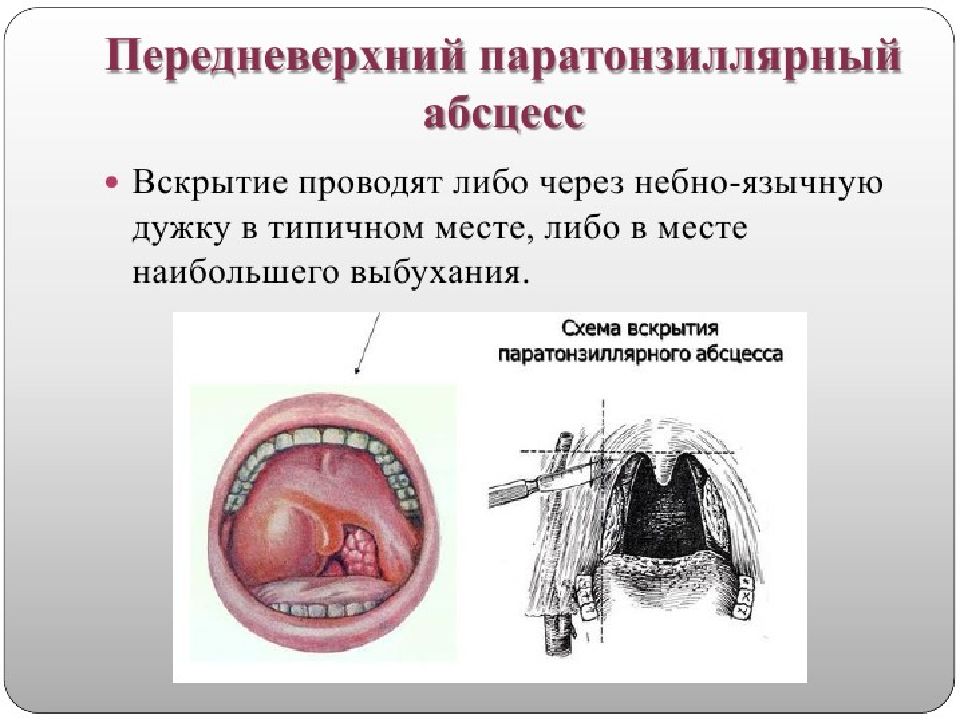
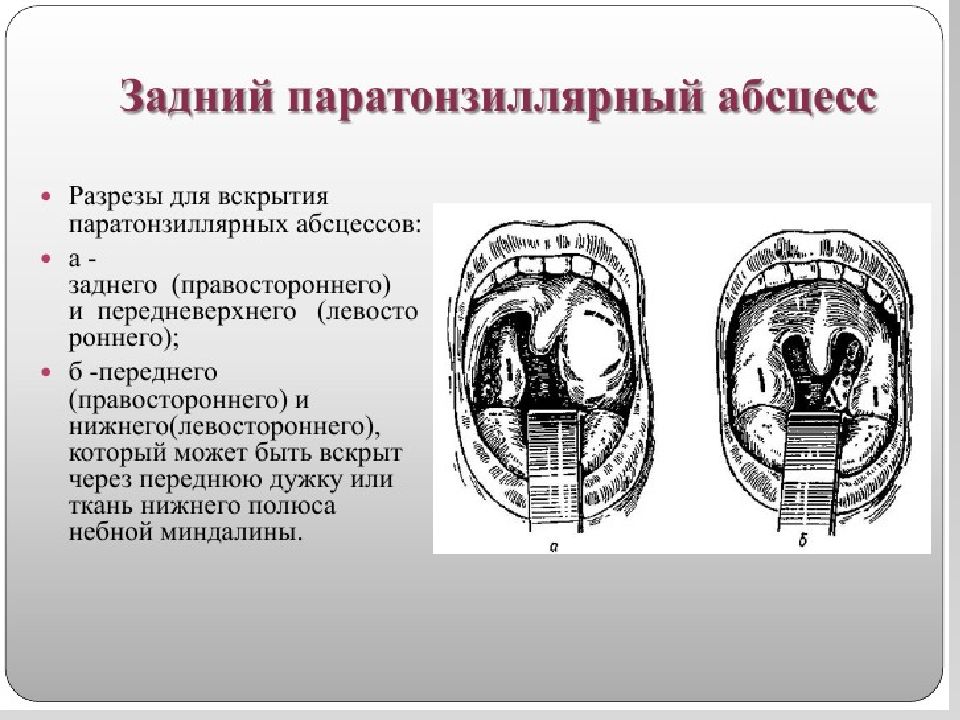
Слайд 22: Хирургическое лечение
выбор хирургического разреза определяется локализацией воспалительного процесса в паратонзиллярной клетчатке. Операция проводится под местной аппликационной анестезией. Техника вскрытия паратонзиллярных абсцессов должна предусматривать обильное кровоснабжение данной области ветвями крупных артерий, поэтому рекомендуется рассечение тканей проводить вдоль хода сосудов и на небольшую глубину (0,5-1,0 см), а далее корнцангом, раздвигая ткани проводить вскрытие абсцессов, дабы исключить возможность травмирования крупных артериальных стволов. После вскрытия абсцессов проводятся полоскания глотки растворами антисептиков ( фурациллин, риванол, хлоргексидин, и д.р.), рекомендуется проводить повторное раскрытие краев разреза в связи с тем, что в первые сутки после вскрытия в полости абсцесса снова может накопиться гной, а края рассеченной слизистой оболочки быстро начинают регенерировать. После дренирования полости абсцесса воспалительные изменения в глотке претерпевают обратное развитие, нормализуется температура тела, исчезают боли при глотании, улучшается общее самочувствие.
Слайд 26: Заключение
Эффективным средством специфической профилактики грозных осложнений воспалительных заболеваний глотки является своевременное и рациональное лечение с применением современных антибактериальных и противомикробных препаратов с учетом особенностей жизненного цикла патологических микроорганизмов на поверхности слизистой оболочки ВДП. Неспецифической профилактикой осложнений является общее укрепление организма, рациональное питание, рациональное чередование режимов труда и отдыха, соблюдение общепринятых норм гигиены, своевременная санация полости рта.