Первый слайд презентации: ГБОУ ВПО Оренбургская государственная медицинская академия Минздравсоцразвития России КАФЕДРА ПРОПЕДЕВТИКИ ВНУТРЕННИХ БОЛЕЗНЕЙ
Почечные синдромы К.м.н., доцент Чумакова Н.С.
Слайд 3: Почечные синдромы:
болевой синдром дизурический синдром мочевой синдром (остро)нефритический синдром нефротический синдром синдром артериальной гипертензии синдром острой почечной недостаточности синдром хронической почечной недостаточности интоксикационно -воспалительный синдром клинико-анамнестический синдром почечная эклампсия
Слайд 4: Мочевой синдром
Мочевой синдром - это комплекс изменений физических, химических свойств и микроскопической характеристики осадка мочи при патологических состояниях (протеинурия, гематурия, лейкоцитурия, цилиндрурия и др.), которые могут сопровождаться клиническими симптомами заболеваний почек (отеки, гипертония, дизурия и т.д.) или существовать изолированно, без какой-либо другой почечной симптоматики. Наличие мочевого синдрома всегда является важнейшим доказательством поражения почек.
Слайд 5: ПРОТЕИНУРИЯ
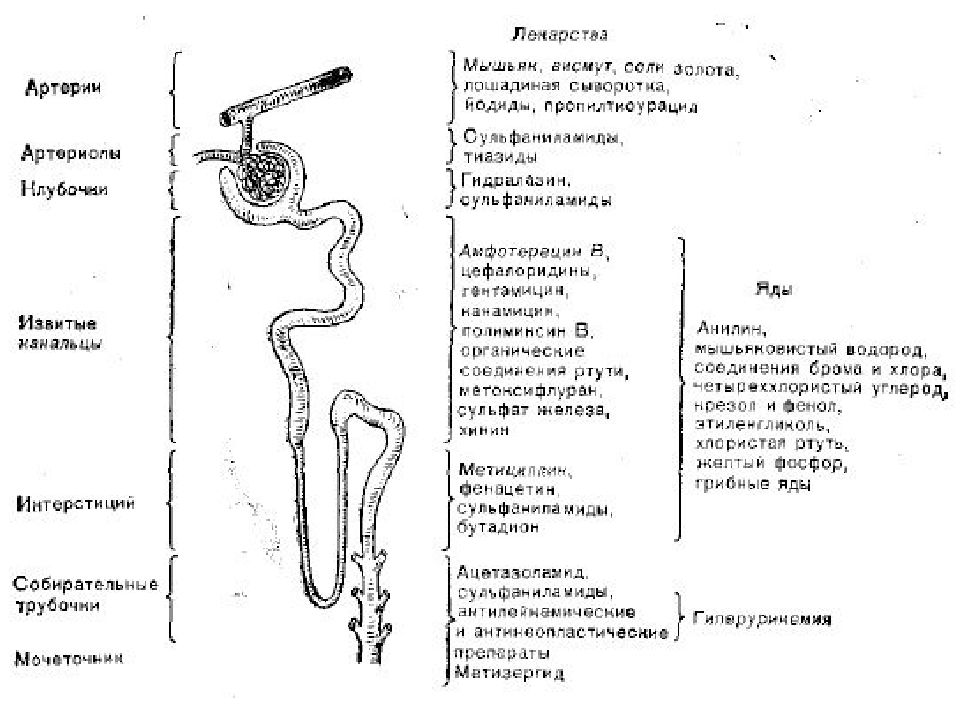
Внепочечная протеинурия, как правило, немассивная (<3,5 г/сутки) и транзиторная (преходящая). Отличия внепочечной и почечной протеинурии: При внепочечной протеинурии содержание белка в моче чаще всего менее 1 грамма в сутки; Если в мочевом осадке обнаруживаются цилиндры, то белок целиком или большей частью почечного происхождения; Если в моче отсутствуют цилиндры и почечный эпителий, но имеется много лейкоцитов или эритроцитов, то протеинурия, скорее всего, внепочечная.
Слайд 6: ПРОТЕИНУРИЯ
Почечная протеинурия может быть селективной и неселективной: Селективная протеинурия встречается при минимальном (чаще обратимом) повреждении гломерулярного фильтра. Такая протеинурия представлена белками с молекулярной массой не более 6800: альбумином, це-рулоплазмином, трансферрином. Неселективная протеинурия встречается при тяжелом повреждении фильтра, отличается выходом высокомолекулярных белков (у-глобулинов, ос 2 -глобулинов, (З2 - липопротеинов), В зависимости от длительности воздействия на клубочковые капилляры факторов, повышающих их проницаемость, различают постоянную (длительную) и преходящую (транзиторную) протеинурию.
Слайд 8
Длительная почечная протеинурия, как правило, органическая. Различают 4 типа органических длительных протеинурий: 1 тип - клубочковая протеинурия, обусловленная повреждением гло-мерулярного фильтра с выходом в мочу альбумина, трансферрина, у-глобулинов. Эта протеинурия может быть немассивная (до 3,5 г/сутки), тогда она, как правило, селективная. Возникает при гломе-рулонефритах, сосудистых заболеваниях (застойная почка, тромбоз почечных вен, диабетический гломерулосклероз, гипертоническая болезнь). Может быть массивная (более 3,5 г/сутки) и неселективная - при нефротическом синдроме. 2 тип - каналъцевая протеинурия связана с неспособностью реабсор-бировать плазменные низкомолекулярные белки, прошедшие через неизмененный гломерулярный фильтр. Эта протеинурия немассивная (около 2 г/сутки) и селективная. Наблюдается при наследственных и приобретенных поражениях проксимальных почечных канальцев (генетические тубулопатии, интерстициальный нефрит. ПРОТЕИНУРИЯ
Слайд 9: ПРОТЕИНУРИЯ
3 тип - избыточная протеинурия ( преренальная или протеинурия «переполнения») развивается при высокой концентрации белков в плазме (белок Бенс -Джонса, миоглобин, гемоглобин, лизоцим). Эти белки фильтруются нормальными клубочками в количестве, превышающем физиологическую способность канальцевой реабсорбции. Протеинурия массивная (>3,5 г/сутки), может быть селективная и неселективная. Наблюдается при миеломной болезни, гемолизе, миопа-тии, бронхогенном раке. 4 тип - нефрогенная протеинурия характеризуется появлением в моче белков, происходящих из почечной паренхимы, часто сочетается с клубочковой или канальцевой протеинурией. Это немассивная протеинурия, наблюдается при уролитиазе, нефротоксическом действии лекарств.
Слайд 10: ГЕМАТУРИЯ
Гематурия — частый, нередко первый признак болезни почек и мочевыводящих путей. Различают макро- и микрогематурию. Микрогематурия выявляется лишь при микроскопическом исследовании мочевого осадка. При обильном кровотечении моча может быть цвета алой крови. Макрогематурию следует отличать от гемоглобинурии, миоглобинурии, уропорфиринурии, меланинурии. Моча может приобретать красную окраску при приеме некоторых продуктов (свекла), лекарственных препаратов (фенолфталеин).
Слайд 11: ГЕМАТУРИЯ
Гематурию принято подразделять на почечную и непочечную. Выделяют инициальную (в начале акта мочеиспускания ), терминальную (в конце акта мочеиспускания ) и тотальную гематурию Характер гематурии может быть уточнен с помощью трехстаканной или двухстаканной пробы. Инициальная гематурия свидетельствует о поражении начальной части уретры в связи с урологическим заболеванием: опухолью, язвенно-воспалительными процессами, травмой. Терминальная гематурия свидетельствует о воспалении или опухоли предстательной железы, пришеечной части мочевого пузыря или внутреннего отверстия уретры. Инициальная и терминальная гематурия всегда имеет непочечное происхождение.
Слайд 12: Тотальная гематурия
Тотальная гематурия встречается при различных заболеваниях почек, почечных лоханок, мочеточников, мочевого пузыря, т.е. может быть как почечной, так и непочечной. Поэтому при обнаружении гематурии следует исключить урологические заболевания — мочекаменную болезнь, опухоли, туберкулез почки. Большое значение для выявления урологической патологии имеет инструментальное и рентгенорадиологическое обследование: цистоскопия с катетеризацией мочеточников и раздельным взятием мочи, ультразвуковое исследование почек, экскреторная уровня, при необходимости - ретроградная пиелография, компьютерная томография, селективная ангиография.
Слайд 13: Почечная гематурия
Почечная гематурия подразделяется на гломерулярную и негломерулярную. Гломерулярная почечная гематурия, как правило, стойкая двусторонняя, чаще сочетается с протеинурией, цилиндрурией, лейкоцитурией. Присутствие в мочевом осадке более 80% измененных эритроцитов указывает на гломерулярный характер гематурии. Наблюдается при остром и хроническом гломерулонефрите, а также свойственна многим нефропатиям при системных заболеваниях, токсическим медикаментозным нефропатиям.
Слайд 14: Лейкоцитурия
В моче здорового человека содержатся в количестве 0 - 3 в п/ зр. у мужчин и 0-6 в п/ зр. у женщин. Следует помнить, что в мочу лейкоциты могут попасть из половых путей. Увеличение содержания лейкоцитов наблюдается при воспалительных процессах в почках и мочевыводящих путях. Транзиторная (преходящая) лейкоцитурия встречается при лихорадке в т.ч непочечного происхождения. Инициальная и терминальная лейкоцитурия имеет непочечное происхождение. О почечном происхождении лейкоцитурии свидетельствует тотальная лейкоцитурия с одновременным присутствием в мочевом осадке лейкоцитарных и зернистых цилиндров. асептическая лейкоцитурия может быть при (при волчаночном нефрите, амилоидозе и интерстициальном токсико-иммунном лекарственном нефрите ). Для разграничения микробной и асептической лейкоцитурии имеет значение выявление пиурии и бактериологическое исследование мочи. О пиурии говорят, когда моча становится гнойной, т.е. содержит большое количество лейкоцитов (более 104 мм3 в сочетании с большим количеством микробных тел (более 105 в мм3).
Слайд 15
Активные лейкоциты при окраске по Штернгеймеру – Мальбину встречаются при пиелонефрите - с частотой не менее 95%. Поэтому при обнаружении активных лейкоцитов и при исключении урологических заболеваний (цистита, уретрита, простатита) у пациента следует предполагать наличие пиелонефрита.
Слайд 16: Эпителиоурия
Клетки плоского эпителия свидетельствуют о слущивании эпителиального покрова нижних отделов мочевых путей: мочевого пузыря, уретры. Если они изменены, набухшие, имеют жировые включения в цитоплазме, это свидетельствует о воспалении (уретрит, цистит), если не изменены – о раздражении чаще – на фоне применения медикаментов, выделяющихся с мочой. Клетки цилиндрического эпителия – это клетки эпителиального покрова почечных лоханок или мочеточников. Появление их в мочевом осадке указывает на воспалительный процесс в лоханках (пиелит) или мочеточниках. Одновременное обнаружение клеток цилиндрического и плоского эпителия могут указывать на восходящую инфекцию мочевых путей.
Слайд 17: Эпителиоурия
Клетки почечного канальцевого эпителия имеют наибольшее диагностическое значение, когда они обнаруживаются в составе эпителиальных цилиндров, или выявляются группами. Они преобладают в осадке мочи при канальцевом некрозе, обострении хронического гломерулонефрита, при волчаночном нефрите, при амилоидозе почек и нефротическом синдроме любого происхождения, тубулоинтерстициальном нефрите. В этих случаях на их долю приходится до 1/3 клеточного осадка мочи.
Слайд 18: Цилиндрурия
Гиалиновые цилиндры - в норме возможно обнаружение единичных в препарате. Содержание увеличивается при всех видах протеинурий (см выше раздел «Протеинурия»); восковидные - в норме не выделяются, появляются при нефротическом синдроме различного происхождения, амилоидозе, при липоидном нефрозе; фибринные - в норме не определяются, характерны для геморрагической лихорадки с почечным синдромом; эпителиальные - сформированные из клеток эпителия, обнаруживаются при некрозе почек, вирусных заболеваниях;
Слайд 19: Цилиндрурия
· эритроцитарные - из эритроцитов, выявляются при остром гломерулонефрите, инфаркте почки, злокачественной гипертензии; · лейкоцитарные - из лейкоцитов, встречаются при пиелонефрите, волчаночном нефрите; · зернистые - с клеточными элементами, подвергнувшимися дегенеративному распаду. Появляются при гломерулонефрите, пиелонефрите, нефротическом синдроме. Цилиндрурия встречается в основном при гломерулонефритах. Небольшое количество цилиндров встречается и при недостаточности кровообращения (застойная почка), диабетической коме и других заболеваниях. Единичные гиалиновые цилиндры могут быть в норме. Зернистые и восковидные появляются при далеко зашедшем распаде клеток почечных канальцев.
Слайд 20: Основными (БОЛЬШИМИ) синдромами в пропедевтике заболеваний почек являются
АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ; НЕФРИТИЧЕСКИЙ; НЕФРОТИЧЕСКИЙ; КАНАЛЬЦЕВЫХ НАРУШЕНИЙ; ОПН; ХПН.
Слайд 23: АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
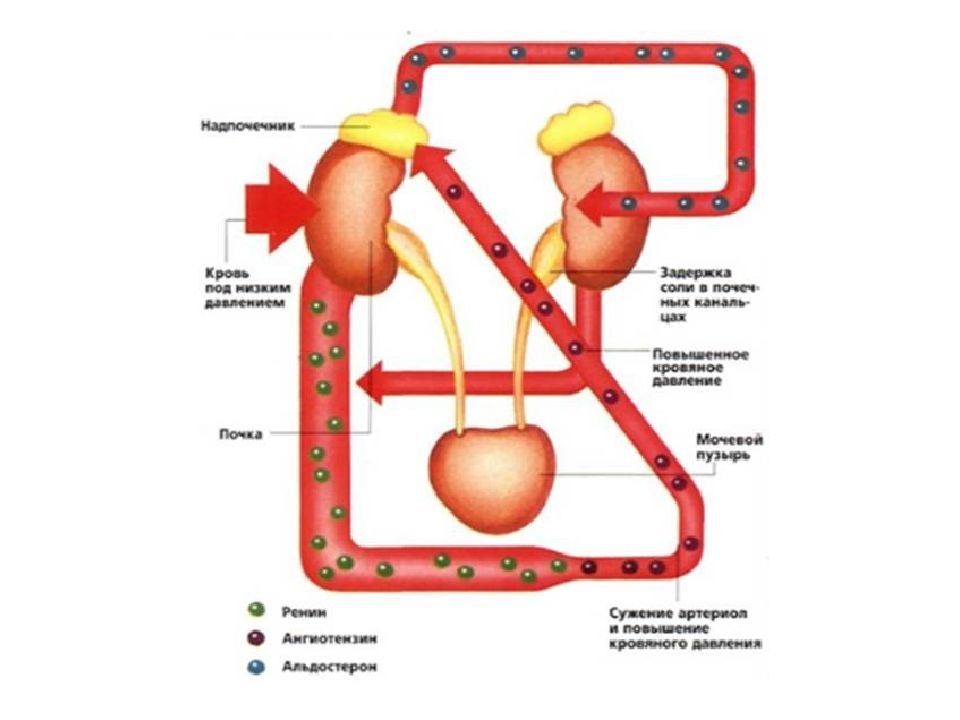
АГ при болезнях почек обусловлена задержкой натрия и воды: активацией прессорной (ренин- ангиотензин - альдостероновой ) и снижением функции депрессорной ( простагландиновой и калликреин-кининовой ) систем. Синдром артериальной гипертензии включает в себя ряд симптомов, возникающих при повышении артериального давления в большом круге кровообращения выше 139/90мм рт.ст.
Слайд 25: Заболевания почек, сопровождающиеся синдромом артериальной гипертензии:
- острый диффузный гломерулонефрит : - хронический гломерулонефрит : - хронический пиелонефрит: - амилоидоз почек.
Слайд 26: Основные механизмы симптоматической почечной артериальной гипертензии:
1. Задержка натрия и воды вследствие снижения клубочковой фильтрации приводит к гиперволемии, увеличению ОЦК и повышению систолического артериального давления. Накопление натрия в стенке сосудов приводит к повышению общего периферического сопротивления сосудов, повышению чувствительности сосудистой стенки к прессорным влияниям ангиотензина и катехоламинов, что ведет к повышению диастолического артериального давления.
Слайд 28: МЕХАНИЗМЫ ПОЧЕЧНОЙ АГ
2. Активация прессорной системы а) ренин- ангиотензин - альдостероновой системы; б) симпато-адреналовой системы вследствие задержки катехоламинов из-за нарушения экскреторной функции почек и повышенной чувствительности сосудистой стенки к их прессорному влиянию. 3. Снижение функции депрессорной системы: понижается уровень простогландинов и продуктов калликреин-кининовой системы ( брадикинины и каллидины ), которые обладают сосудорасширяющим эффектом
Слайд 30: НЕФРИТИЧЕСКИЙ СИНДРОМ
Нефритический синдром - это воспаление клубочков почек с признаками азотемии, то есть снижении клубочковой фильтрации, при выраженной протеинурии, гематурии и задержкой в организме солей и жидкости с последующим развитием артериальной гипертензии. Следует различать нефротический синдром и нефритический синдромы. Оба они не являются диагнозом, а всего лишь определяют состояние при различных заболеваниях. Нефритический синдром - это не болезнь и не диагноз, это совокупность симптомов, похожих на нефрит, чаще острый.
Слайд 31: НЕФРИТИЧЕСКИЙ (ОСТРОНЕФРИТИЧЕСКИЙ) СИНДРОМ
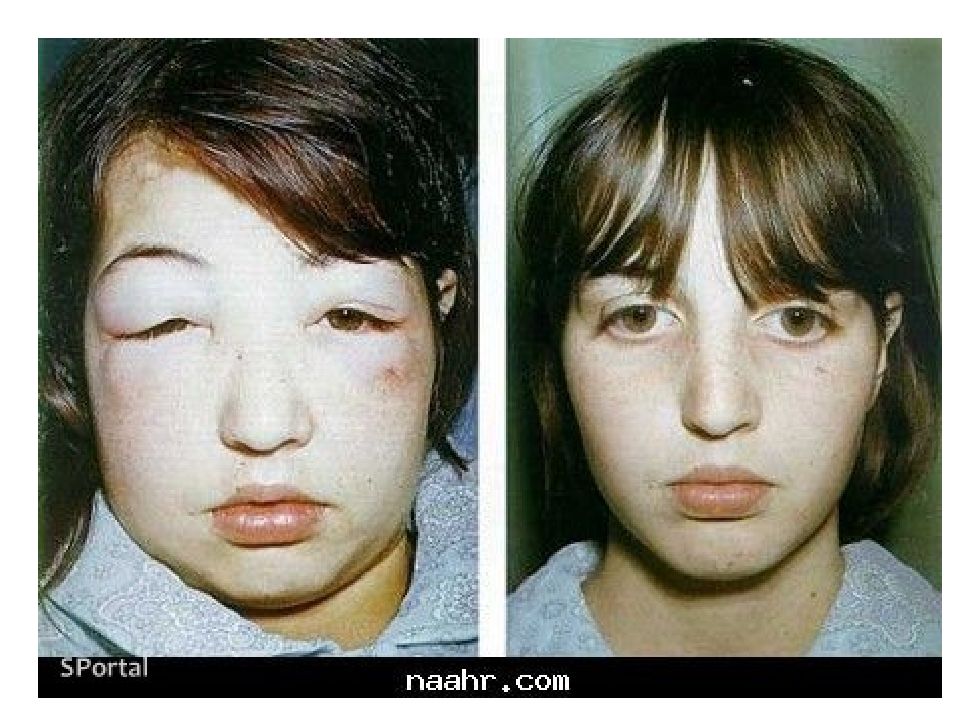
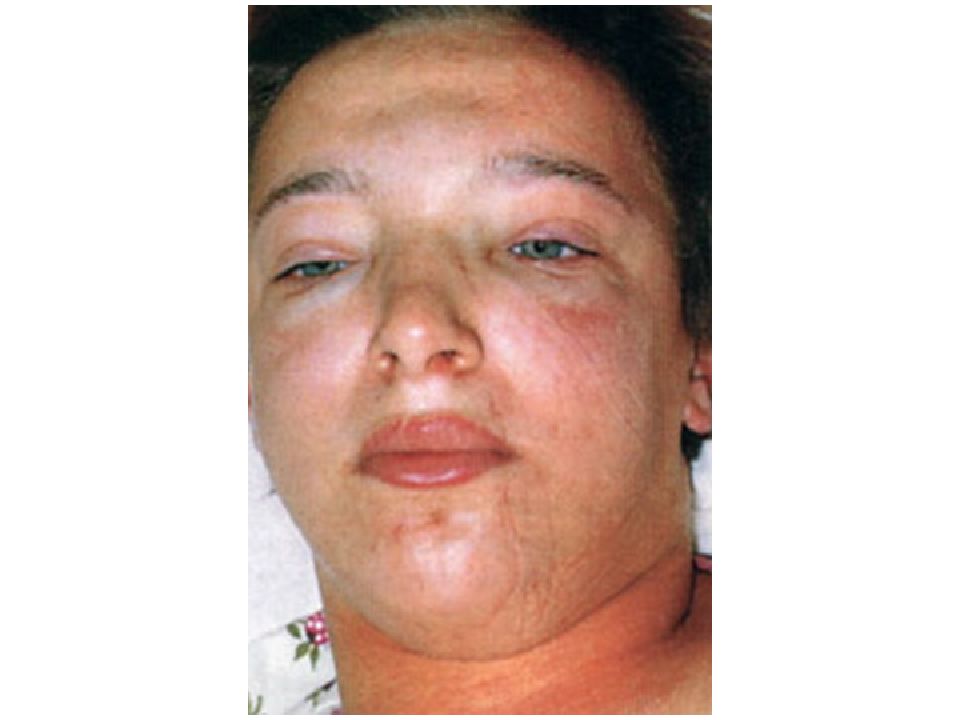
Сущность НЕФРИТИЧЕСКОГО СИНДРОМА – это совокупность клинических симптомов, напоминающих или полностью повторяющих клинику острого нефрита: Бурное возникновение и нарастание отеков с типичной бледной одутловатостью лица Олигурия Протеинурия более 1г/л Макрогематурия (моча вида «мясных помоев») Артериальная гипертония ( премущественно диастолическая)
Слайд 32: ПАТОГЕНЕЗ НЕФРИТИЧЕСКОГО СИНДРОМА
В модели развития нефритического синдрома, практически всегда присутствует постстрептококковый или любой другой формы нефрит. При чём, из всех стрептококков, только В-гемолитический стрептококк может стать причиной развития нефритического синдрома.
Слайд 33: Факторы, которые могут провоцировать развитие нефритического синдрома можно разделить на:
Вирусные: инфекционный мононуклеоз, гепатит В, вирусы Коксаки, ветряная оспа, эпидемический паротит, ЕСНО и прочие. Бактериальные: сепсис, брюшной тиф, эндокардит, пневмококковая или менингококковая инфекции и так далее. Постстрептококковый и непостстрептококковый гломерулонефрит. Другие виды постинфекционного гломерулонефита, когда синдром развивается на фоне уже имеющейся инфекции. Диагностика нефрита в данном случае намного сложнее, так как различные поражения почек и системные проявления часто имитируют совсем другие заболевания, например узелковый полиартериит или красную системную волчанку. Аутоиммунные системные заболевания: болезнь Шёнлайна-Геноха, системная красная волчанка, васкулиты, лёгочно-почечный наследственный синдром и прочие. Первичные болезни почек: мезангиокапиллярный или мезангиопролиферативный гломерулонефриты, болезнь Берже и так далее. Смешанные причины: облучение, синдром Гиена- Барре, введение вакцин и сывороток и прочие.
Слайд 34: Классическое проявление нефритического синдрома:
В 100% случаев возникает гематурия (кровь в моче). Макрогематурия, моча становится цвета как мясные помои, появляется только у 30% больных. У 85% пациентов образуются отёки. От "сердечных" отёков их можно отличить временем проявления. При нефритическом синдроме ко второй половине дня образуется отёк лика, особенно в области век, а к вечеру отёк ног. При заболеваниях сердца, отёки образуются утром и проходят при движении. У 82% больных наблюдается артериальная гипертензия, которая вместе с повышением объёма циркулирующей крови, приводят к развитию левожелудочковой острой недостаточности, что проявляется в виде учащения пульса (ритм галопа) и отёку лёгких. В 83% случаев развивается гипокомплементемия. Олигоанурия в сочетании с чувством жажды наблюдается у 52% больных.
Слайд 35: К неспецифическим симптомам относят:
Тошнота, рвота, слабость и как следствие развитие анорексии. Головные боли на фоне анорексии и ослабленного организма. Очень редко бывает повышение температуры. Боли в пояснице и/или в животе. Признаки скарлатины или импетиго. Повышение массы тела.
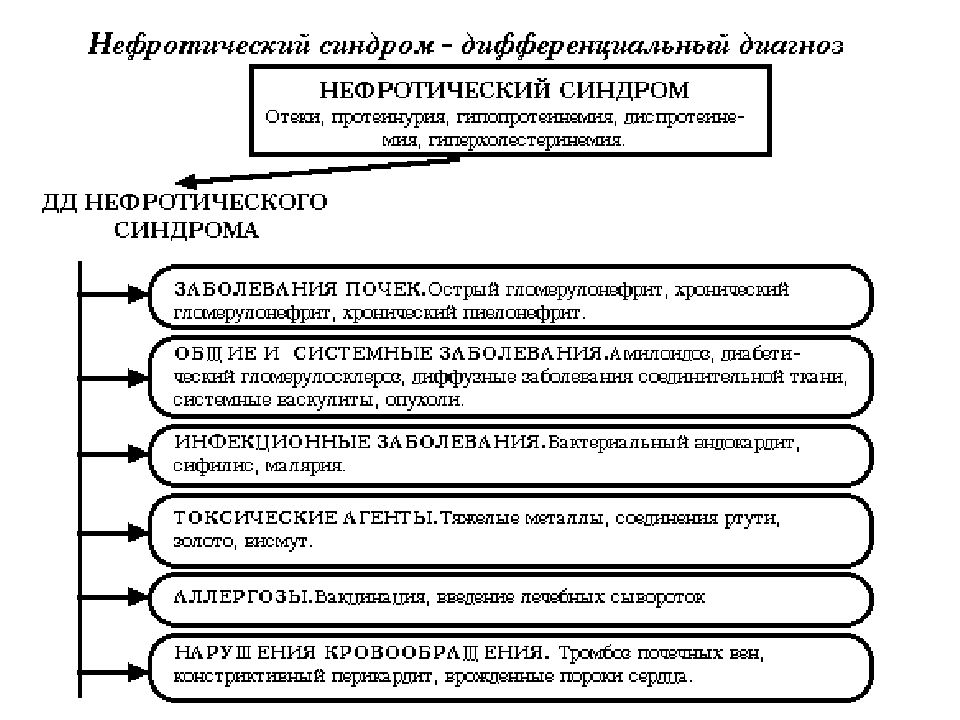
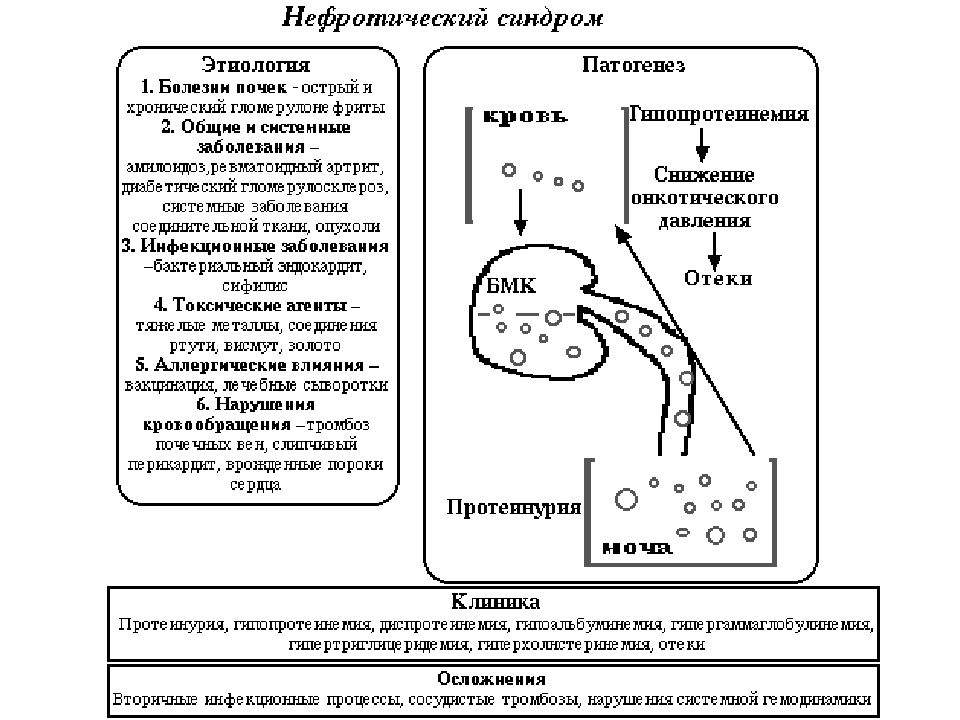
Слайд 38: НЕФРОТИЧЕСКИЙ СИНДРОМ
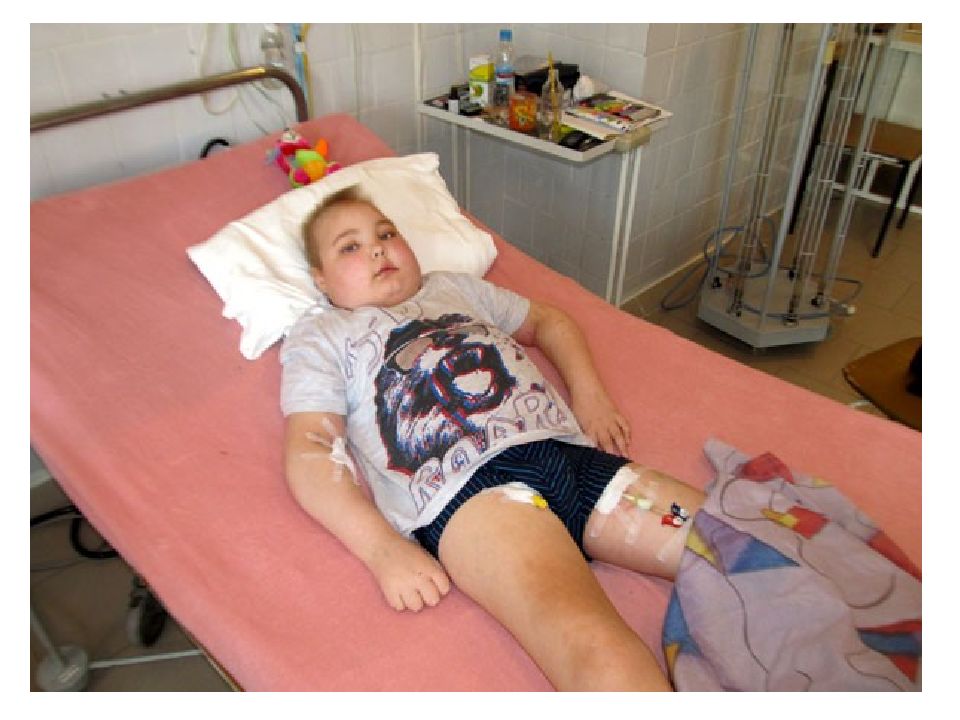
Это собирательное понятие, которое включает в себя следующие клинико-лабораторные симптомы: Массивная протеинурия более 3,5г/с («большая») Нарушение белкового обмена: гипопротеинемия (менее 60 г/л) диспротеинемия ( снижение альбуминов и повышение a2 и b -глобулинов). Гиперлипидемия : холестерин 9-10 ммоль /л и выше повышение В – липопротеидов Нефротические отеки.
Слайд 41: ПАТОГЕНЕЗ НС:
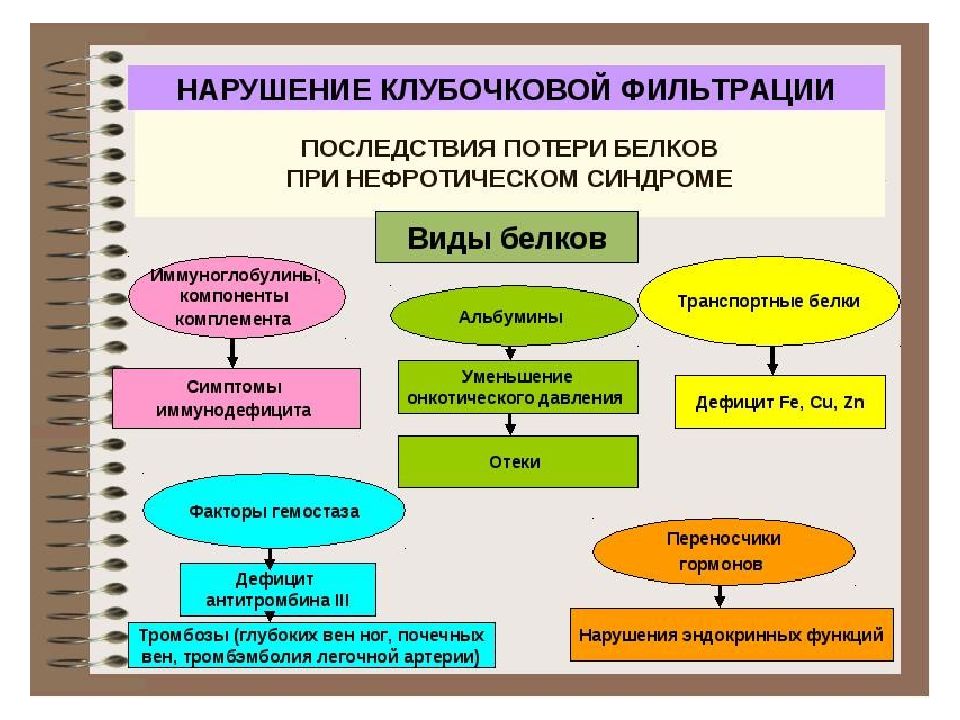
В основе нефротического синдрома лежит иммунный механизм. Иммунные комплексы образуются вследствие продукции антител к базальной мембране клубочковых капилляров. Они вызывают утолщение базальной мембраны, изменяют характер подоцитов, меняют химический состав мембраны. Изменение базальной мембраны сопровождается увеличением ее проницаемости для белков плазмы. Помимо увеличения проницаемости базальной мембраны – главного фактора потери белка с мочей, - в этом процессе имеет значение и снижение реабсорбции белка в проксимальном канальце нефрона. С мочой организм теряет альбумины и глобулины. Потеря белка с мочой приводит к гипопротеинемии и к снижению содержания общего белка в организме. Последнее обусловлено, помимо потерь, повышением его распада (катаболизма). Изменяется состав белков крови: снижается содержание альбуминов, увеличивается содержание глобулинов преимущественно за счет a2 и b фракций. Повышение уровня липидов объясняется повышением синтеза холестерина и снижением липолитической активности крови. В крови повышается уровень не только холестерина, но так же триглицеридов и фосфолипидов. Причиной развития отеков является снижение онкотического давления плазмы вследствие снижения в ней содержания альбуминов. Переход жидкости из сосуда во внесосудистое пространство приводит к снижению объема циркулирующей крови, снижению почечного кровотока и развитию ишемии почки. Включается ренин- ангиотензин - альдостероновый механизм регуляции почечного кровотока: ишемия сопровождается увеличением выработки ренина, который через ангиотензин - 2 способствует усилению выработки надпочечниками альдостерона, задержке почками натрия и воды, что усиливает образование отеков.
Слайд 44: Заболевания, сопровождающиеся нефротическим синдромом:
- хронический гломерулонефрит - амилоидоз - нефропатии беременных - диабетическая нефропатия - - нефропатии при системных заболеваниях соединительной ткани.
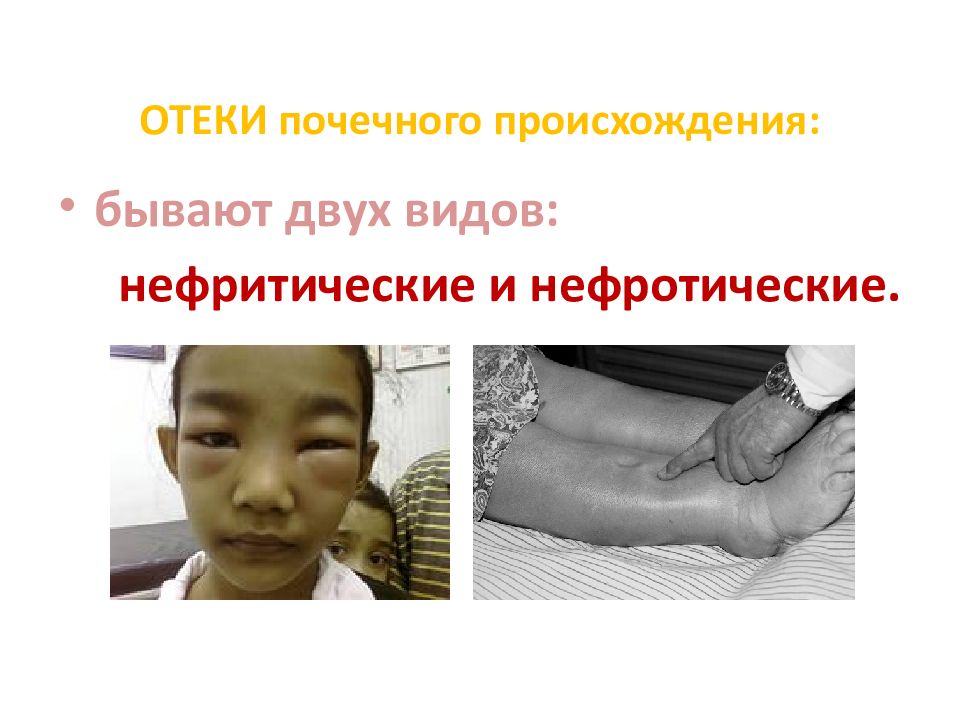
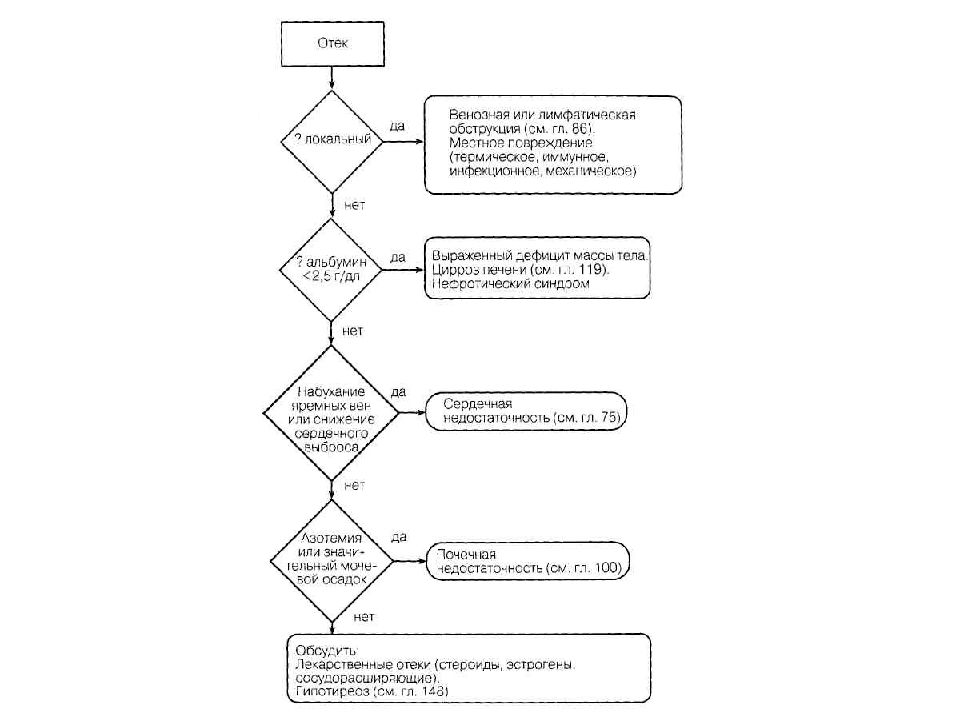
Слайд 51: ОТЕКИ почечного происхождения:
бывают двух видов: нефритические и нефротические.
Слайд 54: Нефритический отек
Нефритический отек развивается в ранней стадии острого гломерулонефрита, вследствие снижения почечного кровотока и клубочковой фильтрации. Задержка жидкости ведет к увеличению объема циркулирующей крови. По патогенезу это гиперволемический отек. Отек формируется быстро и локализуется на лице, реже - верхних и нижних конечностях, т.к. в первую очередь отекают ткани, богатые сосудами и рыхлой клетчаткой.
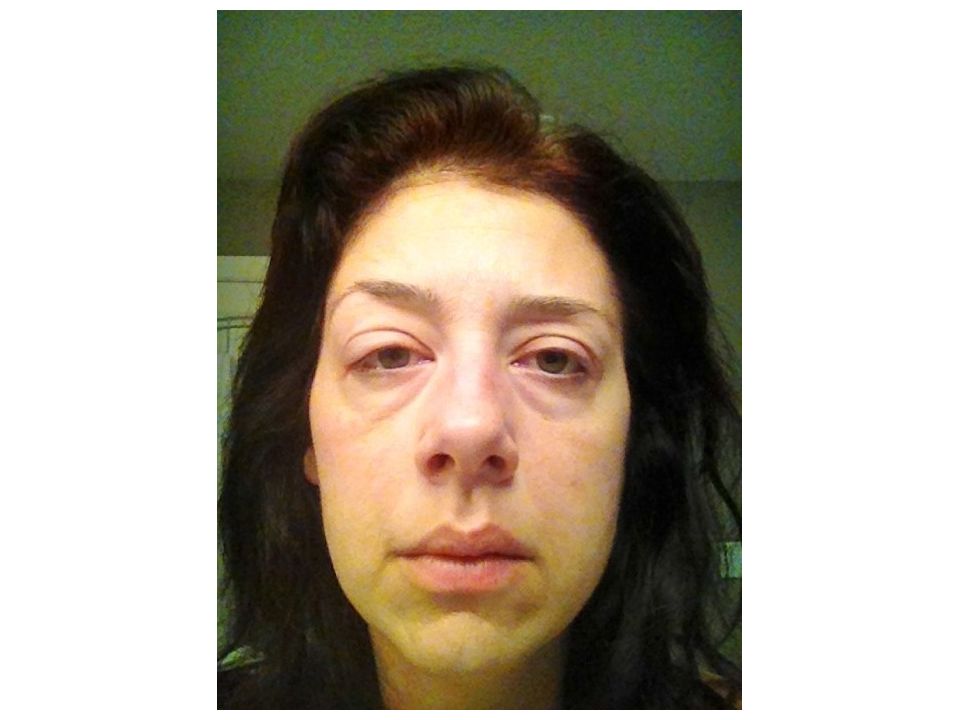
Слайд 57: Нефротический отек
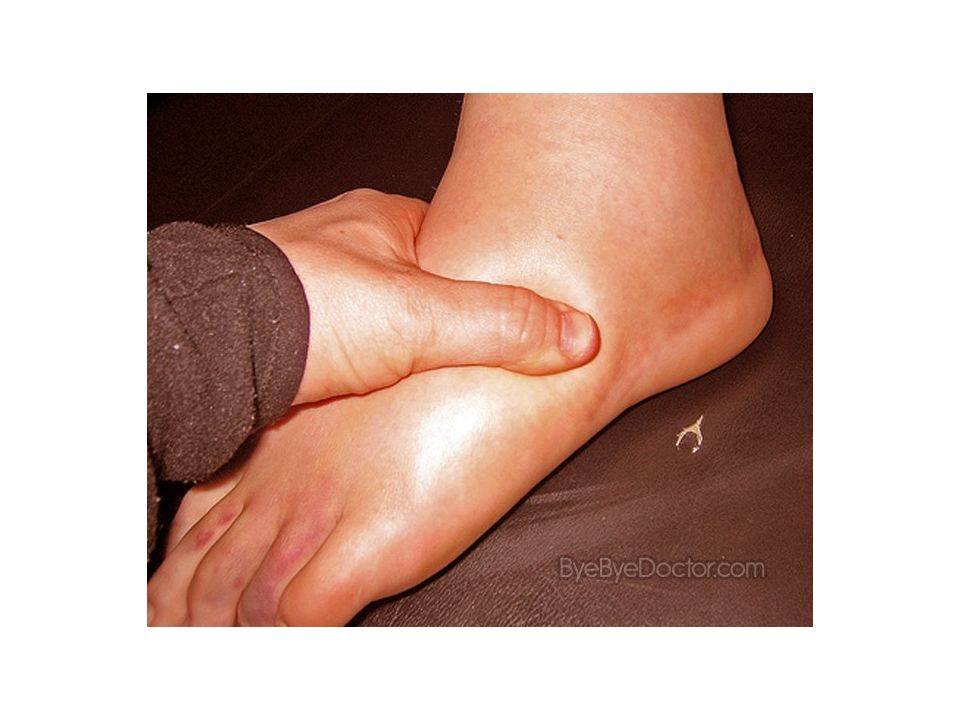
Для него характерно снижение онкотического давления плазмы вследствие протеинурии, гипо - и диспротеинемии со снижением уровня альбуминов крови. Почечный кровоток не страдает. Диурез уменьшается из-за повышенной реабсорбции Nа и воды. Нефротические отеки развиваются постепенно. Вначале появляется отечность лица по утрам, затем отекают ноги, поясница, передняя брюшная стенка, половые органы. Может возникать асцит, реже - гидроторакс. Отеки смещаются при перемене положения тела. Кожа отечная, сухая, бледная, блестящая, атрофичная. Консистенция отеков мягкая, тестообразная, с атрофией мышц. Нефротические отеки развиваются при хроническом гломерулонефрите, амилоидозе и др
Слайд 62: ОСТРАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Острая почечная недостаточность (ОПН) – синдром, характеризующийся внезапно развивающимися нарушениями экскреторных функций почек: азотемией, изменениями водно-электролитного баланса, кислотно-основного состояния. Эти изменения являются результатом острого тяжелого нарушения почечного кровотока, клубочковой фильтрации и канальцевой реабсорбции, обычно возникающих одновременно.
Слайд 64: Основные этиологические формы ОПН:
Преренальная (гемодинамическая) обусловлена острым нарушением почечного кровообращения (шоковая почка – травмы, потеря жидкости, массивный распад тканей, гемолиз, бактериемический шок, кардиогенный шок; Ренальная (паренхиматозная), вызвана поражением паренхимы почек – токсическая почка; Постренальная ( обструктивная ) вызванная острым нарушением оттока мочи (мочекаменная болезнь, блокада канальцев уратам ).
Слайд 65: Клинические стадии ОПН:
Начальная стадия Олигоанурическая Восстановления диуреза Период полного восстановления
Слайд 66: НАЧАЛЬНАЯ СТАДИЯ
В начальной стадии преобладают симптомы, обусловленные этиологическим фактором: шоком (болевым, анафилактическим, инфекционно-токсическим и т.д.), гемолизом, острым отравлением, инфекционным заболеванием и т.д. Продолжительноть от нескольких часов до 1-2 дней.
Слайд 67: Олигурическая стадия
Эта стадия характеризуется нефронекрозом. Он длится от 4 до 20 дней, что зависит от размера повреждения почек, начала и характера интенсивной терапии, реактивности организма, в том числе его способности к регенерации.
Слайд 68: Фаза восстановления диуреза ( полиурическая )
Длится 2-3 дня и свидетельствует о регенерации почечного эпителия. Клинико-физиологические проявления не отличаются от 2 периода и быстро переходят в 4 период. В фазе восстановления диуреза часто наблюдают полиурию, так как разрушенные канальцы теряют способность к реабсорбции. При неадекватном ведении больного развиваются дегидратация, гипокалиемия, гипофосфатемия и гипокальциемия. Им часто сопутствуют инфекции.
Слайд 69: Период полного восстановления
Период полного восстановления предполагает восстановление почечных функций до исходного уровня. Продолжительность периода — 6— 12 мес. Полное восстановление невозможно при необратимом повреждении большинства нефронов. В этом случае снижение клубочковой фильтрации и концентрационной способности почек сохраняется, фактически свидетельствуя о переходе в ХПН.
Слайд 71: ХПН
Хроническая почечная недостаточность (ХПН) – симптомокомплекс, вызванный необратимой гибелью нефронов и прогрессирующим ухудшением клубочковых и канальцевых функций почки, которое достигает такой степени, когда почки уже не могут поддерживать нормальный состав внутренней среды организма и развивается на фоне первичных или вторичных хронических заболеваний почек.
Слайд 72: ХПН
ХПН представляет собой конечную фазу любого прогрессирующего поражения почек, при этом иногда нарастающее снижение скорости клубочковой фильтрации длительное время протекает бессимптомно, и пациент считает себя здоровым вплоть до стадии терминальной уремии. При ХПН в организме задерживаются продукты обмена, азотистые шлаки (мочевина, креатинин, мочевая кислота и др.), которые не могут быть выведены из организма другим путем.
Слайд 73: ПРИЧИНЫ ХПН:
1. Заболевания, протекающие с первичным поражением клубочков почек (ХГН ). 2. Заболевания, протекающие с первичным поражением канальцев и интерстиция (ХП, ИН). 3. Обструктивные нефропатии (МКБ, ГН, опухоли). 4. Первичные поражения кровеносных сосудов (ГБ, стеноз почечных артерий ). 5. Диффузные болезни соединительной ткани (СКВ, СД и др ). 6. Болезни обмена веществ (СД, амилоидоз, подагра). 7. Врожденные заболевания почек ( поликистоз, гипоплазия почек.)
Слайд 74: ПАТОГЕНЕЗ ХПН
1. Резкое уменьшение количества действующих нефронов. 2. Нарушается выделительная функция почек, задержка продуктов азотистого обмена – мочевины, мочевой кислоты, креатинина, аминокислот, гуанидина, фосфатов, сульфатов, фенолов ). 3. Токсическое влияние продуктов азотистого обмена на ЦНС, органы и ткани : · нарушение электролитного обмена ( гипокальциемия, гиперкальциемия ). · нарушение водного баланса. · нарушение кроветворной функции почек ® гипопластическая анемия. · нарушение КЩР метаболический ацидоз · активация прессорной функции почек, стабилизация АГ. · тяжелые дистрофические изменения в органах и тканях.
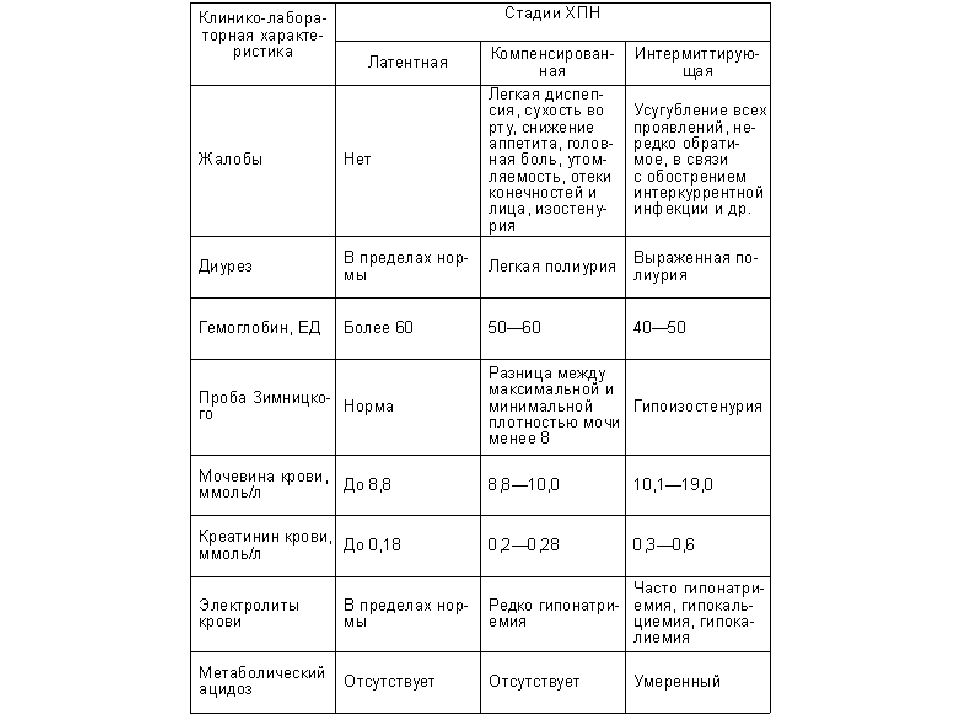
Слайд 75: СТАДИИ ХПН:
1 стадия - латентная (обратимая). Креатинин 0,11-0,18 ммоль /л. СКФ80-40 мл/мин (Е.М. Тареев ). 2 стадия - азотемическая (стабильная). Креатинин 0,19-0,71 ммоль / л.СКФ 40-15 мл/мин. 3 стадия - уремическая (прогрессирующая). Креатинин свыше 0,72 ммоль /л. СКФ ниже 15 мл/мин
Слайд 76: ЖАЛОБЫ:
1 стадия: фаза А характеризуется отсутствием жалоб, в фазу В могут отмечаться жажда, сухость кожи, нарушение сна, слабость, быстрая утомляемость. Во 2 и 3 стадиях нарастают жалобы со стороны различных органов и систем, обусловленные азотемией, выделением азотистых шлаков через кожу, слизистые оболочки, электролитными нарушениями и изменениями кислотно-щелочного равновесия. ЦНС: усталость, общая слабость, быстрая утомляемость, головные боли, апатия, нарушения сна (дневная сонливость в сочетании с ночной бессоницей ), подергивания отдельных мышц лица и конечностей, возбуждение, раздражительность, психическая дезориентация. Периферическая нервная система: кожный зуд. Органы дыхания: одышка. Органы кровообращения: сердцебиение, перебои в работе сердца. Желудочо -кишечный тракт: неприятный вкус, сухость во рту, жажда, тошнота, рвота, понос, плохой аппетит. Система гемостаза: кровоточивость слизистых и кровотечения (носовые, желудочные, кишечные). Также отмечается прогрессирующее похудание.
Слайд 77: АНАМНЕЗ:
Хроническая почечная недостаточность является неизбежным финалом ряда двухсторонних заболеваний почек: гломерулонефрита, пиелонефрита, поликистоза, туберкулеза, врожденных и приобретенных ка- нальцевых нарушений. Кроме того, к ней могут приводить системные и эндокринные заболевания (коллагенозы, подагра, сахарный диабет), гипертоническая болезнь (первично сморщенная почка), нарушение проходимости мочевых путей (камни, опухоли, гипертрофия простаты). Почечная недостаточность обычно прогрессирует, иногда медленно, иногда более быстро, но изменения носят необратимый характер, в конечном итоге приводя к изменению функций всех систем и органов в организме больного.
Слайд 78: ОБЩИЙ ОСМОТР:
Состояние больного зависит от стадии заболевания: в 1 стадию удовлетворительное, во 2 - средней тяжести, в 3 - всегда тяжелое или крайне тяжелое. Сознание - в 1 стадию ясное, во 2 - ясное или несколько заторможено, в 3 стадии - помраченное сознание вплоть до уремической комы. Положение больного - в 1 и 2 стадию активное, в 3 пассивное. Все перечисляемые далее симптомы характерны для 2 и 3 стадии, 1 стадия характеризуется отсутствием явных симптомов. Осмотр лица - выражение лица безразличное, пастозность век, цвет кожных покровов бледно-землистый или землисто-желтый, припудренный, при уремической коме узкие зрачки. Осмотр кожных покровов - цвет бледно-землистый, кожа как бы припудрена (соли мочевой кислоты), сухая, тургор снижен, следы рассчесов, явления геморрагического диатеза. Гипотермия. Волосы тусклые, ломкие. Исследование подкожно-жировой клетчатки - отмечается постепенное похудание вплоть до кахексии в результате полной потери аппетита, упорной бессоницы, рвоты, поноса. Во многих случаях отмечаются отеки различной степени. Исследование мышечной системы - мышцы теряют тонус, наступает атрофия, могут наблюдаться мелкие подергивания, тремор пальцев и кистей, обусловленные электролитными нарушениями.
Слайд 79: Данные по системам органов:
1 стадия характеризуется отсутствием симптомов. Во 2 стадию имеются отчетливые нарушения функции почек, проявляющиеся азотемией, экстраренальными признаками почечной недостаточности. 3 стадия - это период декомпенсации не только почек, но и всех органов, вовлеченных в патологический процесс. Органы дыхания : картина «уремических легких» характеризуется образованием экссудата в альвеолах (отек). При перкусии изменений не обнаруживается, при аускультации отмечается ослабленное везикулярное дыхание. Возможны бронхиты с жестким дыханием, сухими хрипами, пневмонии. В редких случаях обнаруживается уремический плеврит (шум трения плевры). В 3 стадию может появиться дыхание Куссмауля. Сердечно-сосудистая система: часто отмечается артериальная гипертония, обусловленная основным заболеванием почек, что приводит к увеличению размеров сердца, тоны его приглушены, определяются функциональные шумы. Под влиянием артериальной гипертонии, электролитных нарушений, интоксикации и анемии наступает сердечная недостаточность. В поздней стадии возможен сухой перикардит, обусловленный азотемией, проявляется он только шумом трения перикарда. Органы пищеварения: появляется запах аммиака изо рта, в поздней стадии развивается афтозный стоматит, язык обложен. Живот вздут. Развивается картина уремического гастрита и энтероколита - упорные рвоты, понос. Могут иметь место желудочно-кишечные кровотечения, обусловленные образованием язв, поражением капилляров или свертывающей системы крови (тромбоцитопения). Органы мочевыделения : почки не пальпируются, безболезненны.
Слайд 80: АНАЛИЗЫ МОЧИ
1. Анализ мочи. При физическом исследовании отмечается постепенное уменьшение плотности мочи. При биохимическом и микроскопическом исследовании каких-либо особенностей не обнаруживается, картина будет соответствовать основному заболеванию. 2. Анализ мочи по Нечипоренко. Определяется значительное увеличение количества эритроцитов, лейкоцитов, цилиндров.
Слайд 81: Оцените функциональные пробы почек
1. Проба по Зимницкому : 1 стадия - никтурия, изостенурия ; 2 стадия - полиурия, никтурия, изогипостенурия ; 3 стадия - олигоанурия, никтурия, изогипостенурия. 2. Проба Реберга : определяется постепенное снижение фильтрации до 1-5 мл/мин, реабсорбции до 60-80%.
Слайд 82: Биохимический анализ крови
Азотемия: стадия - креатинин 0,11-0,18 ммоль /л; стадия - креатинин 0,19-0,71 ммоль /л; стадия - креатинин более 0,72 ммоль /л. Электролитные нарушения - умеренная гипонатриемия, гипохлоремия. В 1-2 стадии отмечается гипокалиемия, в 3 - гиперкалиемия. Характерны гипокальциемия в сочетании с гиперфосфатемией. Довольно часто и рано констатируется гипермагниемия. Кислотно-щелочное равновесие - развивается метаболический ацидоз. Гипопротеинемия.
Слайд 84: ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ:
ЭКГ. Изменения ЭКГ могут быть обусловлены гипо - и гиперкалиемией, как при острой почечной недостаточности. Рентгенограмма грудной клетки. Выявляется отек легких в виде веерообразных, лучистых, облаковидных прикорневых теней, часто в форме бабочки. Данные ультразвуковых методов исследования. Отмечается значительное уменьшение размеров почек.
Слайд 87: Почечная эклампсия
Эклампсия - это внезапный судорожный приступ, развивающийся у почечного больного с отеками ( гломерулонефрит, нефропатия беременных). Резкое повышение артериального давления, спазм сосудов с повышением их проницаемости приводит к отеку головного мозга и повышению внутричерепного давления. Сдавление мозга и его ишемия проявляются потерей сознания, судорогами, расширением зрачков, снижением зрения, непроизвольным мочеиспусканием и дефекацией. Повышение внутричерепного давления сопровождается тошнотой, рвотой, брадикардией.
Слайд 88: СИНДРОМ ДИЗУРИЧЕСКИХ НАРУШЕНИЙ
Дизурия - расстройство или нарушение мочеиспускания. В норме суточное количество выделенной мочи (диурез) в среднем составляет 50-80% выпитой жидкости и колеблется от 1 до 2 л. Различают положительный и отрицательный диурез. · Положительный диурез: больной выделяет мочи больше, чем выпивает жидкости. Это бывает при схождении отеков, приеме мочегонных препаратов, при полиурической стадии острой почечной недостаточности. · Отрицательный диурез: больной выделяет мочи существенно меньше, чем потребляет жидкости (наблюдается при задержке воды в организме, либо при повышенном выделении ее легкими и кожей, например – при гипертермии, перегреве).
Слайд 89
Полиурия - увеличение суточного количества мочи (более 2л) может быть обусловлена физиологическими причинами (усиленный питьевой режим, овощно-фруктовая диета, неврогенные расстройства); при патологических состояниях полиурия может быть обусловлена использованием мочегонных средств, возникать при декомпенсированном сахарном диабете, несахарном мочеизнурении. · Олигурия - уменьшение количества мочи, выделяемой за сутки, до 500 мл и ниже может быть вызвано обезвоживанием, кровопотерей, сердечной недостаточностью. Патологические процессы в почках, сопровождающиеся олигурией - острый гломерулонефрит, олигурическая стадия острой почечной недостаточности. · Анурия - полное прекращение выделения мочи (диурез меньше 50 мл) может быть ренального (острый нефрит, анурическая стадия острой почечной недостаточности) и неренального (шок, острая сердечная недостаточность, тромбоз почечной артерии) происхождения.
Слайд 90: никтурия
· Никтурия - увеличение ночного диуреза в сравнении с дневным (дневной диурез в норме составляет 2/3 от суточного, ночной 1/3). Никтурия в сочетании с полиурией нередко обнаруживается у больных с хроническими заболеваниями почек и является наиболее ранним клиническим проявлением хронической почечной недостаточности (ХПН). Никтурия может длительное время оставаться единственным клиническим проявлением ХПН. Из непочечных причин возникновения никтурии наибольшее значение имеет хроническая сердечная недостаточность, сопровождающаяся развитием скрытых отеков. Постуральное (возникающее в горизонтальном положении больного) увеличение почечного кровотока сопровождается мочегонным эффектом в ночные часы.
Слайд 91
Поллакиурия - учащенное мочеиспускание (в норме 4 - 7 раз в сутки). При патологических состояниях связанных с воспалением мочевого пузыря (циститом), поллакиурия часто сочетается с изурией – выделением мочи равными порциями. · Странгурия – болезненное мочеиспускание, проявляется ложными позывами на мочеиспускание, сильной болью и чувством переполнения в области мочевого пузыря (как правило, связано с острым воспалением мочеиспускательного канала - уретритом). · Ишурия - это состояние, когда больной не может самостоятельно опорожнить мочевой пузырь (кома, повреждение спинного мозга). · Неудержание мочи (неспособность удержать мочу при императивном позыве)
Слайд 92: Болевой синдром
Почечная ткань не обладает болевой чувствительностью, так как в ней отсутствуют болевые рецепторы. Появление болей обусловлено растяжением почечной капсулы или лоханки в результате воспалительных или застойных изменений в почке (см. жалобы).
Слайд 93: ИНТОКСИКАЦИОННО-ВОСПАЛИТЕЛЬНЫЙ СИНДРОМ
Сущность синдрома совокупность клинических и дополнительных клинико-лабораторных признаков, возникающих в связи с наличием очагов инфекции и токсических воздействий продуктов жизнедеятельности микроорганизмов на организм больного. Синдром не является специфическим и может возникать при воспалительных заболеваниях любой локализации. Выраженность клинических и лабораторных признаков синдрома воспалительной интоксикации зависит от состояния макроорганизма и от патогенности микроорганизмов. Клинические признаки : температура (от субфебрильной до гектической ), ознобы, слабость недомогание, головная боль, артралгии. В крови лейкоцитоз с нейтрофильным сдвигом влево, повышенное СОЭ.