Первый слайд презентации
Казахский Национальный Медицинский университет им. С.Д. Асфендиярова Тема: Механическая желтуха Выполнил: Воробьёв Ю.Ю. Врач Интерн ОМ хирургия 707-2 гр. Руководитель: Баймухамбетов Ж.Ж. Профессор, д.м.н., Хирург высш категории Алматы 2015
Слайд 2: Введение
«Желтуха» - это синдром, характеризующийся желтушным окрашиванием кожных покровов, слизистых оболочек и склер, обусловленный повышенным накоплением БР в сыворотке крови, а также других жидкостях и тканях организма.
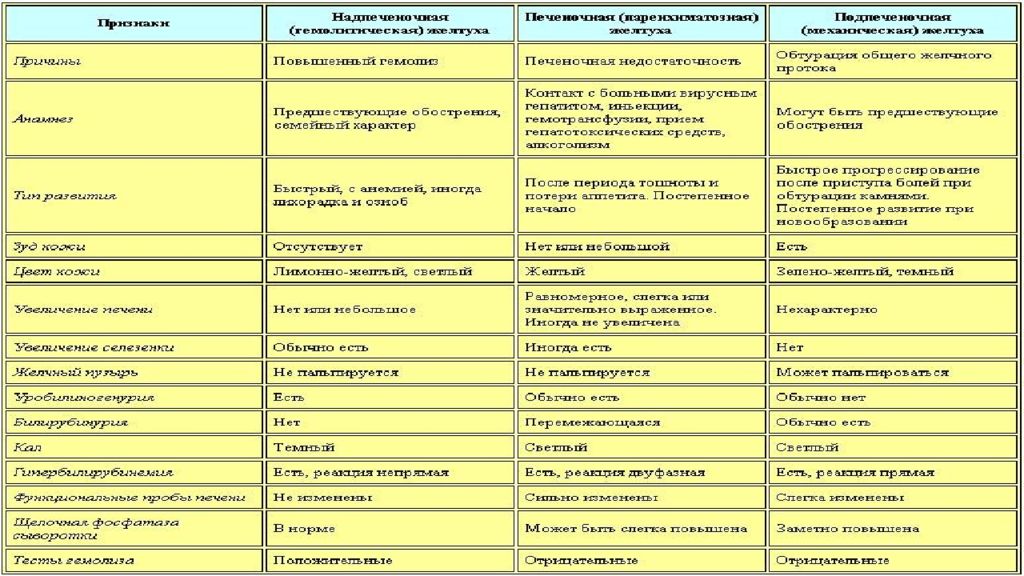
• Надпеченочная или гемолитическая желтуха, вызванная главным образом повышенной продукцией БР, главным образом в связи с усилением распада эритроцитов и реже при нарушении плазменного транспорта БР. Гемолитическая желтуха бывает врожденной, а также связанной с аутоиммунной или В12 (фолиево-) дефицитной анемией, а также разного рода интоксикациями. • Печеночная или паренхиматозная желтуха, обусловленную нарушением захвата, конъюгации и экскреции БР гепатоцитами вследствие их повреждения при различных патологических процессах, а также приобретенных и наследственных дефектах структуры гепатоцита и ферментов, участвующих в метаболизме и транспорте БР в клетки. Паренхиматозная желтуха вызывается острым и хроническим гепатитом, гепатозом, медикаментозным и токсическим гепатитом. • Механическая или обтурационная желтуха - осложнение патологических процессов, нарушающих отток желчи на различных уровнях желчевыводящих протоков.
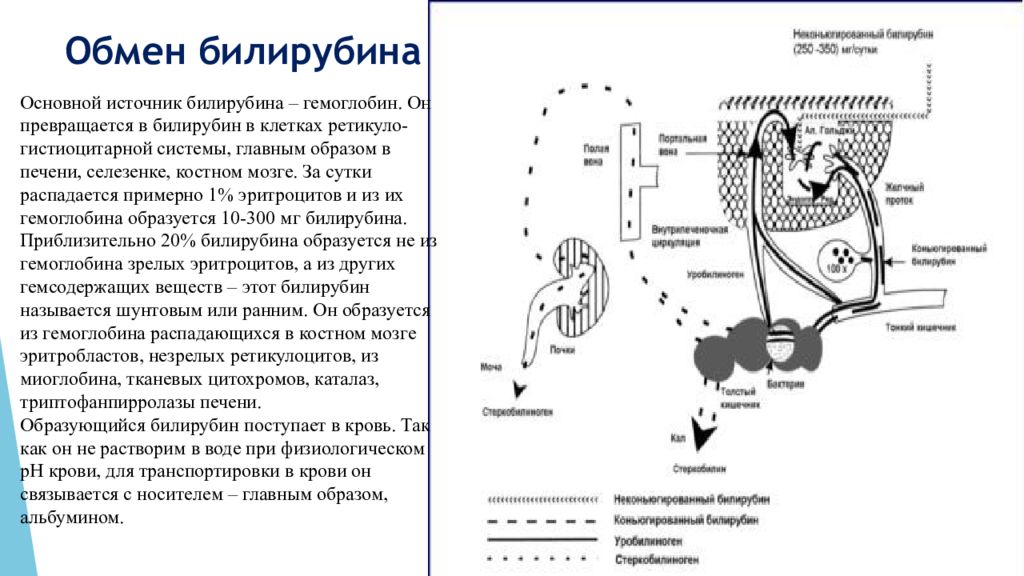
Слайд 4: Обмен билирубина
Основной источник билирубина – гемоглобин. Он превращается в билирубин в клетках ретикуло-гистиоцитарной системы, главным образом в печени, селезенке, костном мозге. За сутки распадается примерно 1% эритроцитов и из их гемоглобина образуется 10-300 мг билирубина. Приблизительно 20% билирубина образуется не из гемоглобина зрелых эритроцитов, а из других гемсодержащих веществ – этот билирубин называется шунтовым или ранним. Он образуется из гемоглобина распадающихся в костном мозге эритробластов, незрелых ретикулоцитов, из миоглобина, тканевых цитохромов, каталаз, триптофанпирролазы печени. Образующийся билирубин поступает в кровь. Так как он не растворим в воде при физиологическом pH крови, для транспортировки в крови он связывается с носителем – главным образом, альбумином.
Слайд 5: Обмен билирубина
Печень выполняет три важнейшие функции в обмене билирубина: захват из крови гепатоцитами, связывание билирубина с глюкуроновой кислотой и выделение связанного (конъюгированного) билирубина из гепатоцитов в желчные капилляры. Перенос билирубина из плазмы в гепатоцит происходит в печеночных синусоидах. Свободный (непрямой, неконъюгированный ) билирубин отщепляется от альбумина в цитоплазматической мембране, внутриклеточные протеины гепатоцита захватывают билирубин и ускоряют его перенес в гепатоцит. Поступив в гепатоцит, непрямой (не конъюгированный) билирубин переносится в мембраны эндоплазматической сети, где связывается с глюкуроновой кислотой под влиянием фермента УДФ- глюкуронилтрансферазы. Соединение билирубина с глюкуроновой кислотой делает его растворимым в воде, что делает возможным переход его в желчь, фильтрацию в очках и обеспечивает быструю (прямую) реакцию с диазореактивом (прямой, конъюгированный, связанный билирубин). Существует два типа конъюгированного билирубина – моноглюкуронид и диглюкуронид.
Слайд 6: Обмен билирубина
Далее билирубин выделяется из печени в желчь с помощью цитоплазматических мембран билиарного полюса гепатоцита, лизосом и аппарата Гольджи. Экскреция билирубина из гепатоцита в желчь находится под контролем гормонов гипофиза и щитовидной железы. Билирубин в желчи входит в состав макромолекулярных агрегатов (мицелл), состоящих из холестерина, фосфолипидов, желчных кислот и незначительного количества белка. Билирубин поступает в кишечник и под действием бактериальных дегидрогеназ превращается в мезобилиноген и уробилиногеновые тельца: a- уробилиноген, i- уробилиноген, l- уробилиноген ( стеркобилиноген ). Основное количество уробилиногена из кишечника выделяется с калом в виде стеркобилиногена, на воздухе превращающегося в стеркобилин. Часть уробилиногена всасывается через стенку кишечника и попадает в воротную вену, затем в печень, где расщепляется. Здоровая печень полностью расщепляет уробилин, поэтому в норме в моче он не определяется. Часть среркобилиногена через систему геморроидальных вен попадает в общий кровоток и выводится почками, придавая моче нормальный соломенно-желтый цвет. Нормальное содержание билирубина в крови: общий – 0.5-20.5 мкмоль /л, конъюгированный – 0-4.3 мкмоль /л, неконъюгированный – 0-16.2 мкмоль /л. Видимая желтуха появляется уже при 34мкмль/л.
Слайд 7: Анатомия желчевыводящих путей
• Желчные канальцы • Желчные ходы • Междольковые желчные протоки (внутрипеченочные) • Долевые желчные протоки (правый и левый) • Общий печеночный проток ( гепатикохоледох ) • Общий желчный проток ( холедох ): супрадуоденальная, ретродуоденальная, панкреатическая, интрамуральная части, длина – 1-9 см, ширина – до 8 мм. • Большой дуоденальный сосочек (Фатеров сосок) – ампула фатерова соска – место слияния холедоха и вирсунгова протока, диаметр устья – 2-3 мм. • Сфинктеры Одди, Люткенса, Мирици. • Желчный пузырь и пузырный проток. Стенка имеет мышечные волокна, но значения для эвакуации желчи они не имеют. Желчь течет согласно градиенту давления: печень выделяет желчь при давлении 300-350 мм.водн.ст., далее она накапливается в пузыре, который сокращаясь, создает давление 200-250 мм.вод.ст, что достаточно для свободного истечения желчи в ДПК при условии расслабления сфинктера Одди.
Слайд 8: Этиология механической желтухи
Механическая желтуха вызывается нарушением оттока желчи из печени в двенадцатиперстную кишку. На всем пути оттока желчи может возникнуть препятствие в связи с закупоркой изнутри или сдавлением снаружи. Чаще всего причиной механической желтухи бывают камни в желчных протоках (50%) и новообразования (40%) в протоках, большом дуоденальном соске, поджелудочной железе, желчном пузыре. Механическая желтуха может быть вызвана и другими причинами (10%) - стенозом БДС, стриктурой протоков, атрезией желчевыводящих путей, холангитом, панкреатитом, опухолями печени. В настоящее время причины механической желтухи изучены достаточно хорошо. По этиологическому принципу они могут быть объединены в несколько групп основных групп:
Слайд 9: Этиология механической желтухи
1. Пороки развития: • атрезии желчевыводящих путей • гипоплазия желчных ходов; • кисты холедоха, • дивертикулы двенадцатиперстной кишки, расположенные вблизи БДС, 2. Доброкачественные заболевания желчных путей: • желчнокаменная болезнь, осложненная холедохолитиазом • вколоченные камни БДС, • воспалительные стриктуры желчевыводящих путей, • острый папиллит, стеноз БДС, 3. Воспалительные заболевания: • острый холецистит с перипроцессом, • холангит, • панкреатит (особенно хронический индуративный ), • альвеолярный эхинококкоз в области ворот печени; 4. Опухоли: • папилломатоз желчных ходов, • рак печеночных и общего желчного протоков, • рак БДС, • рак головки поджелудочной железы, • метастазы и лимфомы в воротах печени; 5. Стриктуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Слайд 10: Патогенез
Механическое препятствие оттоку желчи приводит к застою ( внепеченочный вторичный холестаз ) и повышению давления желчи выше 270 мм.вод.ст., расширению и разрыву желчных капилляров и поступлению желчи прямо в кровь или через лимфатические пути. Появление желчи в крови обусловливает прямую гипербилирубинемию (увеличение содержания конъюгированного БР), гиперхолестеринемию, развитие холемического синдрома в связи с циркуляцией в крови желчных кислот, билирубинурию (отсюда темная окраска мочи - «цвет пива») и наличие желчных кислот в моче. Непоступление желчи в кишечник из-за механического препятствия в желчевыводящих путях приводит к тому, что не образуется и, следовательно, не выделяется стеркобелин с калом (обесцвеченный, ахоличный кал) и мочой. В первые дни возникновения механической желтухи наблюдается подъем уровня активности аминотрансфераз. Это объясняется кратковременным (3-5 суток) увеличением проницаемости мембран гепатоцитов и выходом из них индикаторных ферментов. Гипербилирубинемия при механической желтухе характеризуется повышением в крови преимущественно связанного билирубина и в меньшей степени - неконъюгированного. Поскольку при механической желтухе в первое время после развития обтурации желчных протоков функция печени нарушается незначительно, то экскреция желчи гепатоцитом продолжается. Выделяющийся в просвет желчных ходов вместе с желчью билирубин всасывается через их стенку и попадает в пространства Диссе через коммуникации в желчных капиллярах. Из пространства Диссе по лимфатической системе билирубин поступает в кровь. Более длительное повышение давления в желчных ходах приводит к нарушению функции клеток печени, и возникает парахолия (возврат билирубина из гепатоцита в кровь). По мере ухудшения функции гепатоцитов страдает также функция захвата билирубина, и в крови количество неконъюгированного билирубина возрастает. В этот период могут наблюдаться некрозы гепатоцитов, в связи с чем в крови снова увеличивается активность аминотрансфераз.
Слайд 11: Основные клинические синдромы:
При разборе жалоб больного следует обращать внимание на общие признаки заболевания. Кроме желтушного окрашивания кожи и видимых слизистых, наиболее частым клиническим симптомом является боль, особенно при подпеченочном холелитиазе. Характер болей и их интенсивность в значительной степени зависит от заболевания, вызвавшего механическую желтуху. 1. Желтуха — ярко выраженный клинический симптом многих заболеваний, вызывающихся различными факторами, но отчетливо проявляющихся пожелтением мочи, слизистых оболочек и глазных склер. В желтый цвет окрашиваются все ткани, экссудаты и транссудаты. Не меняют свой цвет только слюна, слезы и желудочный сок. Желтое окрашивание связано с накоплением в коже, слизистых оболочках и других тканях пигмента билирубина вследствие его повышенного содержания в крови.
Слайд 12: Основные клинические синдромы:
2. Холестаз – синдром, характеризующийся нарушением или полным прекращением выделения в кишечник всех или отдельных компонентов желчи, накоплением их в протоках и возможным попаданием в кровь. Проявляется биохимическими маркерами холестаза, синдромами холемии и ахолии. 1) Биохимические маркеры холестаза : повышение в крови прямого билирубина, холетерина, липопротеинов, фосфолипидов, холатов, а также повышением активности экскреторных ферментов: щелочной фосфатазы, гамма- глутамил - транспептидазы, лейцин- амино -пептидазы, 5-нуклеотидазы. 2) Холемия возникает при попадании желчных кислот в кровь. 3) Ахолия - синдром обусловлен непоступлением желчи в кишечник при обтурации желчевыводящих путей. При этом наблюдается расстройство кишечного пищеварения. 3. Дисхолия – это синдром, при котором желчь приобретает литогенные свойства, обусловливает образование желчных камней в желчном пузыре и желчных протоков и развитие желчекаменной болезни.
Слайд 13: Осложнения
Длительное пребывание в состоянии желтухи приводит к таким изменениям в органах и системах, что восстановление нормального оттока желчи оперативным путем может не прервать порочный круг и прогрессирование печеночо -почечной недостаточности — самая частая причина летальных исходов у такой категории больных. Н арушение транспорта кислорода, нарастание гипоксии. Развивается тромбогеморрагические изменения в связи с внутрисосудистой коагуляцией - синдром диссеминированного внутрисосудистого свертывания (ДВС–синдром ). Токсические вещества проникают через гематоэнцефалический барьер, что проявляется печеночной энцефалопатией. Нарушается антитоксическая функция печени и токсические вещества проявляют свое вредное воздействие на все органы и системы, что выражается в синдроме эндотоксемии.
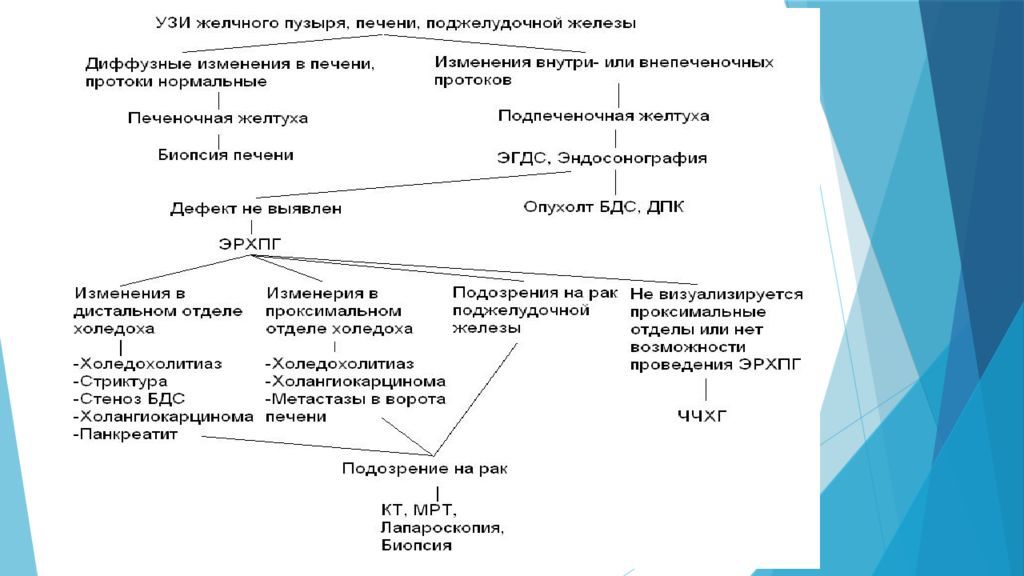
Слайд 14: Диагностика
Диагноз МЖ включает 2 основополагающих момента: подтверждение обтурационного характера желтухи и определение конкретной причины нарушения проходимости желчевыводящих путей. Диагноз механической желтухи основан на данных анамнеза, клинической картины и инструментальных методов обследования. 1. Ультразвуковые методы исследования. УЗИ играет роль отсеивающего фактора в дифференциальной диагностике печеночной и подпеченочной желтух и должно выполняться первым из инструментальных методов исследования. При указании на диффузное поражение печени и неизмененных желчных протоках наиболее вероятна печеночная желтуха, причины которой могут быть определены с помощью биопсии печени.
Слайд 15: Диагностика
Важнейшие достоинства метода: • Скрининговый характер, неинвазивность, отсутствие осложнений; • Возможность использования при любой степени тяжести состояния пациента и во время беременности; • Одновременная оценка состояния желчных протоков и других анатомических структур (печени, поджелудочной железы, забрюшинного пространства; • Возможность ультразвукового наведения при пункционных методах декомпрессии и биопсии; • Объективный выбор метод декомпрессии желчевыводящих путей. Ультразвуковыми критериями обтурационного характера желтухи являются: • Увеличение диаметра холедоха более 8 мм, а внутрипеченочных протоков более 4 мм • Утолщение стенки холедоха и взвесь в его просвете (холангит) • Увеличение и деформация желчного пузыря, неоднородное содержимое, мелкие конкременты, визуализация камня в протоке; • Визуализации патологии головки поджелудочной железы; • Визуализация БДС – сложно, но возможно.
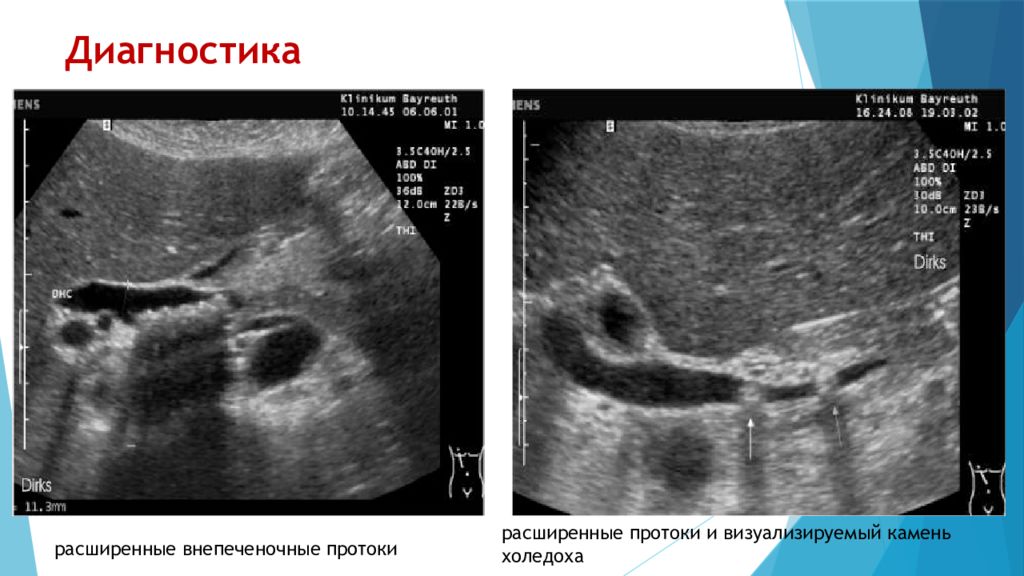
Слайд 16: Диагностика
расширенные внепеченочные протоки расширенные протоки и визуализируемый камень холедоха
Слайд 17: Диагностика
2. Эндоскопические методы исследования При отсутствии существенных причин, объясняющих желтуху, или при расширении желчных протоков вслед за УЗИ проводят эзофагогастродуоденоскопию. С помощью неё определяется патология верхних отделов ЖКТ: варикозное расширение вен пищевода, опухоли желудка, большого дуоденального сосочка, деформации желудка, двенадцатиперстной кишки вследствие сдавления извне. Гастродуоденоскрпия позволяет выявить рак большого дуоденального сосочка и 12-ти перстной кишки. При этом необходимо провести биопсию, нормальные результаты которой не исключают рак, т.к. поражение может быть подслизистым. Кроме того оценивается техническая возможность проведения ЭРХПГ.
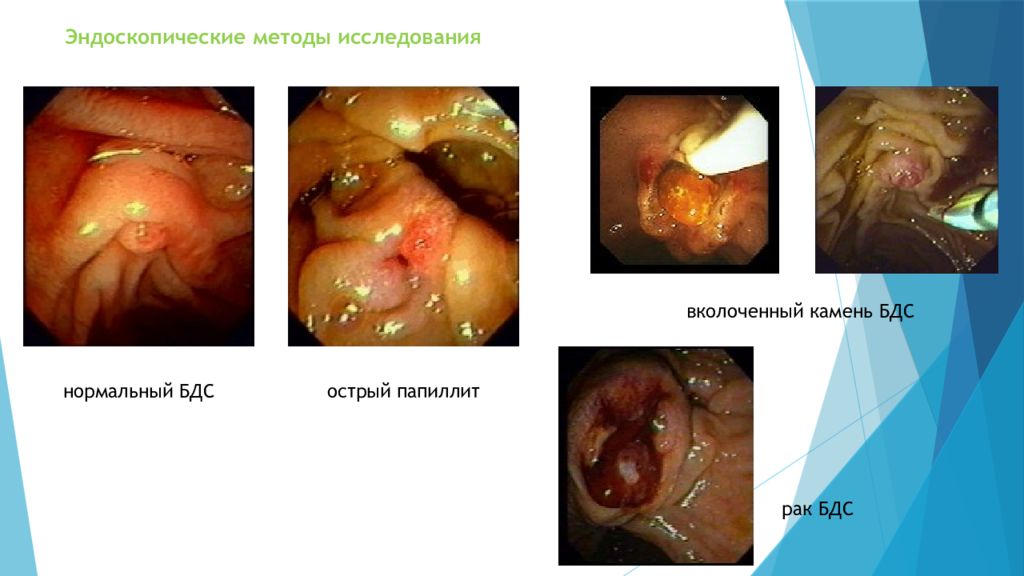
Слайд 18: Эндоскопические методы исследования
нормальный БДС острый папиллит вколоченный камень БДС рак БДС
Слайд 19: Диагностика
3. Рентгеноконтрасные методики Методы, позволяющие визуализировать желчные протоки с помощью их контрастирования. Сюда относятся два метода: эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) и чрезкожная чрезпеченочная холангиография (ЧЧХГ ) 1) Эндоскопическая Ретроградная ХолангиоПанкреатикоГрафия Диагностическая ЭРХПГ представляет собой контрастирование желчных протоков и протока поджелудочной железы, осуществляемое через большой дуоденальный (фатеров) сосочек (или иногда через малый дуоденальный сосочек). Наряду с возможностью контрастирования жёлчных протоков метод позволяет визуально оценить состояние желудка и 12-типерстной кишки, большого дуоденального сосочка и периампулярной области, а также констатировать факт поступления жёлчи в просвет кишки. Кроме того, при проведении ЭРХПГ, есть возможность взять материал для биопсии из патологически измененного сосочка двенадцатиперстной кишки и из стенозированных участков желчных протоков, а также произвести соскоб слизистой оболочки для цитологического исследования. Инвазивные методы исследования, связанные с прямым или ретроградным контрастированием желчевыводящих путей, позволяют определить уровень обтурации (закупорки), но не позволяют судить о характере и распространенности патологического процесса на окружающие органы и ткани, что особенно актуально у пациентов с подозрением на опухолевую обтурацию.
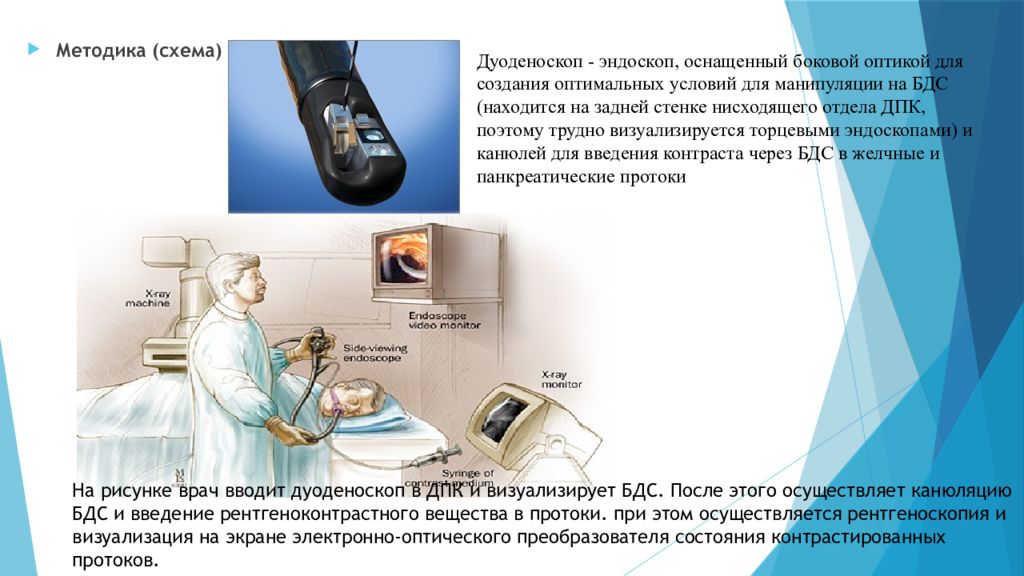
Слайд 20
Методика (схема) Дуоденоскоп - эндоскоп, оснащенный боковой оптикой для создания оптимальных условий для манипуляции на БДС (находится на задней стенке нисходящего отдела ДПК, поэтому трудно визуализируется торцевыми эндоскопами) и канюлей для введения контраста через БДС в желчные и панкреатические протоки На рисунке врач вводит дуоденоскоп в ДПК и визуализирует БДС. После этого осуществляет канюляцию БДС и введение рентгеноконтрастного вещества в протоки. при этом осуществляется рентгеноскопия и визуализация на экране электронно-оптического преобразователя состояния контрастированных протоков.
Слайд 21
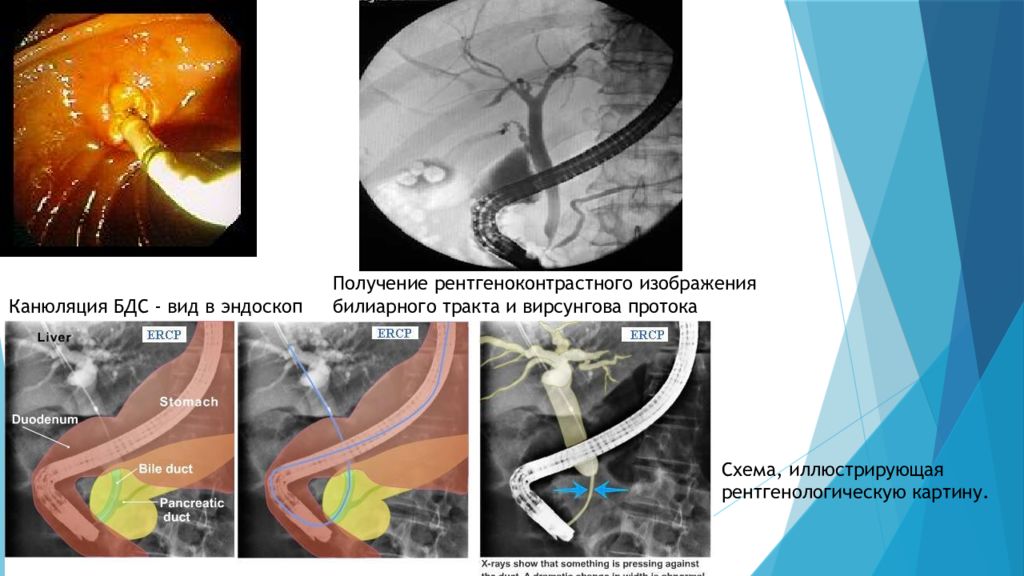
Канюляция БДС - вид в эндоскоп Получение рентгеноконтрастного изображения билиарного тракта и вирсунгова протока Схема, иллюстрирующая рентгенологическую картину.
Слайд 22
Показания Основными показаниями к проведению ЭРХПГ в клинике внутренних болезней являются: 1) необходимость уточнения характера патологического процесса в поджелудочной железе, в первую очередь, верификации диагноза хронического панкреатита; 2) дифференциальный диагноз желтух (в неясных случаях), главным образом, с целью подтверждения или исключения обтурации желчных путей; 3) уточнение причины механической желтухи; 4) уточнение причины постхолецистэктомического синдрома; 5) проведение экстренной эндоскопической сфинктеротомии и извлечение камня общего желчного протока. Протовопоказания и ограничения Проведение ЭРХПГ противопоказано при: 1) остром панкреатите; 2) остром инфаркте миокарда, инсульте, гипертоническом кризе, недостаточности кровообращения и у других тяжелых больных; 3) непереносимости препаратов йода. Применение ЭРПХГ ограничено после перенесенной ранее операции на желудке, когда большой дуоденальный сосочек (БДС) недоступен для эндоскопических манипуляций, расположении БДС в полости крупных дивертикулов, технически непреодолимом препятствии в выходном отделе общего желчного протока (стриктура, конкремент, опухоль). В целом не удается получить информацию о состоянии желчевыводящих протоков при ЭРХПГ у 10,8% пациентов с холедохолитиазом, что требует применения других диагностических методов. Также отмечается неэффективность ЭРХПГ при высоком уровне обтурации (опухоль печени, желчного пузыря, конкременты) желчных протоков.
Слайд 23
Признаки МХ. Холедохолитиаз характеризуется наличием одиночного или множественных просветлений в расширенных желчных протоках на фоне контрастного вещества.. Опухоли внутри- и внепеченочных ЖП могут полностью закрывать просвет. При проведении исследования прекращается заполнение контрастным веществом на уровне бластомотозного процесса. При незакрытом полностью протоке определяется циркулярное сужение его разной протяженности с неровными контурами и остановкой контрастного вещества в этом участке. ЭРХПГ позволяет диагностировать перихоледохеальный лимфаденит, при котором наблюдается значительное увеличение лимфатических узлов по ходу гепатодуоденальной связки вокруг общего желчного протока, что приводит к подпеченочной желтухе. При раке поджелудочной железы наблюдается сегментарное стенозирование с пристеночным расширением, равномерное сужение протока железы или полная его закупорка.
Слайд 24
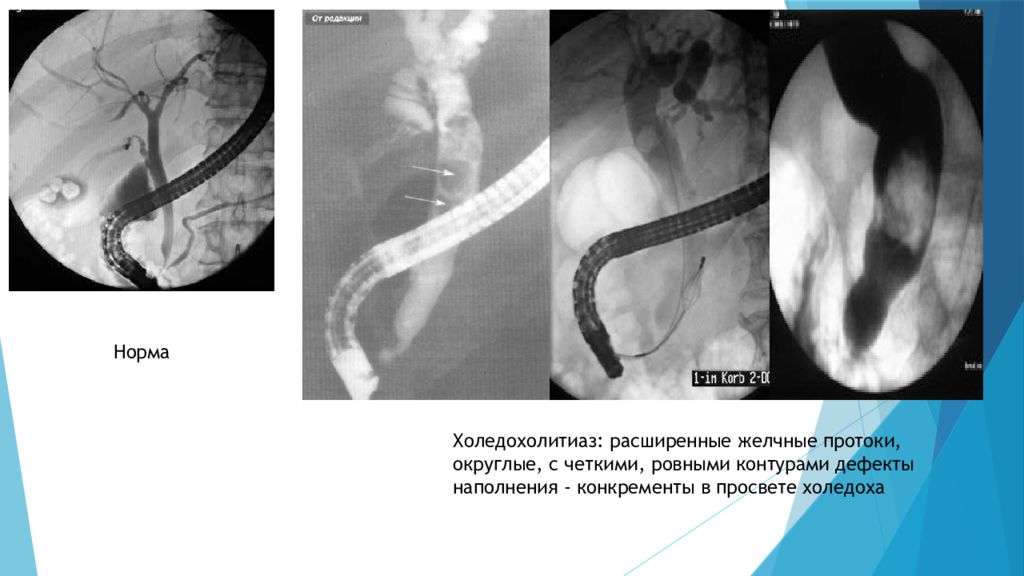
Холедохолитиаз : расширенные желчные протоки, округлые, с четкими, ровными контурами дефекты наполнения - конкременты в просвете холедоха Норма
Слайд 25
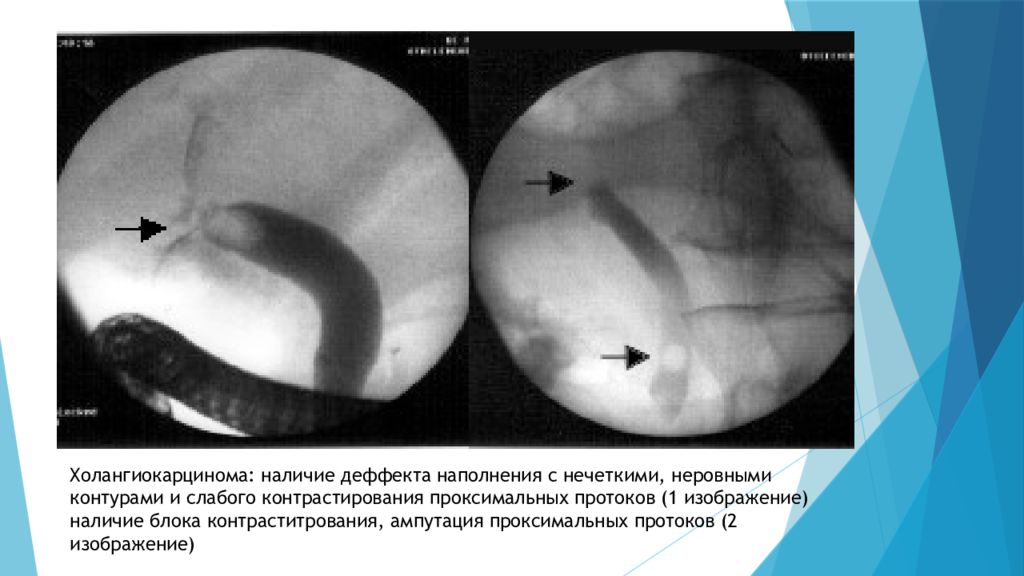
Холангиокарцинома : наличие деффекта наполнения с нечеткими, неровными контурами и слабого контрастирования проксимальных протоков (1 изображение) наличие блока контраститрования, ампутация проксимальных протоков (2 изображение)
Слайд 26: Осложнения
Инвазивные диагностические методы, связанные с контрастированием желчевыводящих путей, обладают операционным риском и небезопасны в плане развития осложнений ( эндотоксемия, сепсис, кровотечение, острый панкреатит, панкреонекроз, желчеистечение в свободную брюшную полость, обострение холангита), которые встречаются в 14% наблюдений. Наиболее часто встречающимися осложнениями диагностической и лечебной ЭРХПГ являются панкреатит и холангит. Кровотечение и перфорация двенадцатиперстной кишки редко возникают при диагностической ЭРХПГ, но характерны для лечебной ЭРХПГ. Панкреатит развивается у 1-5 % пациентов, которым была выполнена ЭРХПГ. Перфорация происходит примерно у 1 % пациентов и обычно выявляется во время выполнения папиллотомии. Передозировка седативных препаратов также является возможным осложнением ЭРХПГ, так как все эндоскопические вмешательства, производимые при патологии желудочно-кишечного тракта, сопровождаются введением седативных и обезболивающих препаратов. Аспирация желудочного содержимого хоть и редко, но все-таки встречается.
Слайд 27: 2) Чрескожная Чреспеченочная ХолангиоГрафия
При помощи ЧЧХГ желчные протоки выявляют в направлении физиологического тока желчи в отличие от ЭРХПГ, поэтому видна локализация и протяженность обструкции. Использование тонкой иглы « Chiba » диаметром 0.7 мм позволяет пунктировать расширенные печеночные протоки в 100% случаев и получать информацию о состоянии вне- и внутрипеченочных желчных протоков, когда неинвазивные методы не дают четких диагностических критериев. Иногда ЧЧХГ дополняет ЭРХПГ. Для пункции оптимальной является точка в 8-9 межреберье по среднеаксилярной линии. Она выбирается под контролем рентгенотелевидения с учетом размеров печени. После обработки кожи и инфильтрации новокаином брюшной стенки при задержанном дыхании игла вводится на глубину 10-12 см по направлению к XI-XII грудному позвонку. Направление и ход иглы контролируют на экране телевизора. Положение иглы при уколе – горизонтальное. После установки конца иглы приблизительно на расстоянии 2 см справа от позвоночника, иглу начинают медленно извлекать. С помощью шприца создается отрицательное давление. При появлении желчи кончик иглы находится в просвете желчного протока. После декомпрессии заполняют желчное дерево водорастворимым контрастным веществом (40-60 мл). Просвечивание всегда сочетают с производством рентгенограмм. Полученное изображение позволяет привести дифференциальную диагностику обструктивной желтухи и внутрипеченочного холестаза, выявить природу, локализацию и протяженность поражения при механической желтухе, а также исследовать причину постхолецистэктомического синдрома. Более безопасным является метод пунктирования желчных протоков под контролем УЗИ, особенно в условии трехмерной реконструкции в реальном времени (4D-УЗИ).
Слайд 28
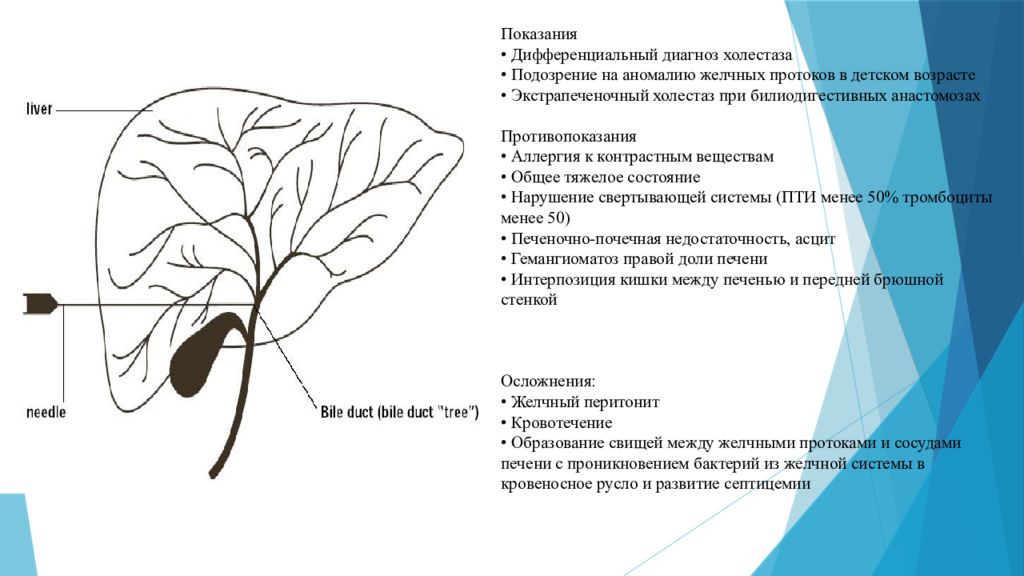
Показания • Дифференциальный диагноз холестаза • Подозрение на аномалию желчных протоков в детском возрасте • Экстрапеченочный холестаз при билиодигестивных анастомозах Противопоказания • Аллергия к контрастным веществам • Общее тяжелое состояние • Нарушение свертывающей системы (ПТИ менее 50% тромбоциты менее 50) • Печеночно-почечная недостаточность, асцит • Гемангиоматоз правой доли печени • Интерпозиция кишки между печенью и передней брюшной стенкой Осложнения: • Желчный перитонит • Кровотечение • Образование свищей между желчными протоками и сосудами печени с проникновением бактерий из желчной системы в кровеносное русло и развитие септицемии
Слайд 29
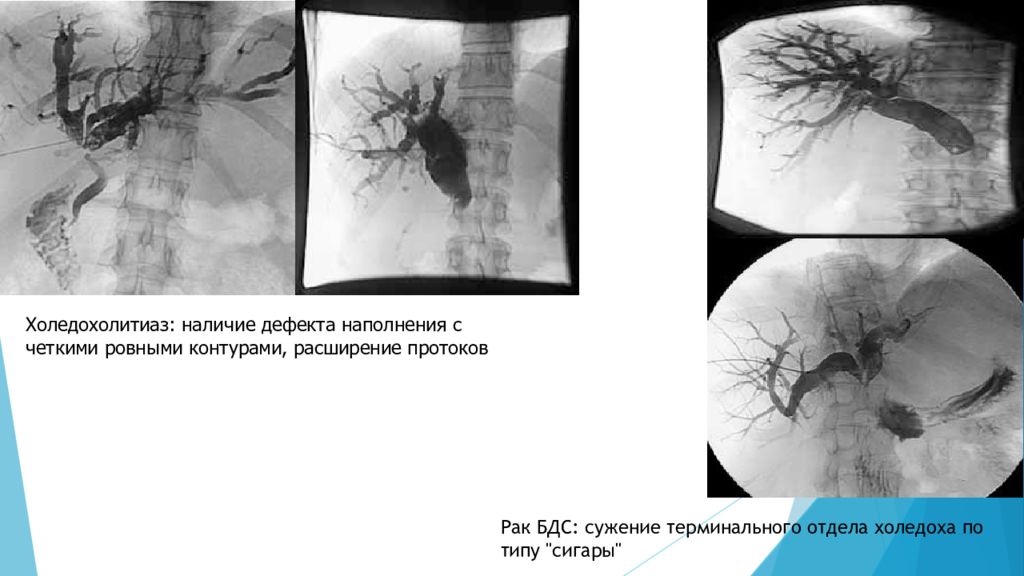
Холедохолитиаз : наличие дефекта наполнения с четкими ровными контурами, расширение протоков Рак БДС: сужение терминального отдела холедоха по типу "сигары"
Слайд 30: 3) Контрастирование через желчный пузырь
Один из распространенных способов контрастирования билиарного дерева - использование холецистостомы, наложенной прямым (хирургическим) путем либо пункиционным под контролем УЗИ или лапароскопии. Необходимое условие для выполнения подобного исследования - проходимость пузырного потока. Об этом, как правило, свидетельствует поступающая по дренажу желчь. Чаще всего необходимость наружного дренирования желчного пузыря возникает при сочетании механической желтухи с острым деструктивным холециститом или при опухолях головки поджелудочной железы (дистального отдела протоков), когда крайне тяжелое состояние больного не позволяет выполнить паллиативное или радикальное вмешательство традиционным образом.
Слайд 31: 4. Эндосонография
В настоящее время разработана эндоскопическая ультрасонография, один из наиболее информативных эндоскопических методов в исследовании желчнопанкреатической зоны. Это исследование является наиболее точным методом для визуализации небольших конкрементов и желчных пробок в протоках. Однако необходимо оборудование дорогое и хрупкое, исследование занимает много времени. Возможности при МХ: • Точно диагностировать холедохолитиаз у больных с отрицательными данными традиционного УЗИ (желчные протоки не расширены, камней в просвете нет), а также обоснованно отвергать предположение о наличии камней в желчных протоках. Это позволяет либо избежать ненужных, дорогостоящих ЭРХПГ, либо, наоборот, обоснованно выполнять малоинвазивные эндоскопические вмешательства на желчных протоках при эндосонографически диагностированных заболеваниях. • Точно диагностировать такие патологические изменения поджелудочной железы при хроническом панкреатите как кисты (особенно менее 3 см), камни панкреатического протока, дилятацию панкреатического протока, не прибегая к рентгеноконтрастным методам обследования (КТ и ЭРХПГ), и, соответственно, обоснованно формулировать показания к выполнению эндоскопических или хирургических вмешательств на поджелудочной железе или же определять необходимость исключительно консервативного лечения. • Неинвазивно диагностировать интраампулярные доброкачественные и злокачественные опухоли Фатерова сосочка двенадцатиперстной кишки при стандартном эндосонографическом исследовании панкреатобилиарной зоны и уже на ранних стадиях заболевания определять показания к радикальному оперативному лечению.
Слайд 32
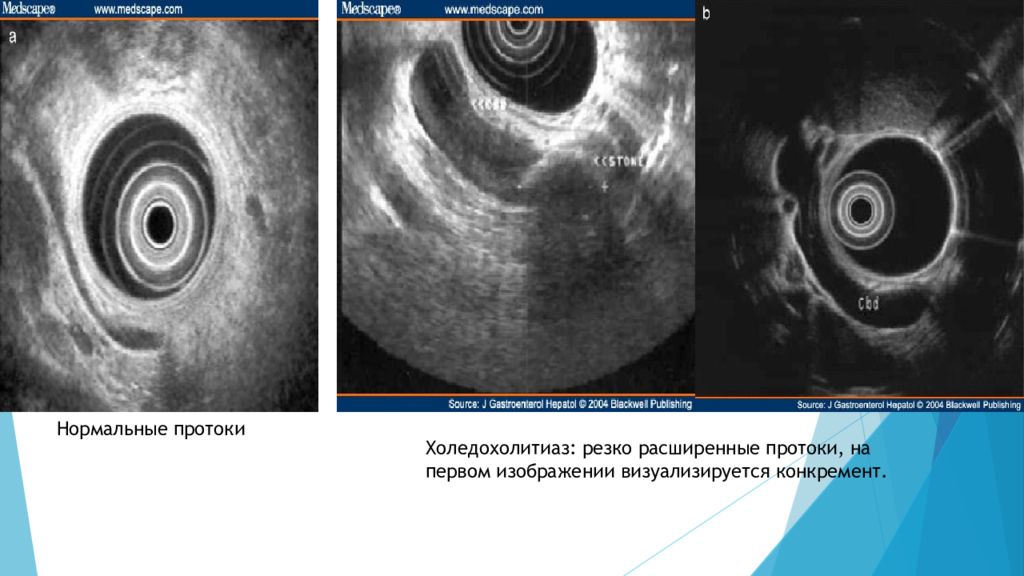
Нормальные протоки Холедохолитиаз : резко расширенные протоки, на первом изображении визуализируется конкремент.
Слайд 33: 5. Компьютерная томография и МРТ
При наличии обоснованного подозрения на рак поджелудочной железы проводят КТ с контрастным усилением. Высокую разрешающую способность имеет КТ, позволяющая наряду с выявлением дилатации протоков и причины их обструкции выполнить прицельную биопсию или декомпрессивное вмешательство. В отличие от УЗИ диагностические способности метода не снижаются при метеоризме, асците, ожирении. В последние годы широкое распространение приобретает МР холангиопанкреатография, обладающая высокой точностью в диагностике причин МЖ, особенно в оценке характера и протяженности стриктур желчных путей, а также внутрипротоковых образований. Вместе с тем этот метод лишен пункционно -дренажных лечебных возможностей.
Слайд 34
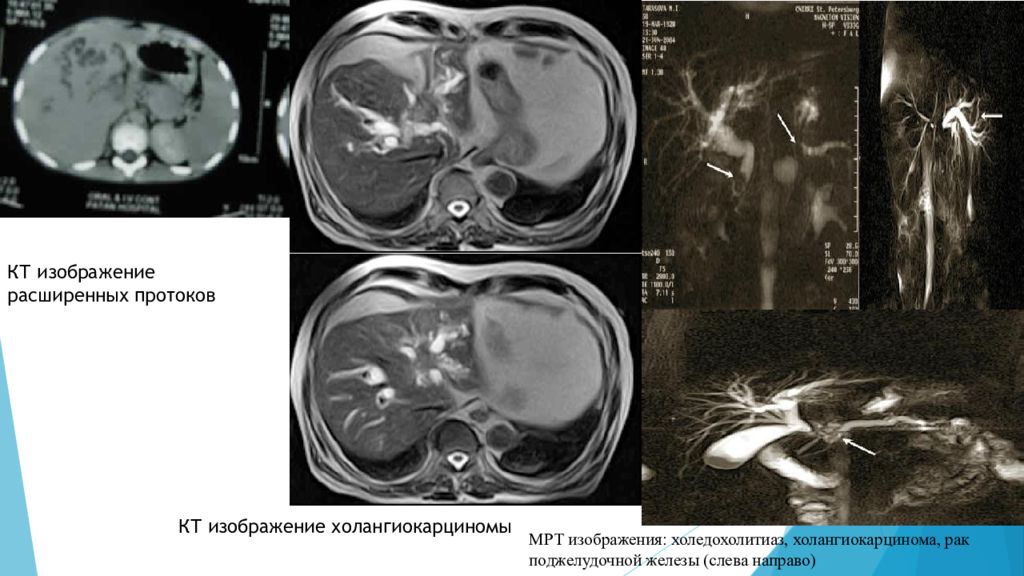
КТ изображение расширенных протоков КТ изображение холангиокарциномы МРТ изображения: холедохолитиаз, холангиокарцинома, рак поджелудочной железы (слева направо)
Слайд 35: 6. Радиоизотопная сцинтиграфия
Сканирование-метод изучения распределения радионуклидов, селективно поглощаемых печенью, с целью оценки её структуры. Радионуклидное сканирование выполняется с помощью сканирующих устройств и гамма-томографов. Сканирование проводится после внутривенного введения коллоидных растворов меченых Au 198, In111, или технеций-серного коллоида Tc m99. Tc m99 наиболее широко используется для обычного сканирования печени, при отсутствии тяжелого поражения дает отличное изображение печени. Продолжительность сканирования печени обычно не превышает 60-90 мин, а при использовании сканирующих препаратов современного типа -6-15 минут. Показания: • Идентификация внутрипеченочных дефектов накопления; • Исследование билиарного тракта. Сканирование позволяет выявит внутрипеченочные дефекты накопления. Обнаружение этих дефектов - основная цель санирования. Причины внутрипеченочных дефектов накопления: • Опухоли доброкачественные и злокачественные( первичные, метастатические лимфомы ) • Абсцессы ( гнойные, амебные, туберкулезные) • Кисты ( солитарные, поликистоз, эхинококкоз) • Другие причины (цирроз, очаговая узловатая гиперплазия, острый гепатит, амилоидоз) Различные очаговые поражения выявляются на сцинтиграммах в виде зон резкого понижения накопления радионуклидов, что выглядит на черно-белых сцинтиграммахкак фокусы с неровным контуром, редкой штриховкой или без неё или области резкого изменения цвета штрихов.
Слайд 36
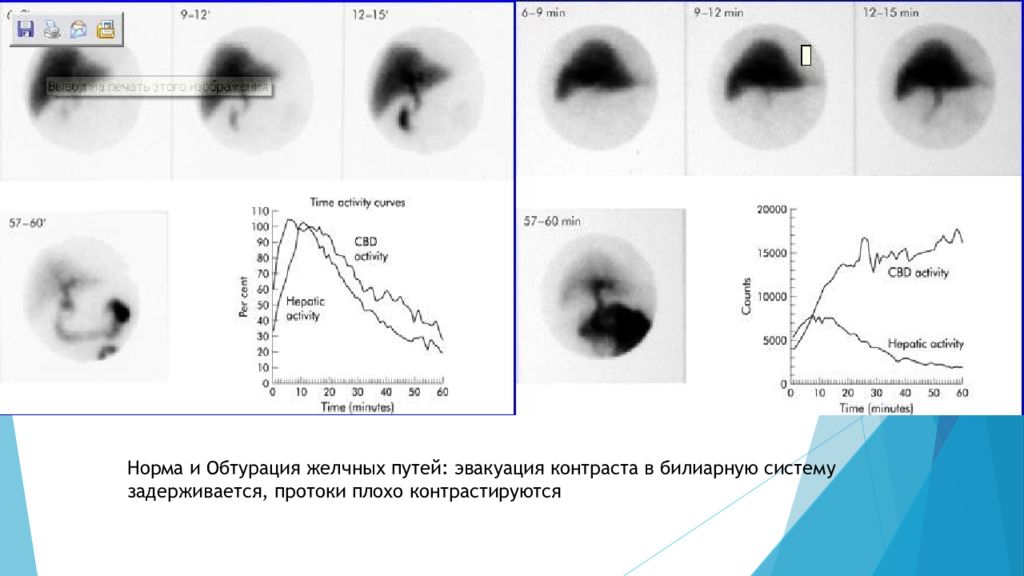
Норма и Обтурация желчных путей: эвакуация контраста в билиарную систему задерживается, протоки плохо контрастируются
Слайд 37: 7. Лапароскопия, лапароскопическая холецистография, холангиография
Лапароскопию при необходимости с прицельной биопсией печени применяют, если перечисленные диагностические мероприятия оказались недостаточными для определения диагноза. В настоящее время при МЖ этот метод применяют редко, в основном для подтверждения опухолевого процесса (первичного или метастатического) в гепатодуоденальной области. Цель исследования - определение операбельности злокачественной опухоли и прицельная биопсия. Во время лапароскопии, выполняемой с целью дифференциальной диагностики острых воспалительных заболеваний брюшной полости может быть произведена холедохотомия с итнраоперационной холангиографией и последующим осуществлением декомпрессии желчных протоков путем наружного дренирования, стентирования или литоэкстракции.
Слайд 38: 8. Интраоперационное выявление обтурации желчных протоков
Интраоперационное выявление обструкции желчных протоков на сегодняшний день применяется редко в связи с внедрением таких методов, как УЗИ и ЭРХПГ. В основном это необходимо при экстренных и срочных оперативных вмешательствах на желчном пузыре у пациентов с высоким риском холедохолитиаза при невозможности выполнения ЭРХПГ и ЧЧХГ. К такой группе относят пациентов с обнаруженными при УЗИ расширенными желчными протоками или множественными мелкими конкрементами в пузыре, при наличии в анамнезе даже кратковременной желтухи, следующей за приступом острых болей в правом подреберье или биохимических маркеров холестаза без клинических признаков желтухи. К методам интраоперационного обследования желчевыводящих путей относят: • пальпацию и измерение ширины диаметра холедоха (с помощью линейки или циркуля с тупыми иглами на конце );
Слайд 39
• трансиллюминацию (просвечивание холедоха с помощью специальных ламп); • зондирование через холедохотомическое отверстие с помощью пластмассовых, металлических и других зондов ; • операционную холангиографию или рентгентелевизионную холескопию с введением контраста через культю пузырного протока или холедохотомическое отверстие;
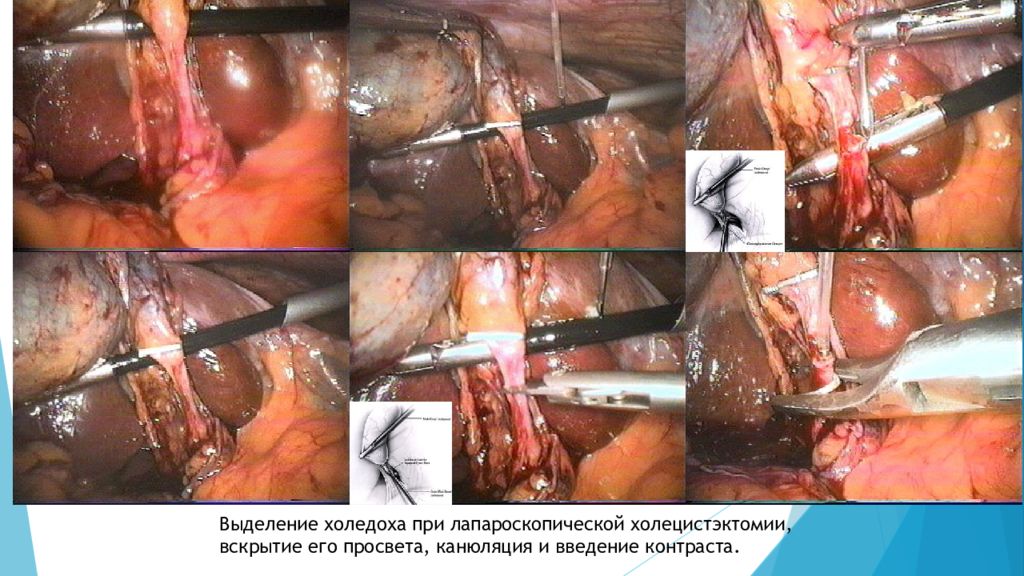
Слайд 40
Выделение холедоха при лапароскопической холецистэктомии, вскрытие его просвета, канюляция и введение контраста.
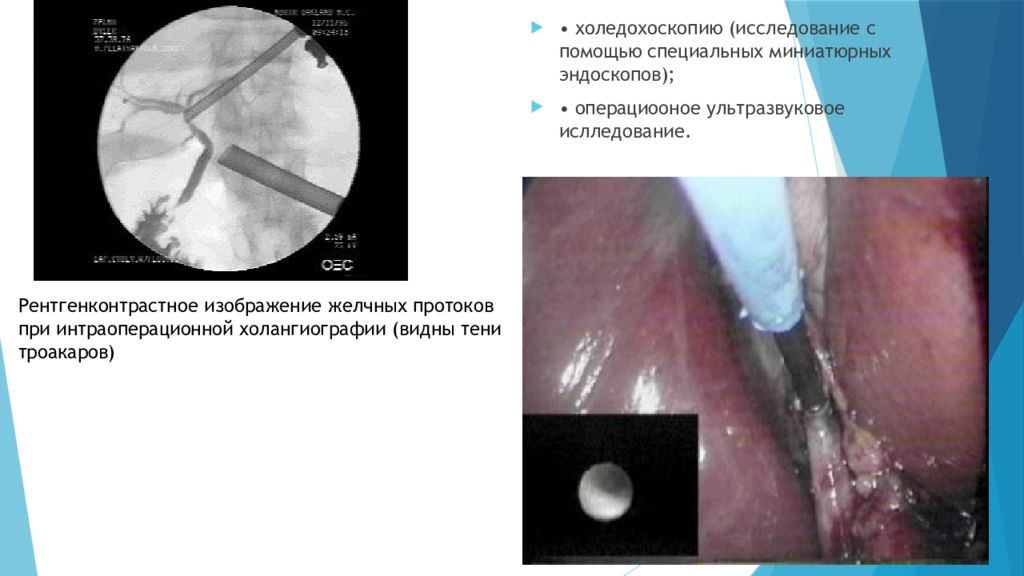
Слайд 41
• холедохоскопию (исследование с помощью специальных миниатюрных эндоскопов ); • операциооное ультразвуковое ислледование. Рентгенконтрастное изображение желчных протоков при интраоперационной холангиографии (видны тени троакаров)
Слайд 44: Лечение
1. Консервативная терапия Основная задача лечебных мероприятий при МЖ - ликвидация холестаза и профилактика печёночно-почечной недостаточности. При оценке клинического течения и тактики ведения больного пациентов с МЖ важнейшим фактом считают степень печеночной недостаточности. По Клинико-лабораторным данным выделяют 3 степени её выраженности. При 3 степени ПНС лечебный комплекс проводят в реанимационном отделении. На фоне диеты №5, обогащенный углеводами и белковыми продуктами, проводят массивную инфузионную терапию (переливание глюкозы с инсулином, солевых растворов гемодеза, реополиглюкина, белковых препаратов, кровезаменителей) и форсированный диурез. Консервативная терапия также включает комплексную витаминотерапию и препараты, улучшающие функции печени - кокарбоксилазу, сирепар, эссенциале. Назначают также аминокислоты (глютаминовую кислоту, метионин), стимуляторы метаболизма ( метилурацил, пентоксил ), анаболические гормоны. Целесообразно назначение стероидных гормонов: преднизолон по 60-120- мг/ сут., в тяжелых случаях внутрипеченочного холестаза и холангита - до 1000 мг/ сут. Важный компонент лечения - профилактика эрозий, острых изъязвлений и кровотечений из ЖКТ. Для этого назначают антацидные и обволакивающие слизистую оболочку желудка препараты, переливание свежезамороженной плазмы. В случаях тяжелого эндотоксикоза используют методы экстракорпоральной детоксикации ( плазмоферез, гемодиализ). Важнейшей задачей ведения больных с механической желтухой следует считать профилактику острого холангита - инфекционно-воспалительного осложнения обтурации желчных путей. Замедление тока желчи приводит к быстрому распространению микрофлоры на магистральные и внутрипеченочные ходы, что вызывает тяжелую воспалительную реакцию, внутрипеченочные абсцессы, острую гепатоцеребральную и почечную недостаточность. Все это обусловливает высокую летальность при остром холангите (до 30%). С целью предотвращения этого осложнения используют антибиотики цефалоспоринового ряда. При появлении Клинико-лабораторных признаков острого холангита декомпрессивные вмешательства и комплексную консервативную терапию проводят в экстренном порядке.
Слайд 45
2. Хирургические методы лечения На первом этапе выполняют декомпрессию (дренирование) желчевыводящих путей с применением малоинвазивных технологий ( чрескожных, эндоскопических). После медленного устранения механической желтухи, устранения интоксикации, улучшения состояния печени переходят к тому или иному типу окончательного лечения. Существует два основных способа декомпрессии желчных протоков: малоинвазивные интрументальные и прямые хирургические вмешательства на билиодигестивной системе. К малоинвазивным инструментальным методам относятся: • Эндоскопические методы (лечебная ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ), литотрипсией, литоэктсракцией, бужированием, дернированием протоков); • Чрезкожная чрезпеченочная холангиостомия (ЧЧХС) с наружным или наружно-внутренним дренированием; К прямым хирургическим вмешательствам относятся: • Дренирование через холецистостомическое отверстие; • Лапароскопическое дренирование холедоха • Реконструктивные операции на желчных путях и наложение билиодегистифных анастомозов (на первом этапе обычно не используются).
Слайд 46
Окончательное лечение заболеваний, сопровождающихся механической желтухой осуществляется следующими методами: • Стентирование протоков (эндоскопическое при ЭРХПГ или ЧЧХС); • Хирургические операции, направленные на восстановление проходимости желчных путей; • Наложение обходных билиодигестивных анастомозов. Малоинвазивные инструментальные методы. Важным преимуществом минимальноинвазивных (щадящих) хирургических технологий является: сочетание высокой диагностической и терапевтической эффективности с малой травматичностью. Показания к применению того или иного метода декомпрессии желчевыводящих путей необходимо устанавливать индивидуально, в зависимости от клинической ситуации, характера, уровня и протяженности препятствия оттоку желчи (установленные при помощи УЗИ, КТ, МРТ), возможности стационара, квалификации специалистов.
Слайд 47
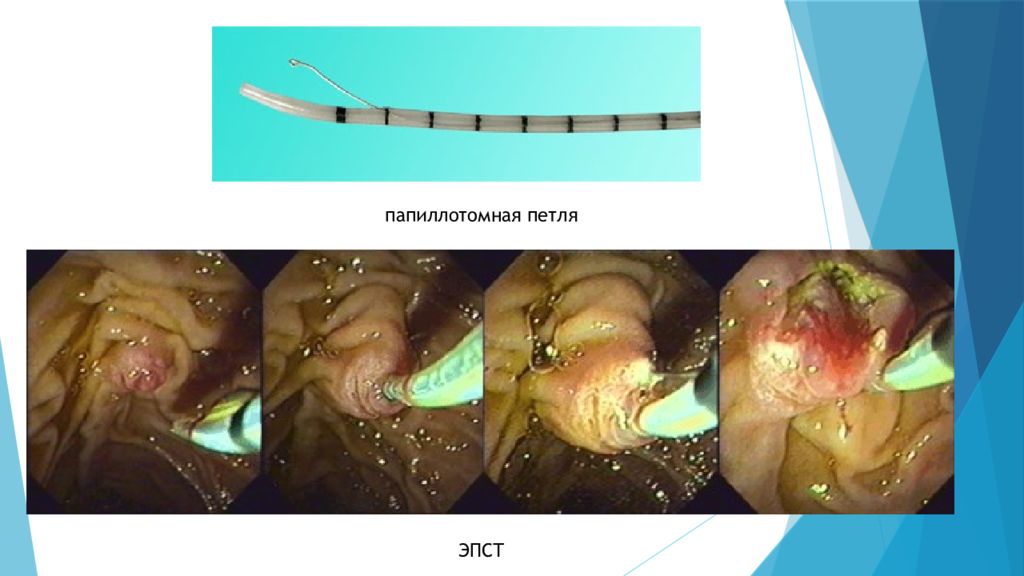
1) Эндоскопические методы (лечебная ЭРХПГ). a) Эндоскопическая папиллосфинктеротомия (ЭПСТ) и литоэкстракция. ЭПСТ является методом выбора устранения желтухи, обусловленной холедохолитиазом, вколоченным камнем БДС, сужением большого дуоденального сосочка ( стенозирующий папиллит ). Также ЭПСТ является методом выбора для пациентов с гнойным холангитом, развившимся на фоне холангиолитиаза ( холедохолитиаза ) и механической желтухи и является первым этапом любых вмешательств на желчных путях. Эта процедура безопасна даже у пациентов старших возрастных групп с тяжелыми сопутствующими заболеваниями. Суть операции: чтобы нормализовать отток желчи или извлечь конкремент из желчных путей, необходимо расширить выходной отдел общего желчного протока, который представлен большим дуоденальным сосочком. Это достигается путем рассечения специальной струной под действием электротока ( папиллотомом, который вводится через инструментальный канал эндосокопа с торцевой оптикой, которая облегчает манипуляции на БДС). Если камень небольшого диаметра, то после ЭПСТ он выходит самостоятельно. Операция проводится под местным обезболиванием и, как правило, хорошо переносится больными. В случаях, когда размеры конкрементов велики и превышают диаметр просвета нижележащих отделов желчных путей, не происходит спонтанного отхождения конкрементов после ЭПСТ. Тогда необходимо насильственное их извлечение при помощи специальной корзинки Дормиа ( литоэкстракция ). Плотная структура конкрементов делает подобное вмешательство весьма травматичным, что создает опасность развития серьёзных осложнений (кровотечение, панкреонекроз, ретродуоденальная перфорация). Поэтому при наличии крупных фиксированных камней в магистральных желчных протоках, которые можно выявить уже при УЗИ, не следует прибегать к ретроградному контрастированию билиарного дерева и попыткам извлечения камней путем ЭПСТ с литоэкстракцией. В подобной ситуации следует применять ЧЧХС с последующим хирургическим вмешательством.
Слайд 49
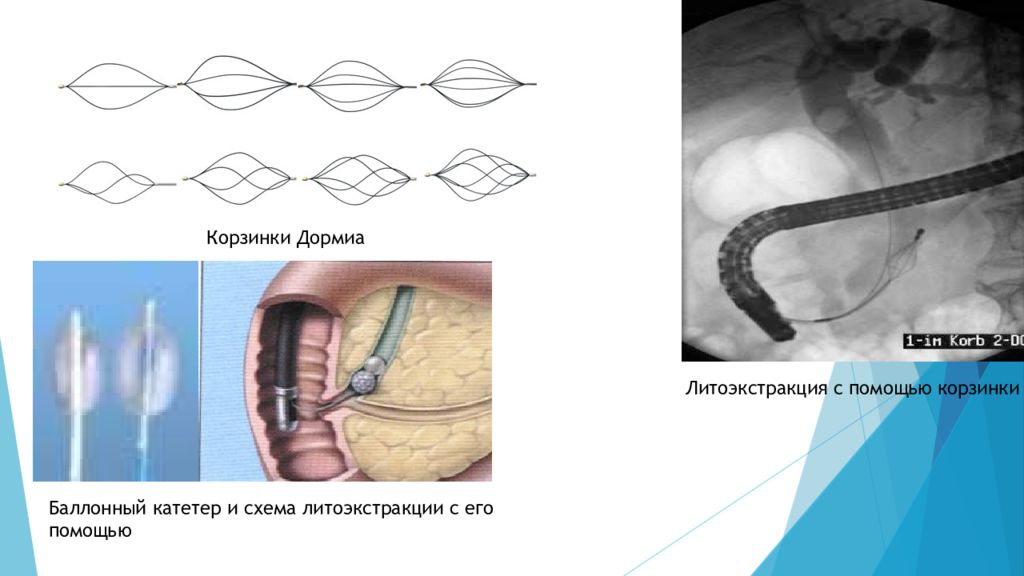
b) Местная литотрипсия с литоэктсракцией. Арсенал современных инструментов для литоэкстракции состоит из жестких и мягких корзинок Дормиа, баллонных катетеров. Жесткие корзины предпочтительны в случаях, когда диаметр камня сопоставим с диаметром терминального отдела холедоха. Баллонные катетеры и мягкие корзины целесообразно применять при мелких камнях, особенно при флотирующих конкрементах. Литоэкстракция показана пациентам с отягощенным анамнезом, когда нежелательно проведение повторных контрольных исследований, при опасности вклинения камней в терминальном отделе холедоха при их спонтанном отхождении, при сочетании холедохолитиаза и холангита, при множественных мелких конкрементах. Противопоказана литоэкстракция в том случае, когда диаметр конкремента превышает диаметр терминального отдела холедоха и размеры папиллотомического отверстия.
Слайд 50
Корзинки Дормиа Литоэкстракция с помощью корзинки Баллонный катетер и схема литоэкстракции с его помощью
Слайд 51
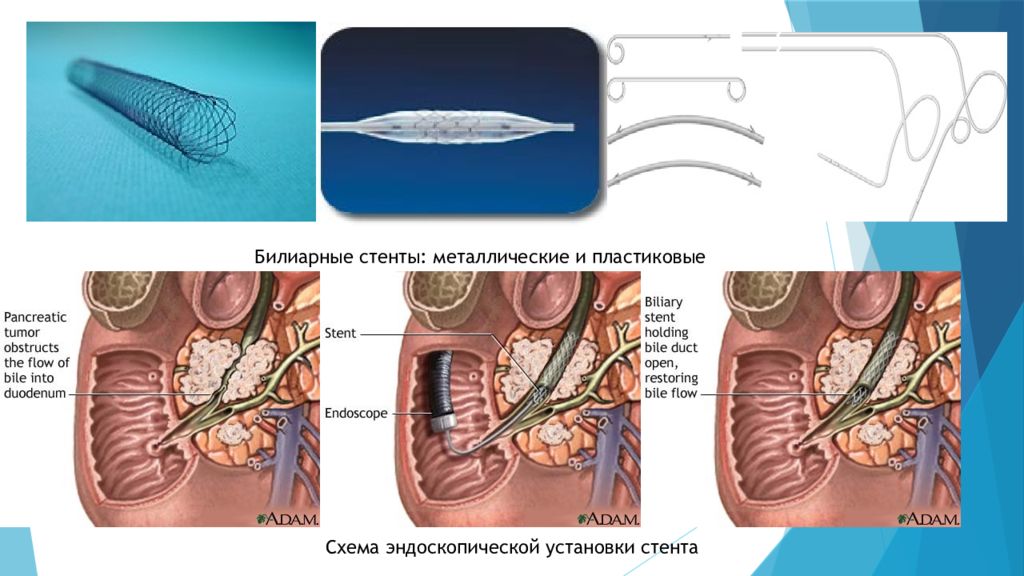
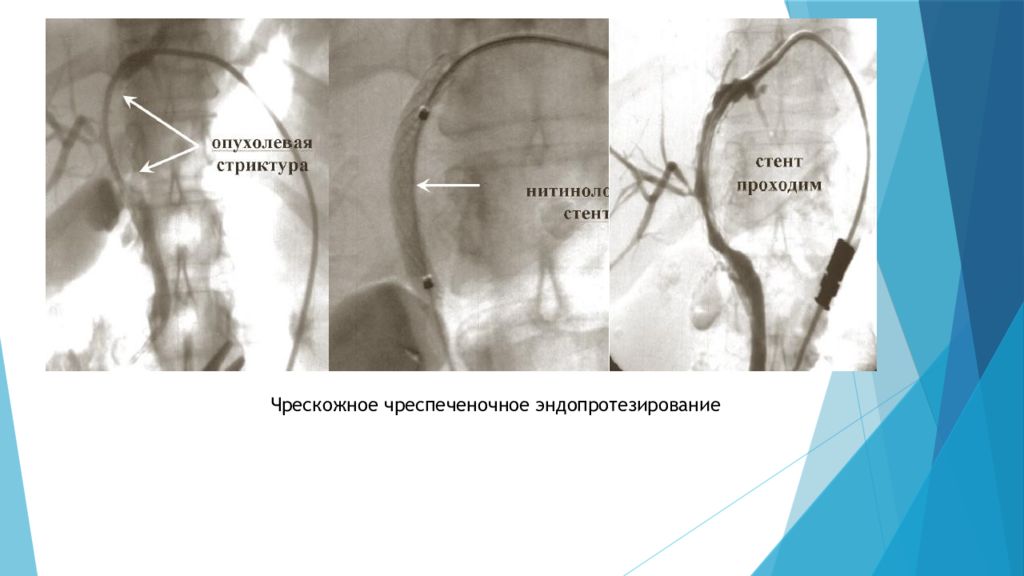
c) Эндопротезирование желчных протоков ( бужирование и стентирование ) Бужирование (франц. bougie зонд, буж - введение специальных инструментов - бужей - в некоторые органы трубчатой формы с диагностической или лечебной целью. Буж - жесткий или гибкий стержень для исследования или расширения трубчатых органов или ходов Стент можно установить перкутанно (радиологами) или эндоскопически (гастроэнтерологами). Эндоскопическое имплантирование стента менее травматично для пациента и пребывание в больнице более длительное время позволит применить более эффективную и качественную терапию по отношению к нему. Первые стенты для желчных протоков были из тефлона, т.к. этот материал был достаточно ригидным и мог остановить прорастание опухоли без прерывания внутреннего дренирования. С годами врачи пришли к выводу, что использование более мягких материалов для стентов, таких как, полиэтилен, полиуретан, более приемлемы для создания максимума комфорта пациенту.
Слайд 52
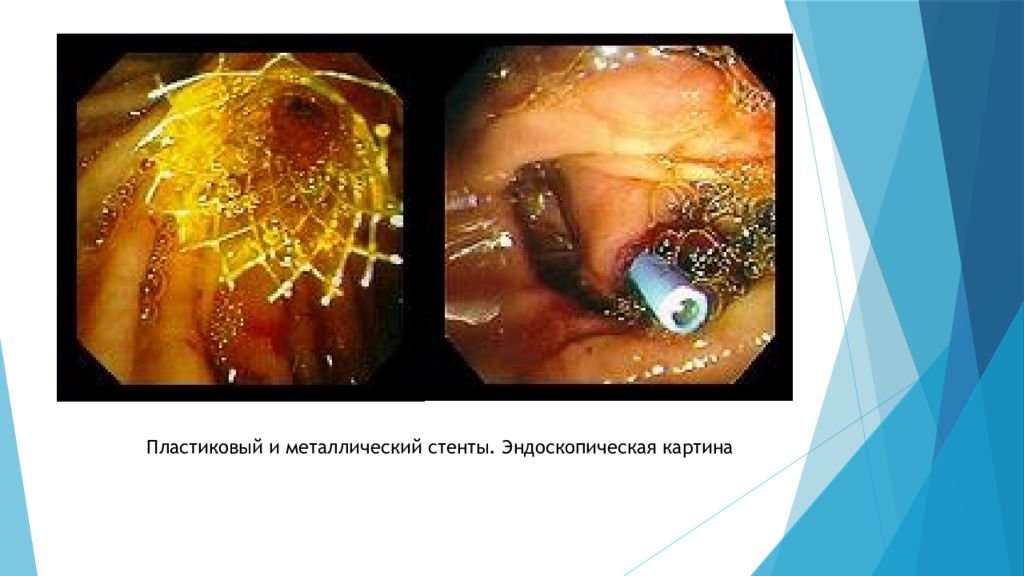
Билиарные стенты : металлические и пластиковые Схема эндоскопической установки стента
Слайд 54
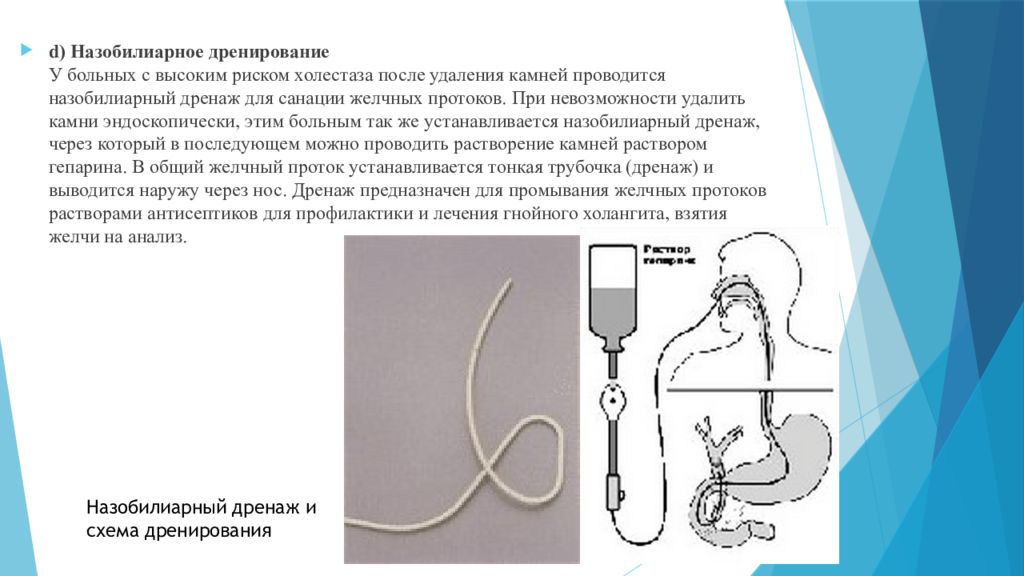
d) Назобилиарное дренирование У больных с высоким риском холестаза после удаления камней проводится назобилиарный дренаж для санации желчных протоков. При невозможности удалить камни эндоскопически, этим больным так же устанавливается назобилиарный дренаж, через который в последующем можно проводить растворение камней раствором гепарина. В общий желчный проток устанавливается тонкая трубочка (дренаж) и выводится наружу через нос. Дренаж предназначен для промывания желчных протоков растворами антисептиков для профилактики и лечения гнойного холангита, взятия желчи на анализ. Назобилиарный дренаж и схема дренирования
Слайд 55
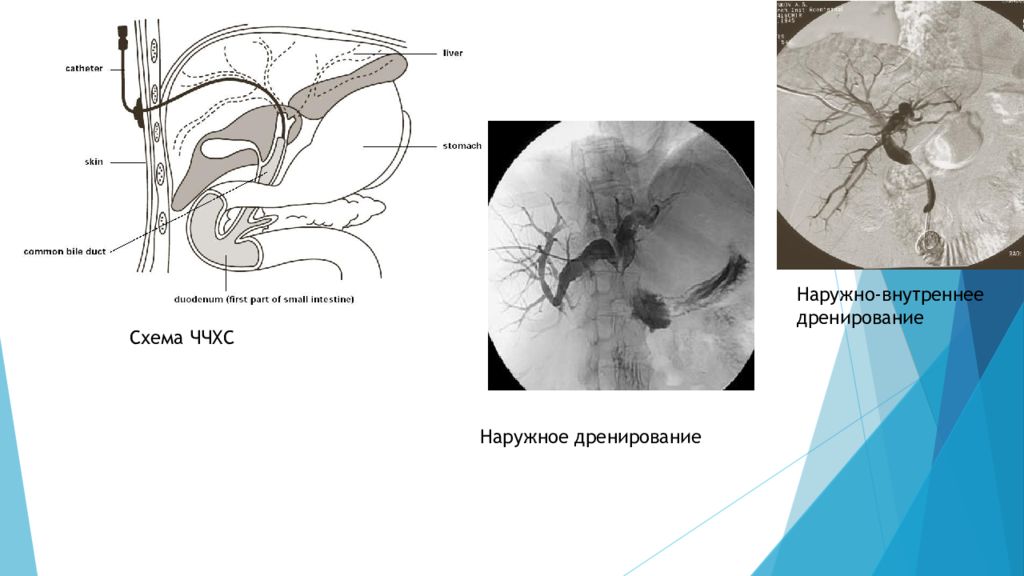
2) Чрезкожная чрезпеченочная холангиостомия (ЧЧХС) При наличии «высокого » блока желчных протоков (опухоль, стриктура, реже конкремент) наряду с ретроградными эндоскопическими методами декомпрессии можно использовать антеградное чрескожное чреспеченочное дренирование желчных протоков с последующим наружным, наружно-внутренним (если дренаж удается провести ниже места обструкции) дренированием желчных путей. Малая травматичность этих вмешательств на желчевыводящих протоках, высокая эффективность способствовало его быстрому распространению. ЧЧХС чаще применяется при опухолевом поражения желчных протоков. Наружное дренирование желчевыводящих путей под контролем УЗИ применяется при холангиолитиазе и механической желтухе обусловленной опухолями печени, поджелудочной железы, желчевыводящих протоков. Наружное дренирование применяют при невозможности преодолеть сужение протока. Наружно внутреннее дренирование желчевыводящих путей под контролем УЗИ применяется в основном при опухолях органов гепатопанкреатобилиарной области, желчеотведение осуществляется непосредственно в кишку (физиологическое).
Слайд 58: Прямые хирургические вмешательства
3) Холецистостомия с наружным дренированием. Наружная холецистостомия наиболее приемлема в комплексной терапии острого панкреатита, осложненного механической желтухой. Ее выполнение возможно лишь при условии проходимости пузырного протока. Холецистостомия может быть выполнена открытым способом, лапароскопически или путем пункции желчного пузыря под УЗ контролем. Холецистостомия под контролем УЗИ, отличается относительной простотой выполнения, безопасностью, высокой эффективностью.
Слайд 59
4) Лапароскопическая холедохотомия. Как метод декомпрессии желчных протоков может применяться в случае, когда требуется проведение диагностической лапароскопии с целью дифференциальной диагностики желтухи или диагностики острого воспалительного процесса брюшной полости. В таком случае при выключенном желчном пузыре (непроходимость желчного протока, подтвержденная данными операционной холецистохолангиографии ) возможна холедохотомия или пункция холедоха с его наружным дренированием (Т-образным дренажом по Кохеру ).
Слайд 60
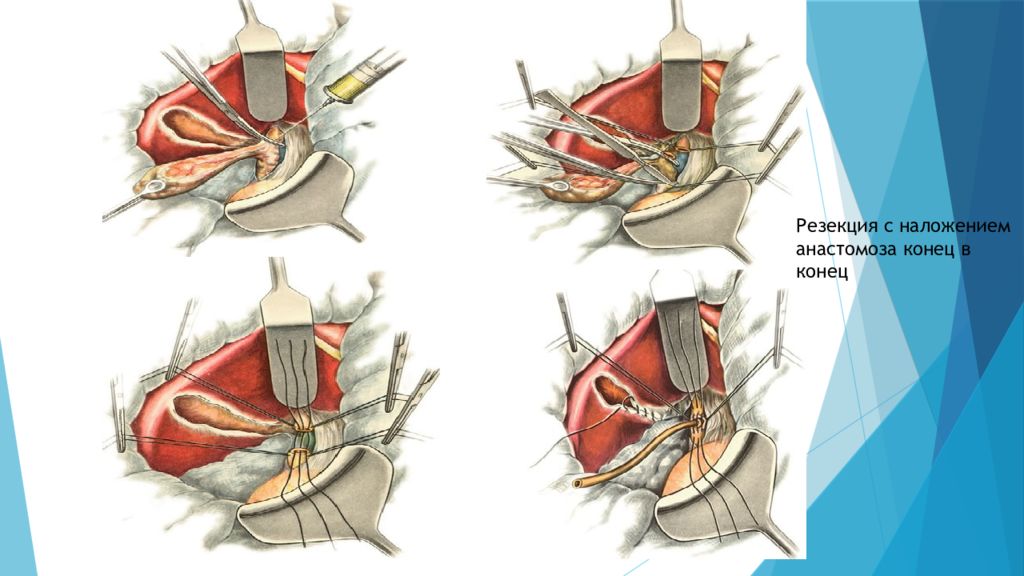
5) Хирургические операции, направленные на восстановление проходимости желчных путей Эти операции как правило выполняются на втором этапе после разрешения механической желтухи и стабилизации состояния больного, либо по жизненным показаниям на высоте желтухи (деструктивный холецистит, осложненный перфорацией и перитонитом, отказ от ЭРХПГ, ЧЧХС, психические заболевания, крупный камень, фиксированный в области шейки, но обтурироваший холедох ), Выбор метода операции основывается на результатах дооперационной диагностики и данных интраоперационной ревизии протоков с учетом общего состояния больного. Обычно применяются разнообразные варианты холедохотомии и литоэкстракции при ЖКБ, осложненной холедохолитиазом, а также резекции с наложением билиодигестивных анастомозов и опухолях панкреатобилиарной зоны.
Слайд 61
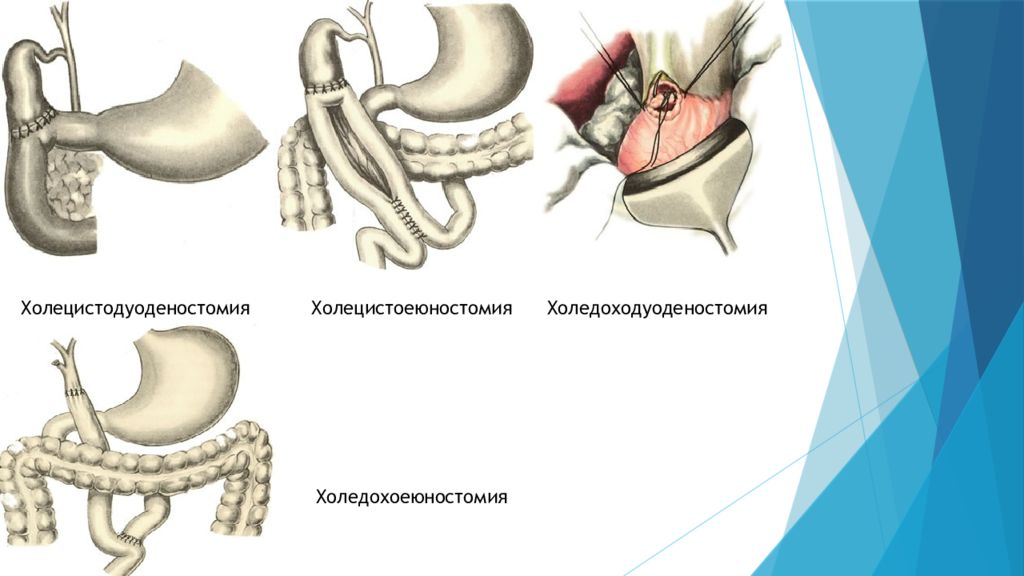
6) Наложение обходных билиодигестивных анастомозов Обычно применяются при опухолевых поражениях панкреатодуоденальной зоны либо при протяженных рубцовых сужениях протоков. При высоких рубцовых стриктурах желчных протоков выполняют сложные реконструктивные операции, направленные на восстановление оттока желчи. Среди них наибольшее распространение получили билиодигестивные соустья на различных уровнях желчных протоков с петлей тонкой кишки, выключенной по Ру ( холедохоеюностомия ). При опухолевых поражениях после ликвидации желтухи малоинвазивным способом выполняют радикальное или паллиативное хирургическое вмешательство. Возможность выполнения радикальной операции у таких пациентов отмечается не более чем в 15-20% случаев. Радикальные операции заключаются в резекции зоны, пораженной опухолевым процессом ( холедоха, панкреатодуоденальная резекция) с формированием гепатикоеюноанастомоза. Паллиативные операции направлены на создание обходных билиодигесивных соустий. В случае рака головки поджелудочной железы операцией выбора является холецистоэнтеростломия по Микуличу. Условие успешной декомпрессии желчных путей при этой операции - проходимость пузырного протока. При других локализациях опухоли формируют билиодигестивные соустья ( гепатикоеюноанастомоз, чем выше, тем лучше) либо применяют один из способов эндопротезирования. Гепатикоеюноанастомоз (к общему желчному протоку пришивают тонкую кишку) имеет наиболее широкие показания. При этом виде анастомоза в соустье с тонкой кишкой может участвовать как общий печеночный проток, так и печеночные протоки более мелкого калибра. Анастомоз формируется с мобилизованной по Ру петлей тощей кишки (длиной 40-60 см). Формирование гепатикоеюноанастомоза на выделенной по Ру петле тощей кишки практически исключает рецидив механической желтухи и гнойного холангита в позднем послеоперационном периоде. Анастомоз предпочтителен среди больных с нерезектабельными билиопанкреатобилиарными опухолями, осложненными механической желтухой.
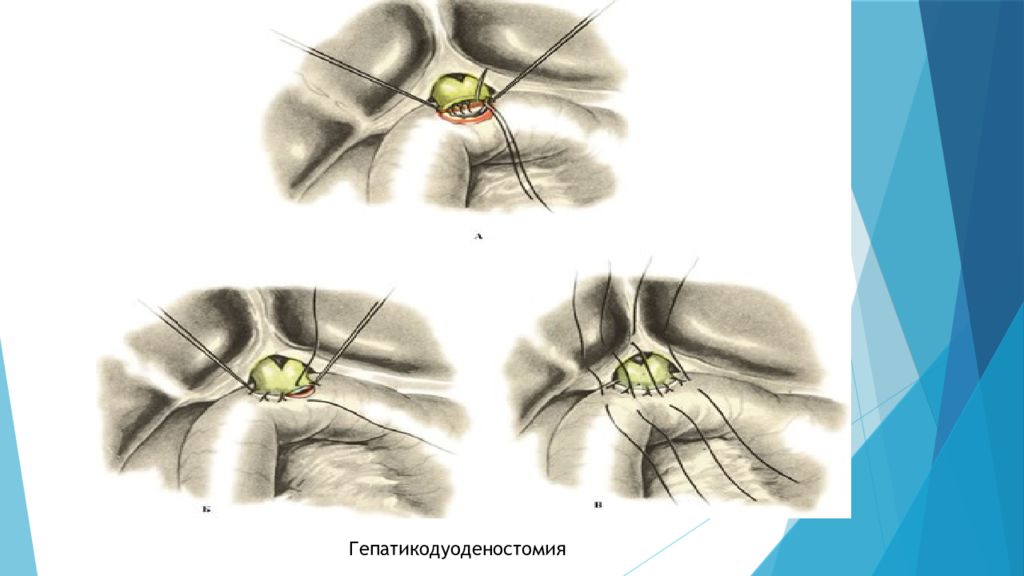
Слайд 62
Холецистодуоденостомия Холецистоеюностомия Холедоходуоденостомия Холедохоеюностомия
Слайд 65: 3. Тактика лечения
Холедохолитиаз : • ЭРХПГ – ЭПСТ – литострипсия, литоэкстракция, дренирование – плановая холецистэктомия • ЧЧХГ – ЧЧХС – литоэкстракция через наружный дренаж - холецистэктомия • При высоком риске осложнений ЭРХПГ (протяженные стриктуры, большие камни): ЧЧХГ – ЧЧХС – разрешение желтухи – лапароскопическое или открытое вмешательство на протоках ( литоэкстракция, анастомозы) Стриктуры протоков: • ЭРХПГ – бужирование – стентирование (протяженность менее 2 см – ограниченные) • ЧЧХГ – ЧЧХС – стентирование (протяженность менее 2 см – ограниченные) • ЧЧХГ – ЧЧХС – наложение анастомоза (протяженность более 2 см – тубулярные) Воспалительное заболевание с желтухой (панкреатит, холецистит) • ЭРХПГ – ЭПСТ – дренирование – лечение воспаления • ЧЧХГ – ЧЧХС – дренирование – лечение воспаления Опухоль: • ЭРХПГ – ЭПСТ – стентирование – лечение опухоли • ЧЧХГ – ЧЧХС – наложение соустья
Последний слайд презентации: Казахский Национальный Медицинский университет им. С.Д: Список литературы:
Хирургические болезни под ред. Кузина М.И. третье издание, Москва "Медицина" 2002 Госпитальная хирургия под ред. Бисенкова Л.Н., Трофимова В.М., Санкт-Петербург-Москва-Краснодар "Лань" 2005 Хирургические болезни под ред.Савельева Желчно-каменная болезнь и холецистит, М.А. Галеев, В.М. Тимербулатов, Москва, " МЕДпресс-информ ", 2001 Сравнительный анализ эффективности лапароскопической и открытой холедохотомии при лечении больных с патологией желчных протоков Грубник В.В., Ткаченко А.С., Калинчук С.В., Ковальчук П.И., Дюжев А.С., Усенок С.А. Применение малоинвазивных вмешательств для декомпрессии желчных протоков при холедохолитазе. Мумладзе Р.Б., Васильев И.Т., Розиков Ю.Ш., Чеченин Г.М., Коржева И.Ю., Мелконян Г.Г., Лебедев С.С..Российская Материалы с сайтов: http://www.endoskopischer-atlas.de/ http://www.uroweb.ru/catalog/med_lib/oper_atl/begin.htm http://www.medformation.com/ac/adamsurg.nsf/