Первый слайд презентации: Корь. Краснуха
Кафедра педиатрии с курсом детской хирургии и педиатрии ФДПО доцент Ткаченко Т.Г.
Слайд 2
Корь - острое инфекционное заболевание вирусной этиологии, характеризующееся общей интоксикацией, поражением верхних дыхательных путей и глаз, экзантемой в виде пятнисто-папулезной сыпи, цикличным течением. Вирус кори передается от человека к человеку воздушно-капельным путем.
Слайд 3
Исторический аспект Первое дошедшее до нас классическое описание кори было сделано иранским ученым Рази в 915 н.э. В 17 в. Т. Сиденхем разграничил симптомы кори и скарлатины. Первое описание кори относится к 10 веку, британский врач Сиденхэм выделил ее в самостоятельную форму. В России изучение кори проводилось Н.Ф.Филатовым, А.И. Доброхотовой и др.
Слайд 5: Этиология
Возбудитель кори – РНК-содержащий вирус из семейства пара-миксовирусов. Антигенная структура стабильная. Штаммы вируса кори, выделенные в различных странах, идентичны в антигенном отношении, что учтено в прогамме возможности ликвидации кори. В последние годы отмечаются различия отдельных штаммов на генетическом уровне, в частности выявлены отклонения в генетической структуре «диких» штаммов вируса кори (Маркушин С. Г. с соавт., 2002). Вирус нестоек во внешней среде, чувствителен к инсоляции, высокой температуре, дезинфицирующим средствам.
Слайд 6: Эпидемиология
Источник инфекции - больной человек с последних 1-2 дней инкубационного периода до 5 дня с момента появления сыпи. Вирус в эти дни можно выделить из крови, слизи носоглотки. Путь передачи' инфекции воздушно- капельный, распространяется на большие расстояния с потоками воздуха, через отопительные и вентиляционные системы.
Слайд 7
Восприимчивость повсеместная. Индекс контагиозности 95-96% При наличии иммунитета у матери дети первых 3 месяцев жизни корью не болеют. При заболевании беременной корью за неделю до родов возможно внутриутробное заражение. После перенесенной кори вырабатывается пожизненный иммунитет.
Слайд 8
Смертность от кори с 1900 по 1910 г. в Европе составили около миллиона человек. После введения вакцинации к 2000 г. удалось ликвидировать корь во многих странах. В 2013 г в мире умерло от кори 145000 человек. Принято решение ВОЗ полностью ликвидировать корь к 2011г.
Слайд 10: АФРИКА
По состоянию на сентябрь 2014 года крупные вспышки кори регистрируются в Демократической Республике Конго, Нигерии, Замбии и Эфиопии.
Слайд 12
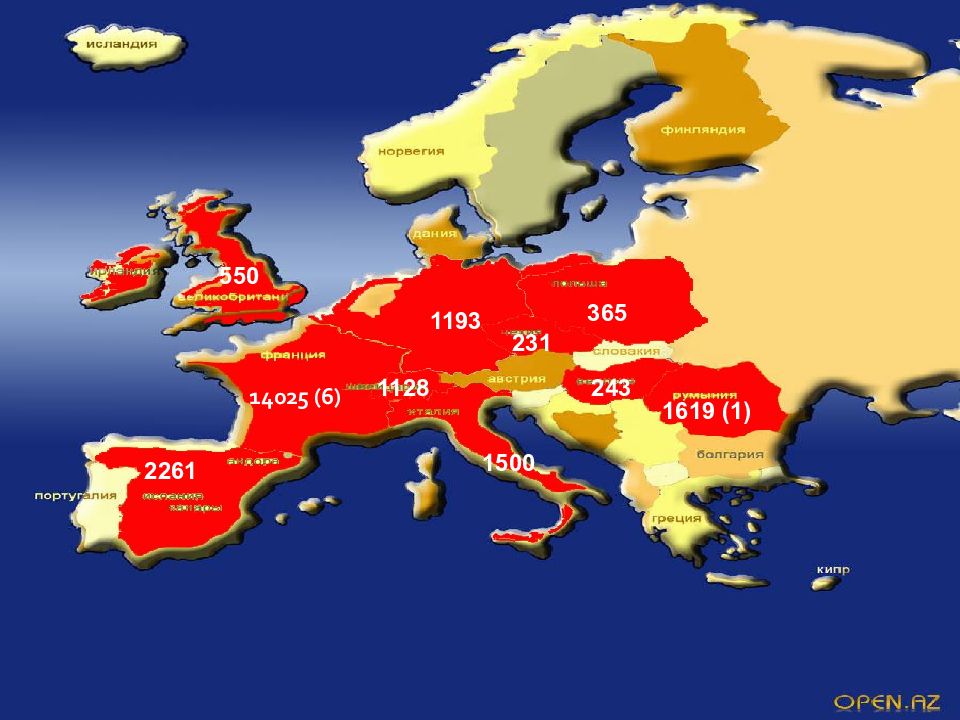
Однако, в 2009-2012 гг. наблюдался глобальный рост заболеваемости, затронувший и Российскую Федерацию. В настоящее время корь регистрируется в основном среди взрослого населения и удельный вес от общего числа заболевших составляет 78,4%. В 2010г.- 129 случаев кори, 2011 году в РФ зарегистрировано 627 случаев кори. В 2012 г по РФ переболело 2106 человек Случаи кори были завезены в Российскую Федерацию из Великобритании, Германии, Италии, Франции, Финляндии, Украины, Узбекистана, Индии, Малайзии, КНР. . В Саратовской области выявлено 39 случаев заболевания, в Московской - 20 случаев, все случаи – у непривитых, источником инфекции являлись мигранты, туристы, цыганское население. Ситуация с корью в России показывает, что наибольшее значение, наряду с охватом различных возрастных групп вакциниций, приобретает миграционный фактор. Как в мире, так и в РФ были предприняты дополнительные меры, заключающиеся в проведении дополнительной вакцинации населения.
Слайд 16
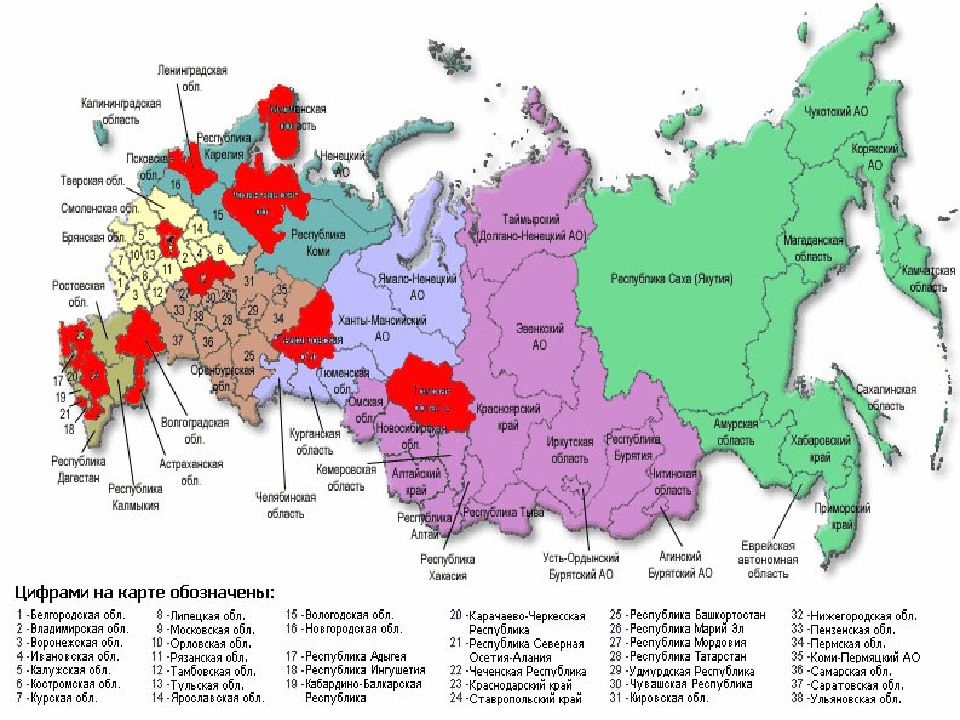
«Случаи кори зарегистрированы в Рязанской области впервые за последние 5 лет (2007-2011) в Рязанской области - 2 случая в 2012г. В 2013 г в городе Рязани зафиксирован очаг из 18 случаев кори среди мигрирующего непривитого цыганского населения. В 2014- 2016 г. заболеваний корью не было.
ВОЗ лишила Россию статуса территории, свободной от кори (норма: 1% на 1 млн людей, у нас же сейчас: 2,49% на 1 млн)
Слайд 18: Патогенез
Входные ворота инфекции - слизистые оболочки верхних дыхательных путей, возможно коньюнктивы глаз. Размножение - в регионарных лимфатических узлах. Период вирусемии с 3-4 дня инкубационного периода, (может быть нейтрализован введением иммуноглобулина.) Затем вирус оседает в лимфатических узлах печени, сенлезенке, размножается – вторичная вирусемия. Вирус кори эпителиотропен (кожа, слизистые дыхательного и пищеварительного тракта), нейротропен, лимфотропен.
Слайд 19: Патогенез
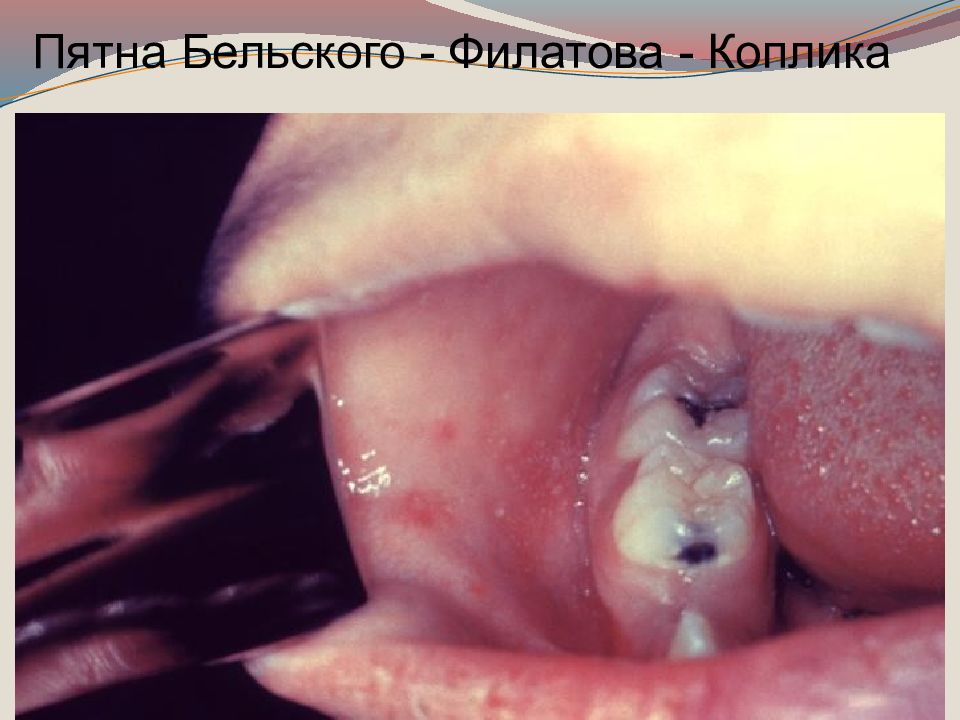
Коревая сыпь-представляет очаговый воспалительный процесс в эпидермисе, который сменяется дистрофией, некрозом, ороговением с последующим отторжением (шелушением). Подобные изменения наблюдаются на слизистых оболочках полости рта с образованием очагов поверхностного некроза (пятна Бельского - Филатова-Коплика ). Специфические антитела на начальных стадиях вырабатываются в составе иммуноглобулинов М, затем G, уровень которых нарастает к 15 дню с момента высыпания. Вирус способен вызывать состояние анергии, снижение общего и местного иммунитета.
Слайд 20: Классификация
Корь типичная: легкая, средне тяжелая, тяжелая; Осложненная, неосложненная. Корь атипичная: геморрагическая, абортивная, стертая, Митигированная – ослабленная у детей, подвергшихся серопрофилактике.
Слайд 21: Клиника
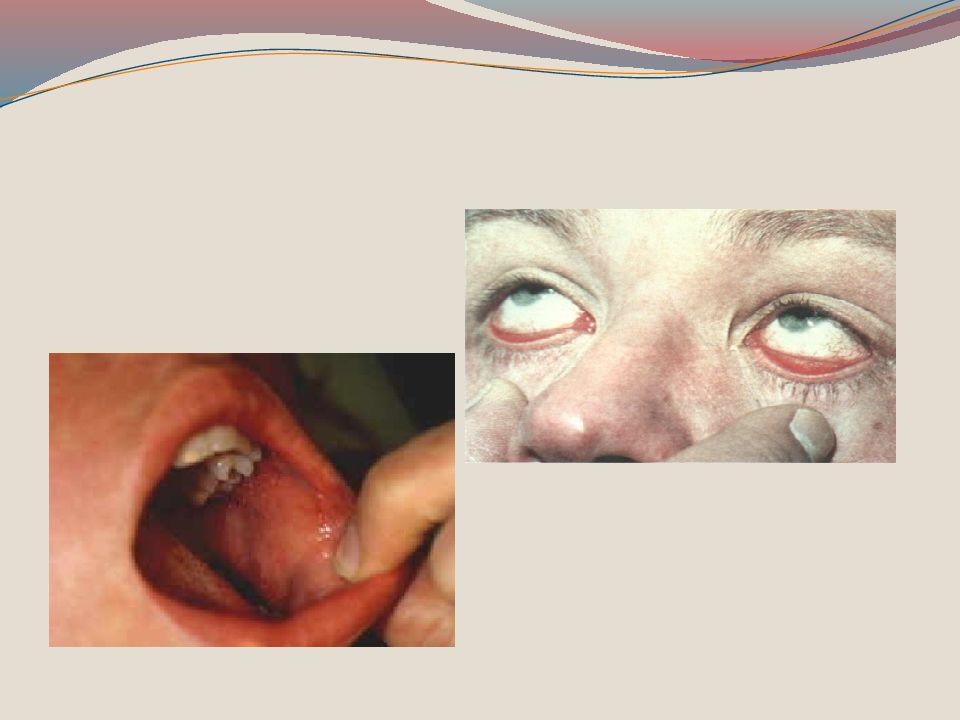
Инкубационный период 9-17 дней. У детей получивших, иммуноглобулин в период инкубации может удлиняться до 21 28дней. В клинической картине кори различают 3 периода : катаральный, высыпания и пигментации. Катаральный период начинается с повышения температуры тела до 38,5-39 С и катаральных явлений (ринит, сухой кашель), конъюнктивита. Возможно развитие подсвязочного ларингита. Отмечается светобоязнь. Катаральный период длится 3-4 дня. Патогномонично для этого периода появление пятен Бельского-Филатова- Коплика на слизистой оболочке щек у коренных зубов или на слизистой оболочке губ, десен, конъюнктиве (серо-беловатые точки величиной с маковое зерно, окруженное красным венчиком).
Слайд 23: Период высыпания
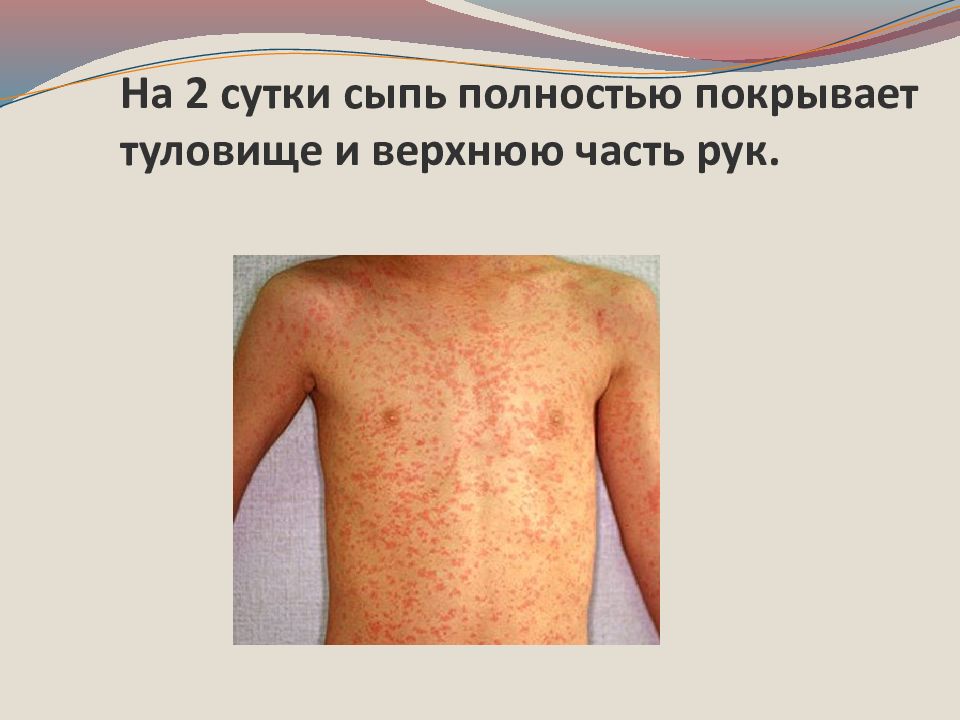
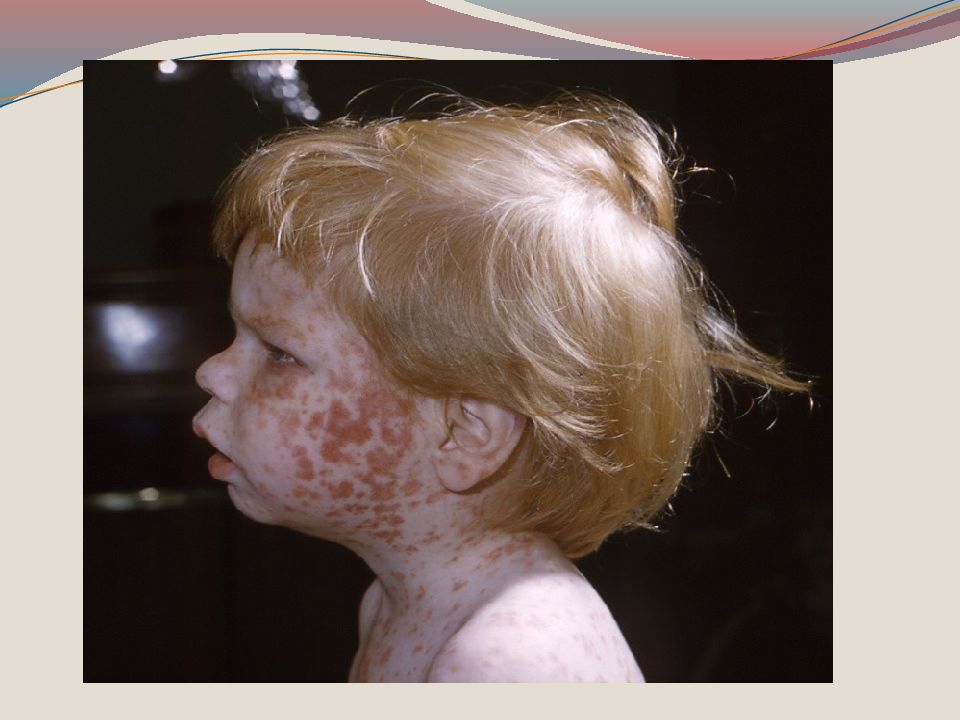
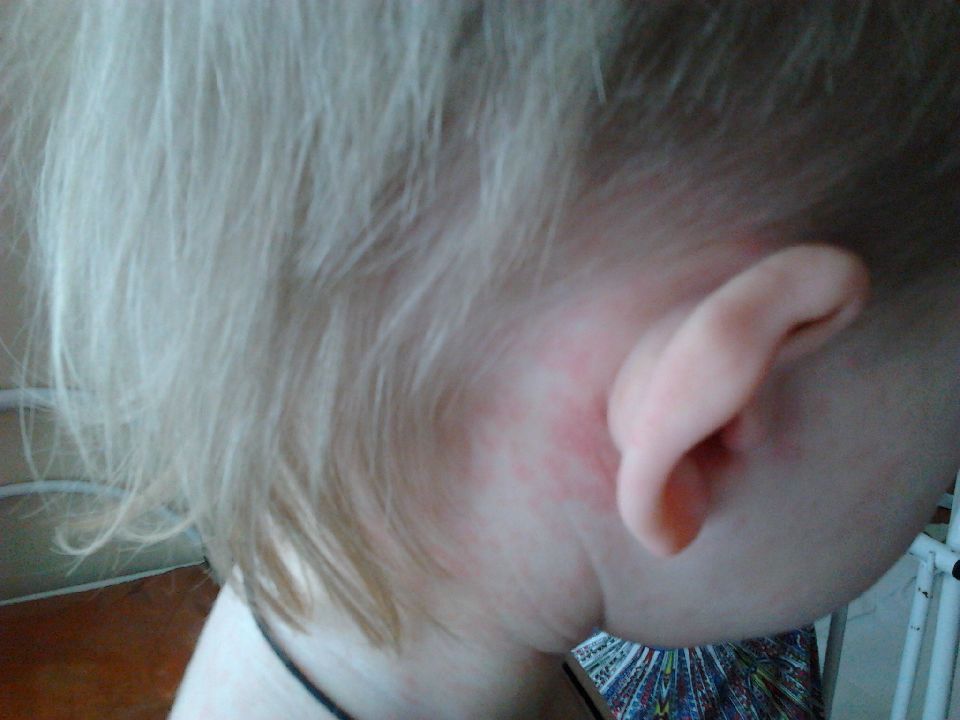
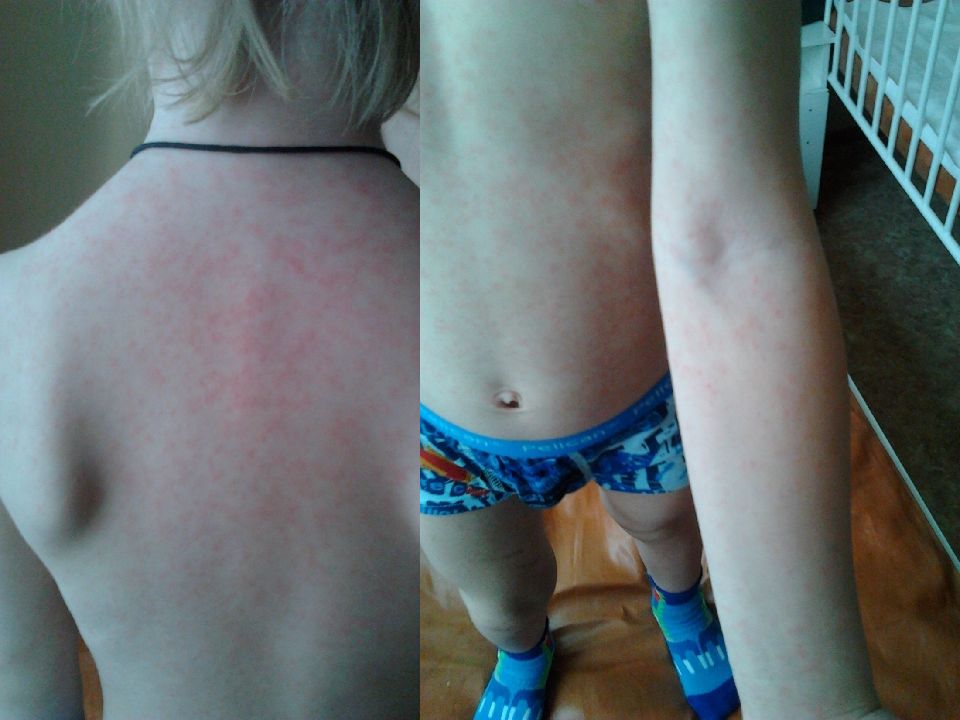
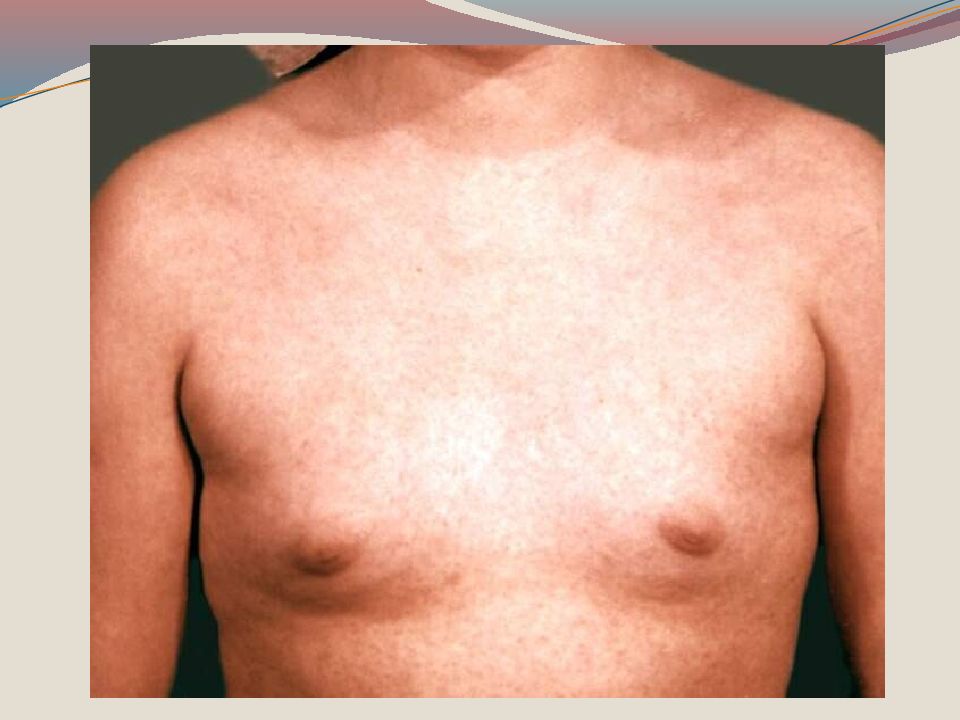
Период высыпания начинается на 4-5 день болезни с нового повышения температуры до 39-40 гр., усилением симптомов интоксикации, нарастанием кашля. Первые элементы папулезно -пятнистой сыпи высыпают за ушами, на спинке носа, имея вначале вид розовых пятен, которые быстро увеличиваются в размере, сливаются, имеют неправильну форму. Длясыпи характерна этапность высыпания в течение 3-4 суток.
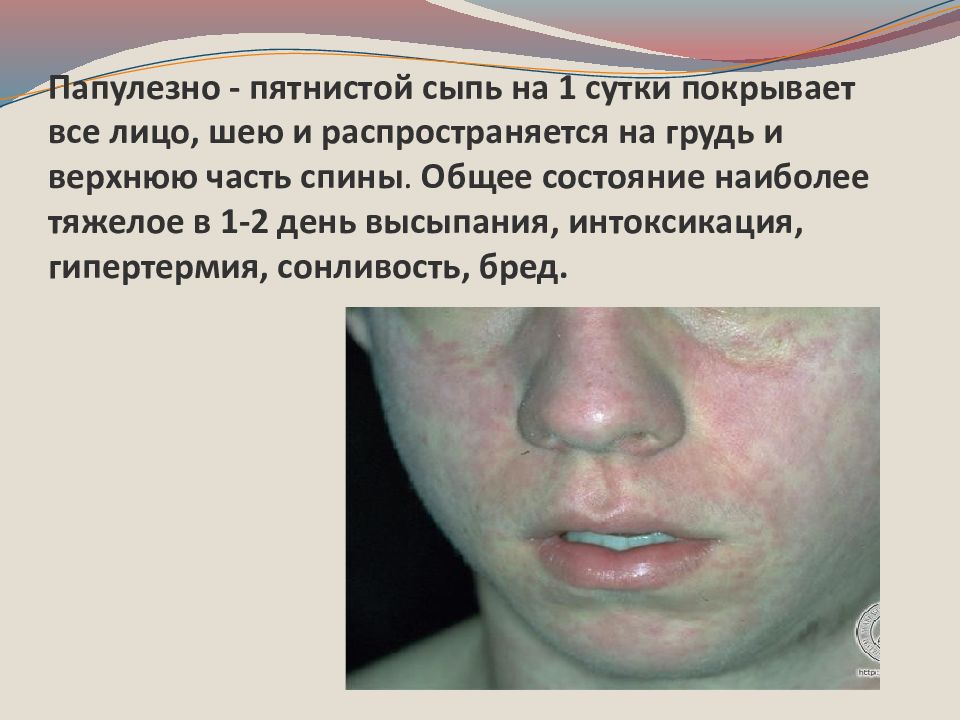
Слайд 24: Папулезно - пятнистой сыпь на 1 сутки покрывает все лицо, шею и распространяется на грудь и верхнюю часть спины. Общее состояние наиболее тяжелое в 1-2 день высыпания, интоксикация, гипертермия, сонливость, бред
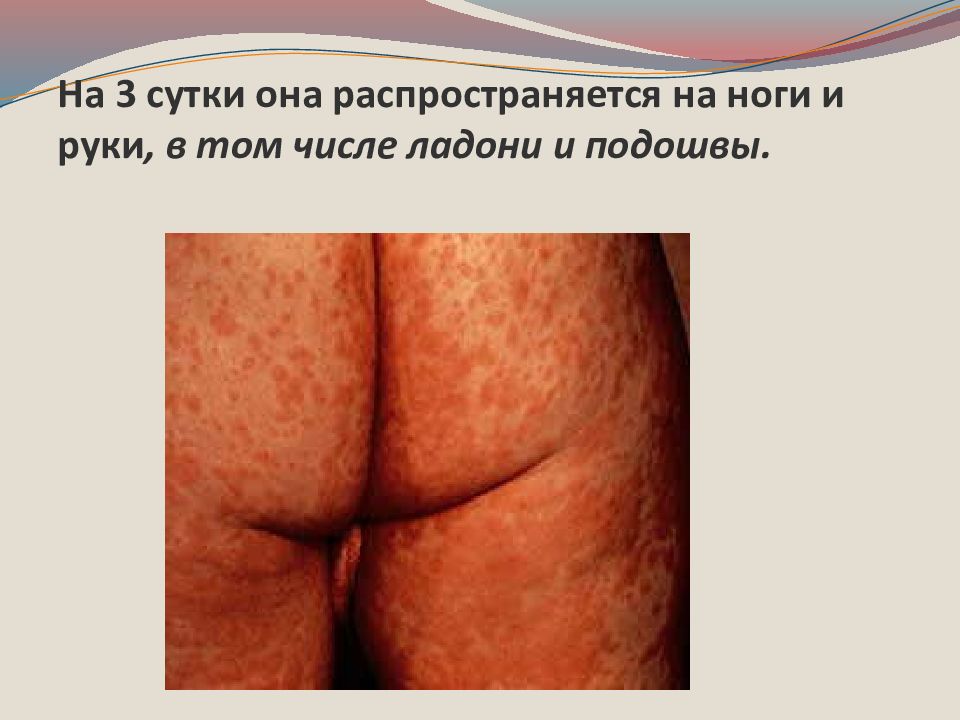
Слайд 26: На 3 сутки она распространяется на ноги и руки, в том числе ладони и подошвы
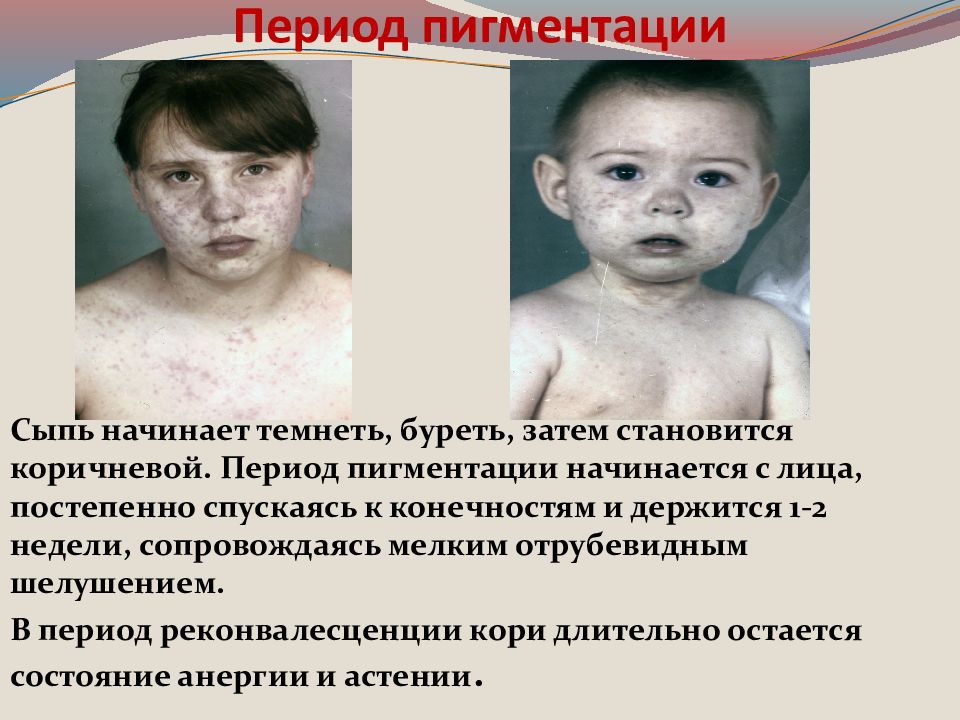
Слайд 27: Период пигментации
Сыпь начинает темнеть, буреть, затем становится коричневой. Период пигментации начинается с лица, постепенно спускаясь к конечностям и держится 1-2 недели, сопровождаясь мелким отрубевидным шелушением. В период реконвалесценции кори длительно остается состояние анергии и астении.
Слайд 29: Осложнения
Ранние осложнения в период катаральный и высыпаний ( обусловлены вирусом. кори) - ларингит,круп, бронхит, пневмония, блефарит,кератит. Коревой энцефалит развивается на 3-5 день болезни, проявляется нарастающими общемозговыми и очаговыми симптомами. Летальность достигает 25%. Поздние в период пигментации-обусловлены вторичной флорой: пневмония, отит, апендицит, стоматит, пиодермия, флегмона, инфекция мочевой системы.
Слайд 30: Диагноз
Диагноз устанавливается по совокупности эпидемиологических и клинических данных: Контакт с больным за 9-17 дней до начала катаральных явлений (при митигированной кори за 9-21 день) Появление пятен Бельского- Филатова- Коплика на фоне катара верхних дыхательных путей и коньюнктивита. Пятнисто-папулезная сыпь, появляющаяся на 3-4 день болезни, сопровождающаяся второй волной лихорадки, и усилением насморка и. кашля Этапность высыпаний, пигментация элементов сыпи, отрубевидное шелушение. |
Слайд 31: Диагноз
В общем анализе крови лейкопения нейтропения, лимфоцитоз, ускоренная СОЭ Цитологическое исследование отделяемого из носа обнаруживает многоядерные гигантские клетки. С помощью РТГА и РПГА в крови, выявляют специфические AT и определяют их титр. Метод ИФА позволяет определить AT, Jg класса М, указывающие на острую инфекцию и Jg класса G на перенесенную.
Слайд 32: Дифференциальный диагноз
В катаральном периоде ОРВИ, аденовирусной инфекции. В период сыпи краснуха (сыпь преимущественно на разгибательных поверхностях конечностей, увеличение затылочных, заднешейных и заушных лимфатических узлов), энтеровирусной экзантемы (пятнистая сыпь на верхней части туловища. на высоте.лихорадки ), скарлатина ( мелко-точечная сыпь в сгибательных поверхностях на фоне ангины), аллергических экзантем (связь полиморфной, уртикарной, зудящей сыпи с погрешностью в диете, приемом лекарств)
Слайд 33: Лечение
Лечение проводят дома, за исключением тяжелых вариантов болезни. Госпитализируют больных также по эпидемиологическим, и социальным показаниям. Постельный режим до снижения температуры тела. Пища должна быть механически и термически щадящая. Показано обильное питье, витамины, уход за слизистыми оболочками полости рта и кожей, полоскание зева. Лекарственная терапия при неосложненной кори симптоматическая: жаропонижающие средства (парацетамол, нурофен ). Виферон. При осложнениях антибактериальное лечение.
Слайд 34: Профилактика
Вакцинацию проводят живой ослабленной вакциной, вводят в дозе 0,5 мл подкожно под лопатку или в область плеча. Вакцинацию проводят здоровым детям 12 месяцев и повторно в 6 лет. Живая вакцина Л 16 (РФ), Эуварс (Франция), комбинированные вакцины против кори,краснухи,эпидемического паротита ММ R 11, Приорикс. Мероприятия в очаге: изоляция больного до 5 дня высыпаний, при осложненных формах – до 10 дня. Экстренная вакцинация или пассивная иммунизация контактных детей не болевших, и не привитых. Для экстренной иммунизации в детских учреждениях после заноса кори используют живую вакцину в первые 5 дней контакта для не болевших и неиммунизированных, не имеющих противопоказаний к вакцинации. Пассивную иммунизацию иммуноглобулином в дозе 1,5-3 мл не позже 5 дня после контакта проводят детям не акцинированным и имеющим противопоказания к прививке.Ревакцинация по эпидпоказаниям проводится до 35 лет.
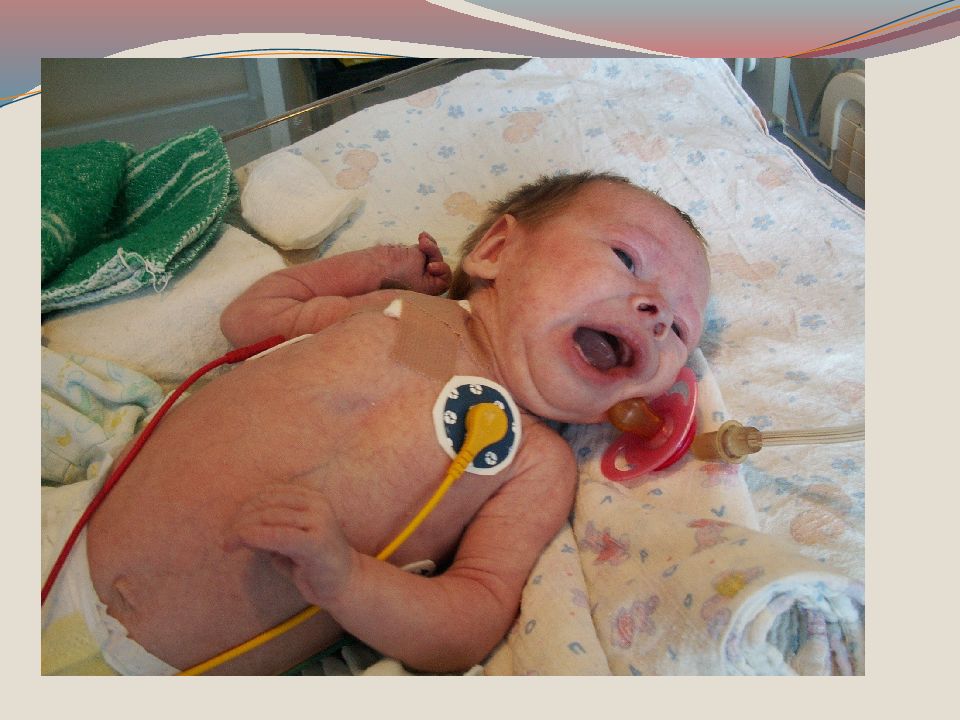
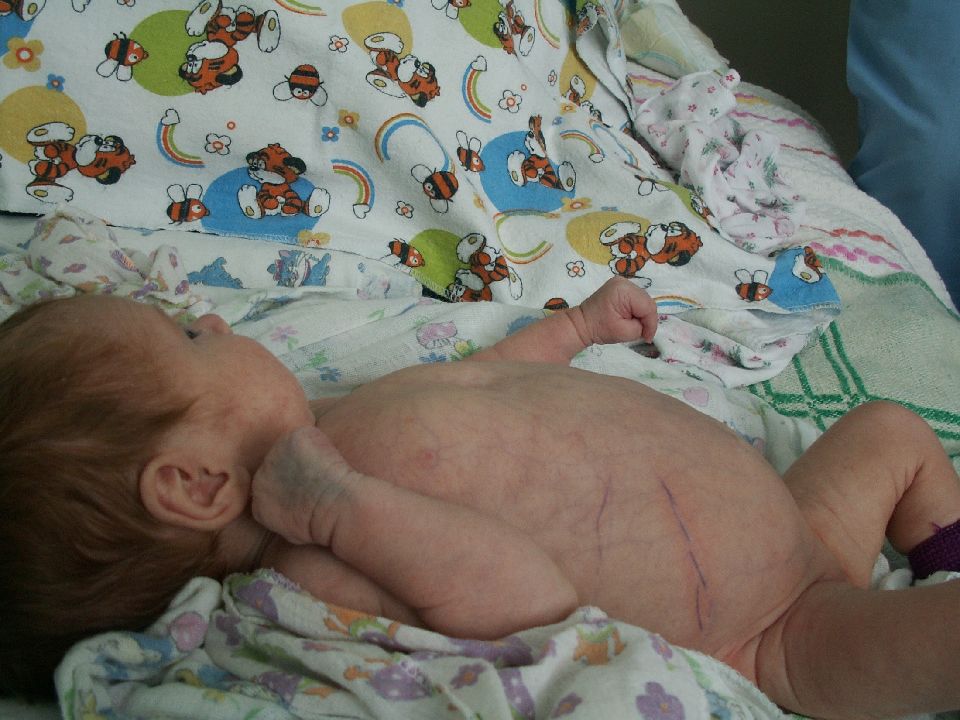
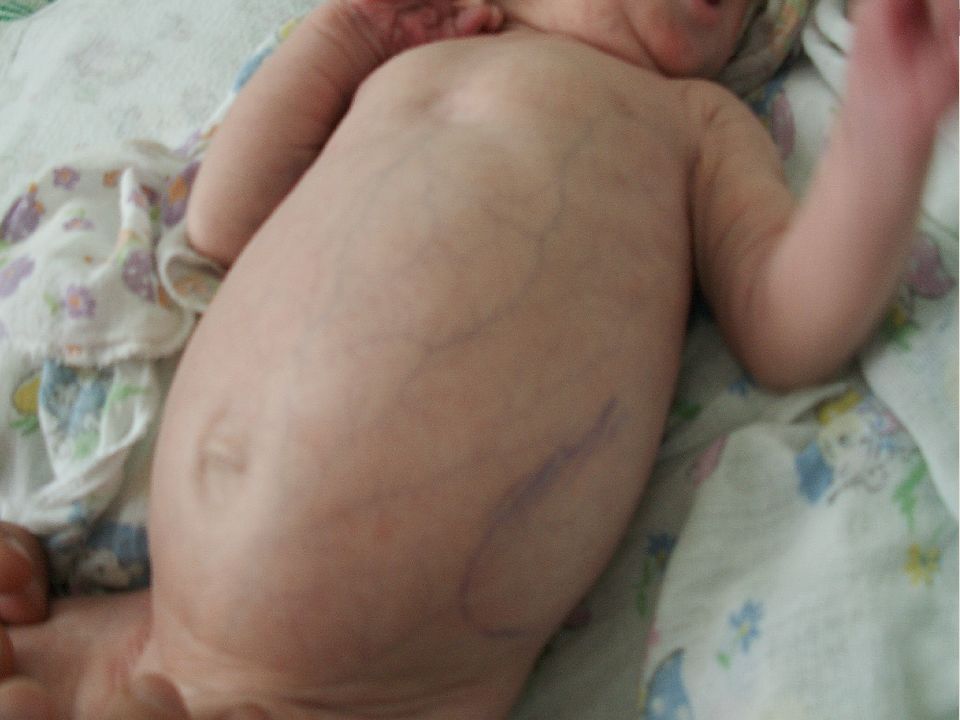
Слайд 35: КЛИНИЧЕСКИЙ СЛУЧАЙ
Больной мальчик, 3 года, житель г. Рязани, поступил на 3 день болезнив детское инфекционное отделение ГКБ № 11 с диагнозом: ОРВИ неуточненной этиологии. 01.02 Заболел остро. Повышение температура тела до 38 0 C., Появление сыпи на лице и белого налета на щеках.
Слайд 36: Анамнез жизни
Родился от второй беременности. Роды физиологические, срочные. Вес при рождении 3750 г, рост 56см. Оценка по шкале Апгар 7/8. Естественное вскармливание до 2 месяцев. Нервно-психическое развити е соответствует возрасту. Перенесенные заболевания : ОРВИ, гайморит, дисбактериоз, с 2008 г. тромбоцитопеническая пурпура. Аллергологический анамнез : появление кожной аллергической реакции на свечи « Виферон ». Сведения о профилактических прививках : медицинский отвод профилактических прививок с 11 месяцев (манифест тромбоцитопенической пурпуры).
Слайд 37: ЭПИДЕМИОЛОГИЧЕСКИЙ АНАМНЕЗ
С 29 декабря по 6 января ребенок вместе с семьей находился на Украине в Львовской области. 19 января у отца повысилась температура тела до 39,3 0 C, появились катаральные явления. С 22 января – высыпания на туловище. С 25 января по 31 января отец находился на стационарном лечении в инфекционном отделении больницы имени Семашко с диагнозом: ОРВИ. При обследовании в анализе крови от 26.01.12 – IgM к кори 3.235 (положительный), IgM к краснухе отрицательный.
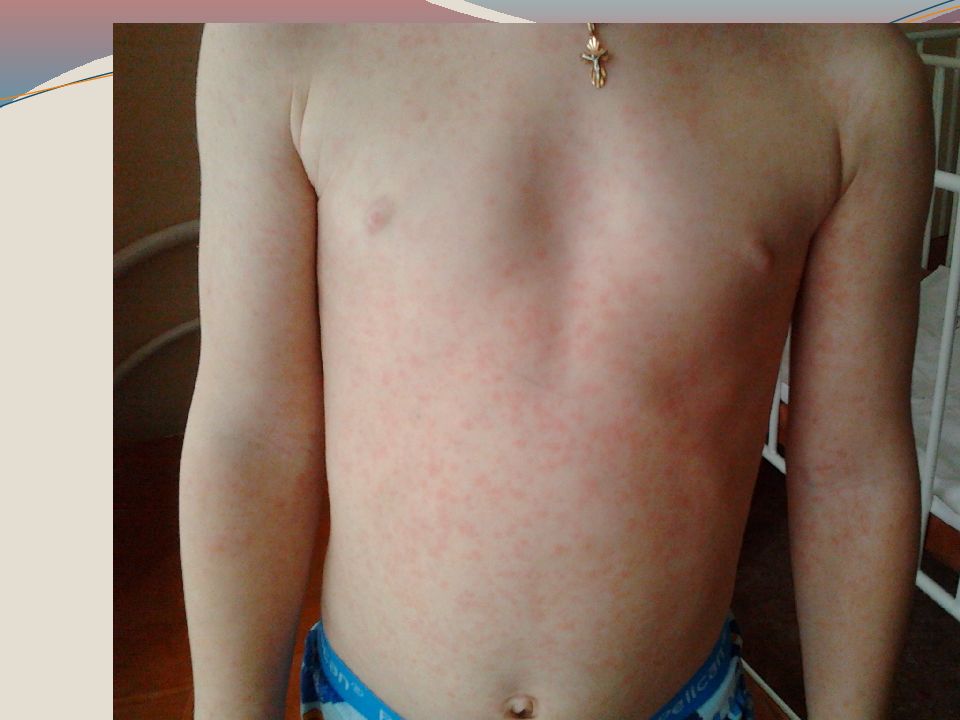
Слайд 39: ПРИ ПОСТУПЛЕНИИ (4 день болезни,1 день высыпаний)
Т 38,1 0 C. Общее состояние средней тяжести. Явления конъюнктивита. Дыхание через нос затруднено. На слизистой щек белые точечные налеты (пятна Бельского - Филатова - Коплика). Зев гиперемирован, отечен. На коже лица, шеи, пятнисто-папулезная сыпь. В легких дыхание жесткое, хрипов нет. Тоны сердца звучные, ритм правильный. Систолический шум во II межреберье слева.
Слайд 40
2 день высыпаний На лице, за ушами, на верхней половине туловища пятнистая сыпь с тенденцией к слиянию (за ушами, на шее сыпь слилась). На животе, спине, руках мелкая пятнистая сыпь без слияния Влажный, продуктивный кашель., Кипферон 1 суп. 2 р/д, Сумамед 125 мг 1р/д, Нурофен 5 мл (при температуре выше 38,5 град) 6 день. На лице, туловище сыпь побледнела, на коже лба – пигментация. На руках, ногах сыпь побледнела, но сохраняется. 8 день Сыпь регрессирует, на лице пигментация. Пятнисто-папулезные «гаснущие» элементы на туловище, конечностях. Единичные петехии на мочке уха, на локтевых сгибах.
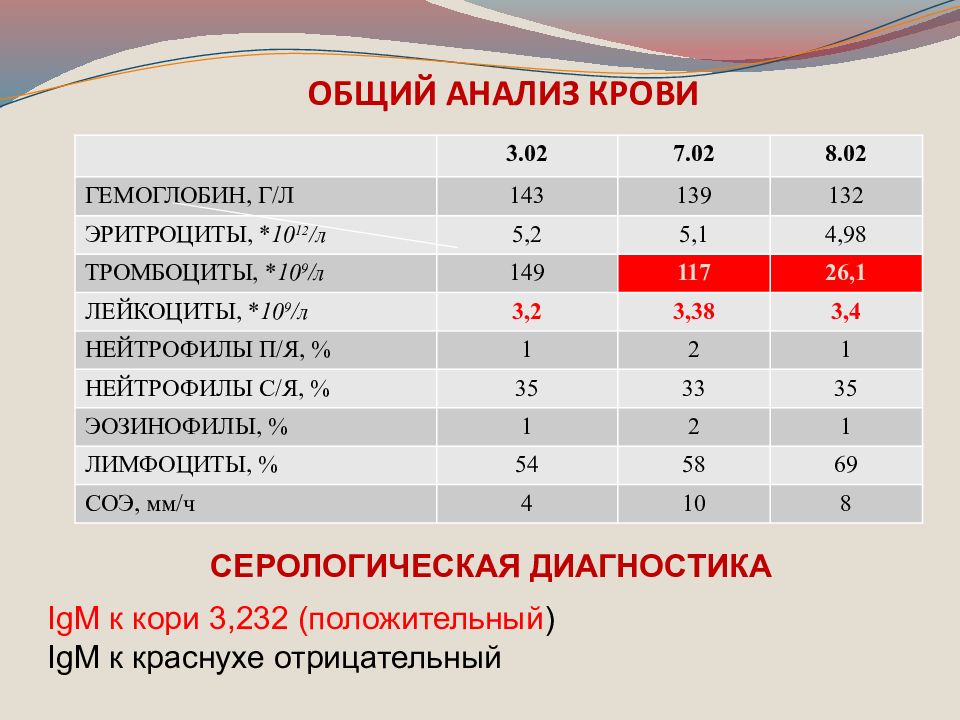
Слайд 44: ОБЩИЙ АНАЛИЗ КРОВИ
3.02 7.02 8.02 ГЕМОГЛОБИН, Г/Л 143 139 132 ЭРИТРОЦИТЫ, * 10 12 /л 5,2 5,1 4,98 ТРОМБОЦИТЫ, * 10 9 /л 149 117 26,1 ЛЕЙКОЦИТЫ, * 10 9 /л 3,2 3,38 3,4 НЕЙТРОФИЛЫ П/Я, % 1 2 1 НЕЙТРОФИЛЫ С/Я, % 35 33 35 ЭОЗИНОФИЛЫ, % 1 2 1 ЛИМФОЦИТЫ, % 54 58 69 СОЭ, мм/ч 4 10 8 СЕРОЛОГИЧЕСКАЯ ДИАГНОСТИКА IgM к кори 3,232 (положительный ) IgM к краснухе отрицательный
Слайд 45: ЗАКЛЮЧИТЕЛЬНЫЙ ДИАГНОЗ
Основной: Корь, средней тяжести, типичное течение. Сопутствующий: Хроническая идиопатическая тромбоцитопеническая пурпура, обострение.
Слайд 46: Краснуха
Вирусная инфекция, протекающая в виде приобретенной (с вохдушно-капельным механизмом передачи), легкими клическими проявлениями и с благоприятным исходом Врожденны м (с трансплацентарным механизмом передачи) и развитием тяжелых пороков развития плода и генерализованныхформах заболевания.
Слайд 47: Этиология. Патогенез
Вирус относится к группе тогавирусов Содержит РНК Термолабилен, инактивируется действием эфира, хлороформа, фреона. Входные ворота лимфоидные структуры ротоглотки. Виремия. Вирус эпителиотропен, лимфотропен, нейротропен.
Слайд 48: Клиника приобретенной краснухи
Источник инфекции- больные ( они заразны за6-7 дней до начала болезни и в течеие 7-8 днй после исчезновения сыпи). Инкубационный период – 15-23 дня (18 суток) У детей краснуха протекает очень легко, и в большинстве случаев, без каких-либо продромальных явлений начинается прямо с сыпи. Сыпь бледно-розового цвета, мелко-пятнистая или розеолезная, не возвышающаяся над поверхностью кожи, иногда папулезная. Элементы круглой или овальной формы, размером 2-5 мм. в диаметре.
Слайд 49: Клиника приобретенной краснухи
Высыпание, как правило, начинается с лица. Затем быстро, в течение нескольких часов, без какой-либо последовательности распостраняется по всему телу. Особенно обильны высыпания на спине, ягодицах и на различных поверхностях ладоней. Сыпь исчезает обычно так же внезапно, как и появилась, не оставляя после себя пигментации и шелушения. Высыпание при краснухе сопровождается непродолжительной лихорадкой (3-4 дня), слабо выраженными симптомами интоксикации Характерным симптомом при краснухе является системное увеличение лмфатических узлов (особенно затылочных, заушных и заднешейных).
Слайд 51: Осложнения
- Поражение суставов в виде артритов и артралгий (особенно у девочек – подростков и женщин). - Энцефалит (длительное и тяжелое течение). - Тромбоцитопеническая пурпура Дифференциальный диагноз Корь 2. Инфекционный мононуклеоз 3. Скарлатина 4.Энтеровирусная инфекция 5. Аллергические состояния
Слайд 52: Лечение
Специфической терапии нет. Проводятся мероприятия, направленные на снятие интоксикации, десенсибилизирующая и симпатическая терапия. Эпидемиологические мероприятия -Госпитализация больного не обязательна и необходима для лиц из декретированного контингента. - Беременные женщины изолируются от больного на 10 дней от начала заболевания - Изоляция больного на дому прекращается через 4 дня после появления сыпи
Слайд 53: Врожденная краснуха
Источник инфекции больная беременная. Путь передачи – трансплацентарный. Воздействие вируса на плод зависит от срока беременности: 1 триместр –инфицирование в 80-100% Выкидыш, аномалии развития плода, СВК – синдром врожденной краснухи. 11 триместр – Мертворожденный, СВК. 111 триместр – врожденная краснушная инфекция.
Слайд 54: Клиника
Триада Грегга: катаракта,пороки сердца, глухота гепатоспленомегалия, тромбоцитопеническая пурпура, поражение нервной системы (микроцефалия, хронические менингоэнцефалиты, сонливость и возбуждение, гиперкинезы, судороги и параличи). Дети с врожденной краснухой имеют низкую массу тела и малую длину при рождении. Врожденные пороки при краснухе редко встречаются изолировано. Чаще это сочетание различных аномалий развития. Больные врожденной краснухой могут быть заразны в течение 1-2 лет.
Последний слайд презентации: Корь. Краснуха: Профилактика
Вакцинацию проводят живой ослабленной вакциной, вводят в дозе 0,5 мл подкожно под лопатку или в область плеча. Вакцинацию проводят здоровым детям 12 месяцев и повторно в 6 лет. Живая вакцина Рудивакс, комбинированные вакцины против кори, краснухи,эпидемического паротита ММ R 11, Приорикс. Селективная вакцинация у девочек 13 лет и женщин перед планируемой беременностью.