Первый слайд презентации: ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА С ПОЧЕЧНЫМ СИНДРОМОМ
Валишин Д.А.
Слайд 2: Определение
Геморрагическая лихорадка с почечным синдромом (ГЛПС) - это острое вирусное заболевание зоонозной природы, характеризующееся системным поражением мелких артериальных и особенно венозных сосудов, геморрагическим диатезом, плазмореей, гемодинамическими расстройствами и поражением почек в виде острого тубулоинтерстициального нефрита с развитием острой почечной недостаточности. Определение
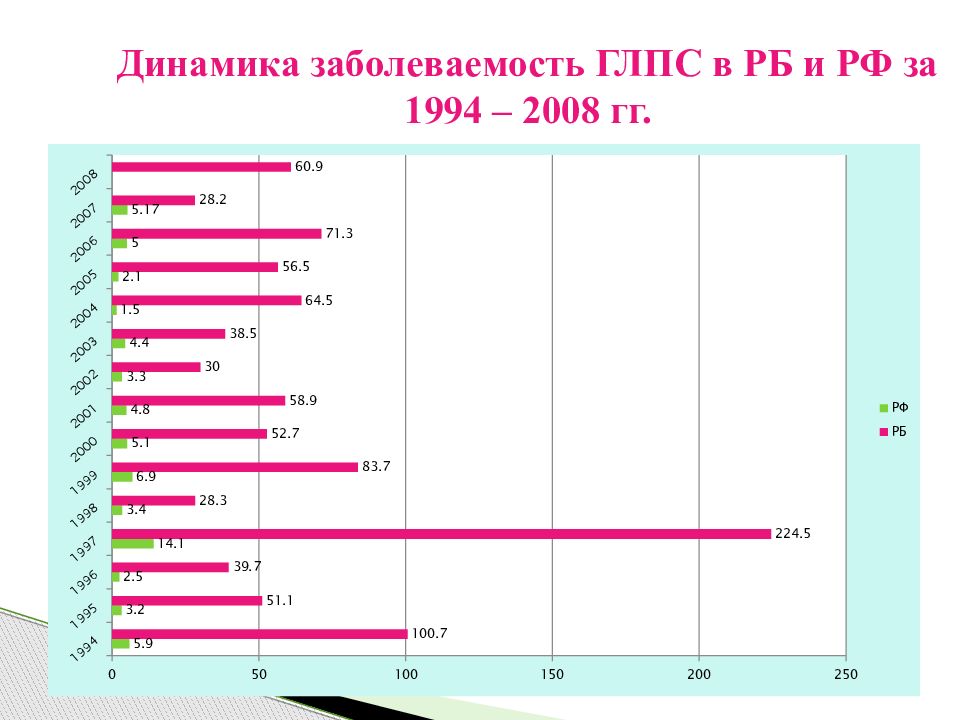
Слайд 4: Заболеваемость ГЛПС за 2009 г
Заболеваемость ГЛПС в РБ: 2009 г.- 3257 случаев, показатель заболевае-мости на 100 тыс. населения – 80,37 2008 г.- 2468 случаев, показатель – 60,92; рост на 32%; Заболеваемость ГЛПС в Уфе: 2009 г.- 1746 случаев / 169,7; 2008 г.- 1263 случаев / 122,6; рост на 38%.
Слайд 5: Этиология ГЛПС
Возбудитель ГЛПС – РНК содержащий вирус, относится к семейству Bunyaviridae. Известно > 9 серотипов вирусов ГЛПС: Хантаан, Пуумала, Сеул, Добрава, Проспект Хилл, Маджон, Лики. На территории РБ выделены штаммы вируса Пуумала, Добрава и м.б. некоторые штаммы вируса Хантаан. В 1976 году Южно-Корейским ученым H.W. Lee удалось выделить из легких грызуна вирус Хантаан. В РБ вирус (Пуумала) выделен из рыжей полевки в 1983, от больного ГЛПС – в 1985г.(Е.А. Ткаченко). Вирус инактивируется при температуре 50-60 º С в течение 30 мин., чувствителен к действию кислот, УФО. Этиология ГЛПС
Слайд 6: Эпидемиология
ГЛПС - распространенная инфекция на территории РФ, эндемична для Дальнего Востока, Западной Сибири, Урала и Европейской части России. Регистрируется в Европе, Азии, Америке, Африке. В РБ ГЛПС официально регистрируется с 1957 года и характеризуется высокой эпидемической активностью, заболеваемость составляет 40-60% от показателей по России. Резервуары вируса в природе - рыжие полевки (до 80-90%), лесные и полевые мыши (10-20%). Антиген вируса обнаружен у 46 видов мелких млекопитающих и у 13 видов птиц. Эпидемиология
Слайд 8: Эпидемиология
Механизм передачи : воздушно-пылевой аспирационный (80-90%), реже алиментарный (так как вирус кислотолабильный) и контактный. Заболевание часто регистрируется в возрасте от 20 до 50 лет, преобладают лица мужского пола (70-80%). Сезонность - максимум заболеваемости в весенне-летний и летне-осенний месяцы. Переболевшие приобретают стойкий иммунитет. 15-20% населения РБ иммунизировано против ГЛПС, в таких напряженных очагах инфекции, как Благовещенский, Уфимский р-н, г.Уфа, – до 33%. Повторных случаев заболевания, как правило, нет. Эпидемиология
Слайд 9: Патогенез
В основе патогенеза ГЛПС лежит развитие деструктивного панваскулита. Вирус вазотропен, но не обладает непосредственным цитопатическим действием на эндотелиальные клетки сосудистой стенки. Пораженные вирусом эндотелиоциты разрушаются цитотоксическими лимфоцитами,макрофагами и ЕК. На фоне распространенного панваскулита развивается плазморея, сгущение крови, уменьшение ОЦК, гемодинамические нарушения, параллельно запускается ДВС-синдром. Эти патофизиологические нарушения способствуют присоединению острой почечной недостаточности Патогенез
Слайд 10: Классификация ГЛПС
По тяжести заболевания: Легкая Среднетяжелая Тяжелая По особенностям течения : Типичные формы Атипичные (стертые, абортивные, длительно лихорадочные) формы, составляют более половины случаев, часто не диагностируются Классификация ГЛПС
Слайд 11: Клиника
Инкубационный период длится 7-48 дней, в среднем 2-3 недели. Характерна цикличность течения. Выделяют следующие периоды : - лихорадочный (начальный) 1-4 дня; - олигоанурический 5-10 дни болезни; - полиурический период с 10 по 21 день болезни; - период ранней реконвалесценции (восстановленного диуреза) с 21 дня болезни. Клиника
Слайд 12: Клиника (1 период)
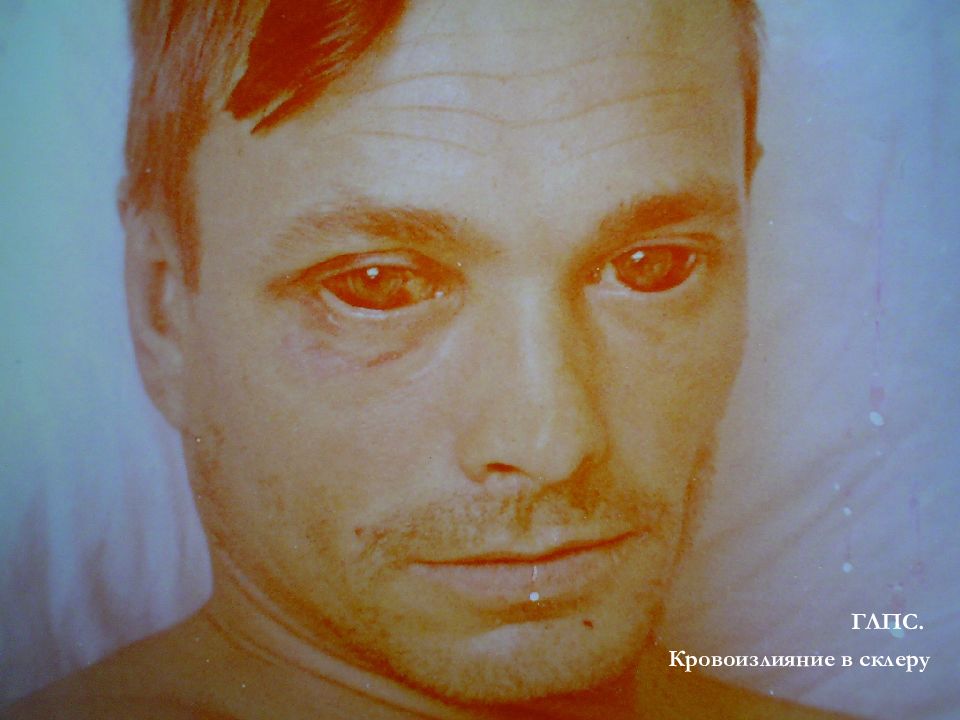
Начальный (лихорадочный) период длится до 5-6 дня болезни. Заболевание начинается остро, с высокой лихорадки до 38-40°С. Беспокоят сильная головная боль, мышечные боли, сухость во рту, жажда, сухой кашель, нарастающая слабость. При осмотре - гиперемия кожи лица, шеи и верхнего отдела грудной клетки. Инъекция сосудов склер и конъюнктив, нередко кровоизлияния в конъюнктиву и в слизистую мягкого неба, пятнистая энантема. В ряде случаев нечеткие хрипы в легких, тяжесть в пояснице. Клиника (1 период)
Сгущение крови, повышение гематокрита, укорочение ВСК, тромбоцитопения Лейкопения или нормоцитоз В анализе мочи - следы белка, повышение относительной плотности, единичные свежие эритроциты. Диагностика ГЛПС в лихорадочном периоде сложна в связи с преобладанием в клинике общетоксического синдрома и малой информативностью лабораторных показателей. Лабораторные данные в лихорадочном периоде ГЛПС
Слайд 14: Клиника (2 период)
Олигоанурический период продолжается с 5-6-го по 10-12-й дни болезни. Лихорадка постепенно снижается, однако интоксикация нарастает: усиливается головная боль, сухость во рту, жажда, присоединяется рвота, икота, жидкий стул. Появляются боли в пояснице, животе, снижается диурез, ухудшается зрение. Характерны пастозность век, одутловатость лица, кровоизлияния в склеры, кожу, носовые кровотечения, бледность кожи, относительная брадикардия, гепатомегалия, положительный симптом «поколачивания» по пояснице, олигоанурия. Клиника (2 период)
Слайд 16: Информативные предвестники развития тяжелой формы ГЛПС
Снижение остроты зрения; Многократная рвота, не связанная с приемом пищи; Геморрагический синдром; Сильная боль в пояснице и животе; Раннее снижение диуреза Информативные предвестники развития тяжелой формы ГЛПС
Слайд 17: Лабораторные критерии олигоанурического периода
Нейтрофильный лейкоцитоз, сдвиг влево, плазматические клетки Тромбоцитопения, удлинение ВСК, АЧТВ, появление маркеров ДВС-синдрома-ПДФ, РФМК. Олигоанурия, протеинурия ( « белковый выстрел » ), микро-, макрогематурия, цилиндрурия, клетки Дунаевского Нарастающая азотемия, гиперкалиемия, гипонатриемия, метаболический ацидоз Билирубинемия, ферментемия (АЛТ,АСТ) Лабораторные критерии олигоанурического периода
Слайд 18: Клиника (3 период)
Полиурический период длится с 10-12 по 21 дни болезни. Появляется полиурия (5-10 л в/с), никтурия. Прекращается рвота, постепенно исчезают боли в пояснице и животе. Нарастает сухость во рту, жажда, общая слабость. Сохраняется брадикардия, нередко – геморраги-ческий синдром, бактериальные наслоения. Показатели креатинина и мочевины в крови постепенно нормализуются, дисэлектролитемия. В пробе Зимницкого - гипоизостенурия, никтурия, может быть пиурия. Клиника (3 период)
Слайд 19: Клиника (4 период)
Наступление периода раннего выздоровления (с 22 дня болезни, при легкой форме– раньше) характеризуется уменьшением суточного диуреза до нормы. Однако сохраняется постинфекционная астения, боли в пояснице, никтурия, гипертензия, нейроэндокринные изменения (гипоталамический несахарный диабет), могут быть бактериальные наслоения. Клиника (4 период)
Слайд 20: Осложнения ГЛПС
Специфические: ИТШ (на 4-6 д/б), ДВС-синдром, ОПН, азотемическая эклампсия, отек легких, отек головного мозга, разрыв капсулы почек, психозы, вирусная пневмония, кровоизлияния в мозг, гипофиз, надпочечники. Неспецифические : Пиелонефрит, пневмония, гнойные отиты, абсцессы, флегмоны, паротит, сепсис. Осложнения ГЛПС
Слайд 21: Диагностика ГЛПС
Данные эпиданамнеза, анамнеза болезни, объективных клинических проявлений; Сгущение крови, тромбоцитопения, лейкопения, лейкоцитоз со сдвигом влево; азотемия, дисэлектролитемия, маркеры ДВС. анализ мочи: протеинурия («белковый выстрел»), эритроцит-, цилиндрурия, клетки Дунаевского, гипоизостенурия, никтурия. Диагностика ГЛПС
Слайд 22: Специфическая диагностика ГЛПС
МФА – исследуются парные сыворотки с интервалом 3-4-7 дней - нарастание титра антител к вирусу в 4 раза и более (пока основной, однако ретроспективный метод); ИФА - определение IgM к вирусу ГЛПС – с лихо-радочного периода болезни информативность достигает 85-89% (тест-система проходит заключительный этап проверки); ПЦР - обнаружение фрагментов РНК вируса ГЛПС генно-молекулярным методом (в стадии становления).
Слайд 23: Сложности ранней диагностики ГЛПС связаны:
В первые дни болезни преобладание общетоксического синдрома; наличие стертых, атипичных форм заболевания; в ряде случаев недостаточный сбор эпиданамнеза; малая информативность лабораторных показателей; отсутствием минимума обследования при первичном обращении (ОАК, тромбоциты, ОАМ, R -графия ОГК- при необходимости)
Слайд 24: Структура первичных диагнозов при ГЛПС
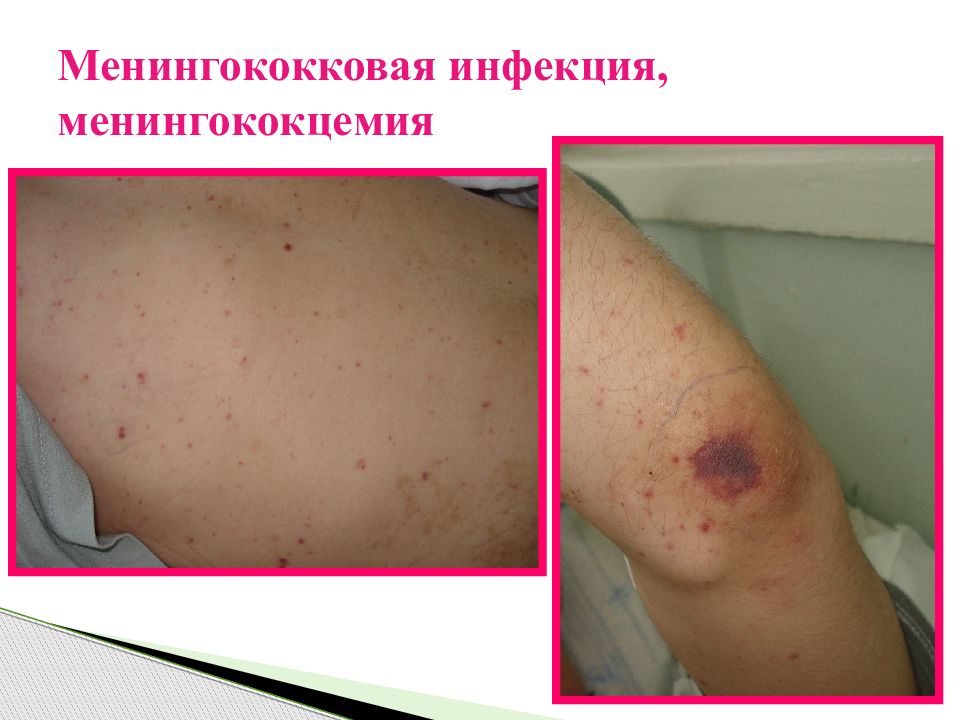
Острое респираторное заболевание Менингококковая инфекция Тифо-паратифозные заболевания Клещевой энцефалит, клещевой боррелиоз Терапевтические заболевания (пиелонефрит, пневмония) Хирургическая патология органов брюшной полости Структура первичных диагнозов при ГЛПС
Слайд 25: Дифференциальная диагностика ГЛПС и ОРЗ
ОРЗ - сезонность, простуда, интоксикация, катаральный синдром, отсутствие органных поражений и цикличности течения, лейкопения; Менингококковая инфекция – бурное начало, лихорадка, головная боль, рвота повторная, менингеальный синдром, гнойный менингит, геморрагическая сыпь, нейтрофильный лейкоцитоз ; Дифференциальная диагностика ГЛПС и ОРЗ
Слайд 27: Дифференциальная диагностика ГЛПС
Брюшной тиф – длительная лихорадка, вялость, бледность кожи, метеоризм, крепитация в илеоцекальной области справа, относительная брадикардия, гепатоспленомегалия, розеолезная сыпь на 8 день болезни, лейкопения; Неясная лихорадка более 3 дней - кровь на гемокультуру! Дифференциальная диагностика ГЛПС
Слайд 28: Дифференциальный диагноз ГЛПС с клещевым энцефалитом
Эпиданамнез - укус клеща, употребление сырого козьего молока, весенне-летняя сезонность, Острое начало, лихорадка до 40 0 С, сильная головная боль, рвота, боль в глазах и в мышцах; Объективно - заторможенность, вялость, гиперемия лица, шеи, инъецированность склер, гиперестезия, нарушение сознания, судороги, очаговые симптомы; Лабораторно – парные сыворотки в РТГА, ИФА с интервалом 2-3 недели, при необходимости 3-й раз - через 2 мес. от начала болезни. При наличии неврологических симптомов правомочен клинико-эпидемиологический диагноз. Дифференциальный диагноз ГЛПС с клещевым энцефалитом
Слайд 29: Характеристика клещевого боррелиоза (1 стадия)
Интоксикация, клещевая кольцевидная эритема (в 70-80%) на месте присасывания клеща, регионарный лимфаденит, местно - жжение, боль. На 2 неделе крапивница, множественные кольцевидные высыпания (КМЭ), серозный менингит (15%), гепатомегалия. Используется серологическая диагностика – РНИФ и ИФА с интервалом 3 недели (ретроспективно).Титр диагностический 1:40 и >. Правомочен клинико-эпидемиологический диагноз.
Слайд 30: Дифференциальный диагноз ГЛПС с пиелонефритом
Чаще развивается у женщин, после переохлаждений; Острое начало, дизурия, лихорадка, боль в пояснице, чаще односторонняя, отсутствие цикличности; Лейкоцитоз нейтрофильный, пиурия; Быстрый клинический эффект от антибиотико-терапии. Дифференциальный диагноз ГЛПС с пиелонефритом
Слайд 31: Дифференциальный диагноз ГЛПС и «острого живота»
При «остром животе» появляются локальные, усиливающиеся боли в животе, в динамике нарастает лейкоцитоз, перитонеальные знаки. Лихорадка, интоксикация присоединяются позднее. Нет цикличности, геморрагического, почечного синдромов. Анамнез болезни!!! При ГЛПС боли в животе появляются на 4-6 день лихорадки (в олигоанурическом периоде), на фоне нарастающих болей в пояснице, олигоанурии, геморрагического синдрома, характерных изменений в ОАК, ОАМ, азотемии. Дифференциальный диагноз ГЛПС и «острого живота»
Слайд 32: Лечение ГЛПС
Ранняя госпитализация - до 3-4 дня болезни. Щадящая транспортировка. Соблюдение постельного режима в соответствии с тяжестью болезни до конца периода полиурии. Строгий учет водного баланса (в дневниках). Рекомендуется щадящая диета без ограничения соли. В период олигоанурии исключаются продукты, богатые белком (мясо, рыба, бобовые) и калием (овощи, фрукты). В стадии полиурии эти продукты необходимы. Лечение ГЛПС
Слайд 33: Этиотропная терапия
Рибамидил (арвирон, рибавирин, виразол в вену) Специфический донорский иммуноглобулин, КИП Человеческий лейкоцитарный интерферон и рекомбинантные ИФН: (виферон) в свечах и реаферон, его аналоги в мышцу Индукторы интерферонов (йодантипирин, анандин) Обязательное условие – назначение этиотропных препаратов в первые 3-6 дней заболевания (15-20% больных) Этиотропная терапия
Слайд 34: ДЕЗИНТОКСИКАЦИОННАЯ ТЕРАПИЯ (1 период)
5-10% раствор глюкозы с аскорбиновой кислотой, кокарбоксилазой, физ.раствор с эуфиллином, реополиглюкин (1 раз) или растворы ГЭК (инфукол, рефортан, стабизол) Общее количество вводимой жидкости до 5-6 д/б может превышать объем выводимой на 750 мл, на фоне ОПН - на 500 мл Антиоксиданты (аскорбиновая кислота, токоферол, убихинон). Профилактики и лечения ДВС-синдрома – на этом остановимся далее. ДЕЗИНТОКСИКАЦИОННАЯ ТЕРАПИЯ (1 период)
Слайд 35: ЛЕЧЕНИЕ ИТШ
Восстановление ОЦК - коллоиды (растворы ГЭК, СЗП, альбумин): кристаллоиды (полиионные солевые растворы, 10% раствор глюкозы) в изоволемическом режиме - 1:3 Оптимизация гемодинамики (гормоны в разовой дозе от 2-3 до 6 мг/кг массы, при отсутствии эффекта или при шоке III ст. - допмин (0,5% или 4% по 5 мл) Коррекция КЩС (буферные солевые растворы, 4% раствор гидрокарбоната натрия, ККБ) Купирование ДВС-синдрома (ингибиторы протеаз, ангиопротекторы, Н 2 -блокаторы, СЗП до 600-800 мл/с )
Слайд 36: ЛЕЧЕНИЕ ИТШ
Кислородотерапия, подключение ИВЛ Мочегонные препараты – только! после нормализации гемодинамики - лазикс (0,5-1 мг/кг), противопоказано введение маннитола Больным старше 50 лет необходимо назначение сердечных гликозидов Противопоказаны симпатомиметики! (адреналин, норадреналин, мезатон), за исключением допамина Не показаны спазмолитики, полиглюкин Объем инфузий до 40-50 мл/кг массы в сутки под контролем диуреза ЛЕЧЕНИЕ ИТШ
Слайд 37: ДВС-синдром-фаза гиперкоагуляции
Дезагреганты: пентоксифиллин, папаверин, эуфиллин, реополиглюкин 1-2 раза, растворы ГЭК. Антикоагулянты : гепарин 5-10 тыс. ед. в сутки, низкомолекулярные гепарины – клексан 20-40 мг в сутки, фраксипарин. Ангиопротекторы : рутин, этамзилат натрия, дицинон, продектин. Ингибиторы протеаз : контрикал, гордокс, трасилол. Дезинтоксикационная терапия. ДВС-синдром-фаза гиперкоагуляции
Слайд 38: Фаза гипокоагуляции ДВС ( олигурический период)
Ангиопротекторы (глюконат кальция, дицинон, витамин С, рутин) Ингибиторы протеаз (контрикал), свежезаморо-женная плазма, гепарин не показан. При кровотечениях - отмытые эритроциты, тромбоцитарная масса. Переливание крови только по жизненным показаниям При желудочно-кишечном кровотечении дополнительно: в вену квамател, перорально - аминокапроновую кислоту (охлажденный раствор), антациды. Фаза гипокоагуляции ДВС ( олигурический период)
Слайд 39: Основные подходы к лечению в олигурический период
Дезинтоксикационная терапия, борьба с азотемией с учетом диуреза; Коррекция водно-электролитного баланса и КЩС; Коррекция ДВС-синдрома; Синдромальная терапия; Лечение осложнений: отек мозга, отек легких, азотемическая уремия, разрыв капсулы почек, геморрагический синдром и др. Основные подходы к лечению в олигурический период
Слайд 40: Коррекция уремической интоксикации
Инфузионная терапия: 10-20 % раствор глюкозы с инсулином, физ. раствор с эуфиллином, дисоль, 4% раствор соды, аскорбиновая кислота, при тяжелых формах – альбумин, СЗП, ингибиторы протеаз (для снижения катаболизма белков), при показаниях гемодиализ. Промывание желудка и кишечника 2 % раствором гидрокарбоната натрия (осторожно). Не показаны реополиглюкин, ГКСТ только при коллапсе, отеке легких и мозга (возможно эрозирование слизистой ЖКТ)
Слайд 41: Коррекция водно-электролитного баланса и КЩС в олигурический период
Объем вводимой жидкости не должен превышать объем потерь (моча, рвота, стул) не более, чем на 500 мл, инфузии по принципу «лучше не долить, чем перелить» Стимуляция диуреза - при олигоанурии на фоне стабильной гемодинамики лазикс в режиме ударных доз (160-400 мг в/в) после введения 4% р-ра соды, СЗП. При + ответе (100-200 мл мочи) повторно через 8-12 часов в той же дозе. При отсутствии эффекта после 2 введений ударных доз лазикса перевод больного на гемодиализ. При гиперкалиемии –глюкозо-инсулиновая смесь, глюконат кальция 10 % 20-30 мл/сутки
Слайд 42: Показания на гемодиализ
Клинические: олигоанурия более 3-4 дней, анурия более суток, токсическая энцефалопатия с явлениями начинающегося отека мозга и судорожным синдромом, отек легких. Лабораторные : азотемия: мочевина более 26-30 мм/л, креатинин более 700-800 мкм/л; гиперкалиемия 6,0 ммоль/л и выше, метаболический ацидоз с ВЕ-6 ммоль/л и выше, рН 7,35 и ниже.
Слайд 43: Противопоказания на гемодиализ
Инфекционно-токсический шок III степени (декомпенсированный); ДВС -синдром с развитием фазы глубокой гипокоагуляции с кровоизлияниями в гипофиз, надпочечники, геморрагическим инсультом; спонтанный разрыв почки с массивным кровотечением.
Слайд 44: Патогенетическая терапия (2Т)
При болевом синдроме: аналгетики в сочетании с антигистаминными препаратами, дроперидол, фентанил, трамадол. При упорной рвоте: промывание желудка, новокаин per os, метаклопрамид, пипольфен, атропин, аминазин. При артериальной гипертензии: эуфиллин, папаверин, дроперидол, антагонисты кальция ( верапамил, коринфар, кордафен ) При судорожном синдроме: сибазон, дроперидол, натрия оксибутират. Антибиотики показаны при присоединении вторичной инфекции. Патогенетическая терапия (2Т)
Слайд 45: Терапия в полиурическом периоде ГЛПС
Коррекция водно-электролитного баланса –инфузионная (трисоль, дисоль, хлосоль, если потери более 5% от массы тела) и пероральная регидратационная терапия (цитроглюкосолан, регидрон); Препараты калия - калия хлорид 4 % до 20-60 мл/сут, панангин, аспаркам, калием богатая диета; Коррекция ДВС-синдрома (ангиопротекторы, микроциркулянты); Выявление и лечение бактериальных осложнений (пиелонефрит, пневмония)
Слайд 46: Лечение в периоде ранней реконвалесценции
Общеукрепляющая терапия (витамины группы В, адаптогены, метаболические средства (калия оротат, рибоксин, кокарбоксилаза ), ноотропы Ангиопротекторы ( аскорутин, дицинон, отвар плодов шиповника, клюквы, брусники) Микроциркулянты ( курантил, трентал, никотиновая кислота). Антибактериальная терапия (при бактериальных наслоениях) Лечение в периоде ранней реконвалесценции
Слайд 47: Последствия ГЛПС
Астенический синдром ( 75%) Сердечно-сосудистый синдром (25%) Почечный синдром (боли, гипостенурия, пиелонефрит, тубулоинтерстициальный нефрит, почечная недостаточность (3%) Неполный метаболический синдром (в 13%) – гиперинсулинемия, дислипидемия, гиперурикемия) Гипоталамический несахарный диабет Рекомендуется диспансеризация реконвалесцентов ГЛПС до 2 лет: 1 квартал - ежемесячно, далее - ежеквартально, 2-й год – 2 раза. Последствия ГЛПС