Первый слайд презентации: КОМПЬЮТЕРНАЯ ТОМОГРАФИЯ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ И НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
Сибирский Государственный медицинский университет Кафедра лучевой диагностики и лучевой терапии Жогина Т.В.
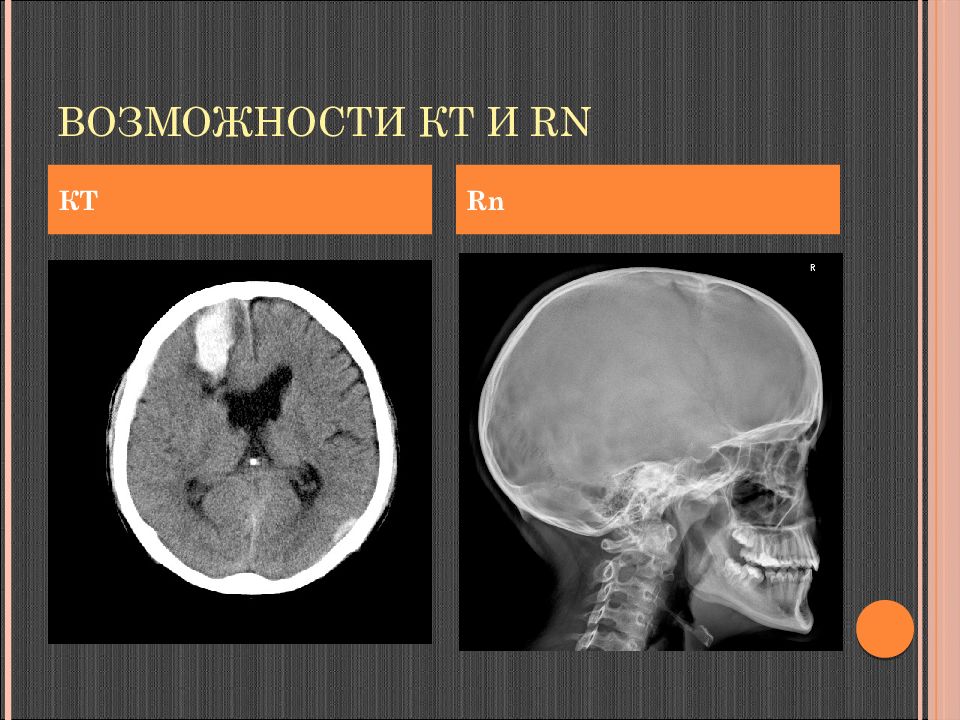
Методика исследования, КТ-анатомия
Выявление заболеваний костной ткани: костные опухоли (остеомы), воспалительные заболевания, метастазы в кости черепа, миеломная болезнь. При отсутствии КТ: выявление переломов костей черепа, выявление признаков внутричерепной гипертензии при опухолях головного мозга.
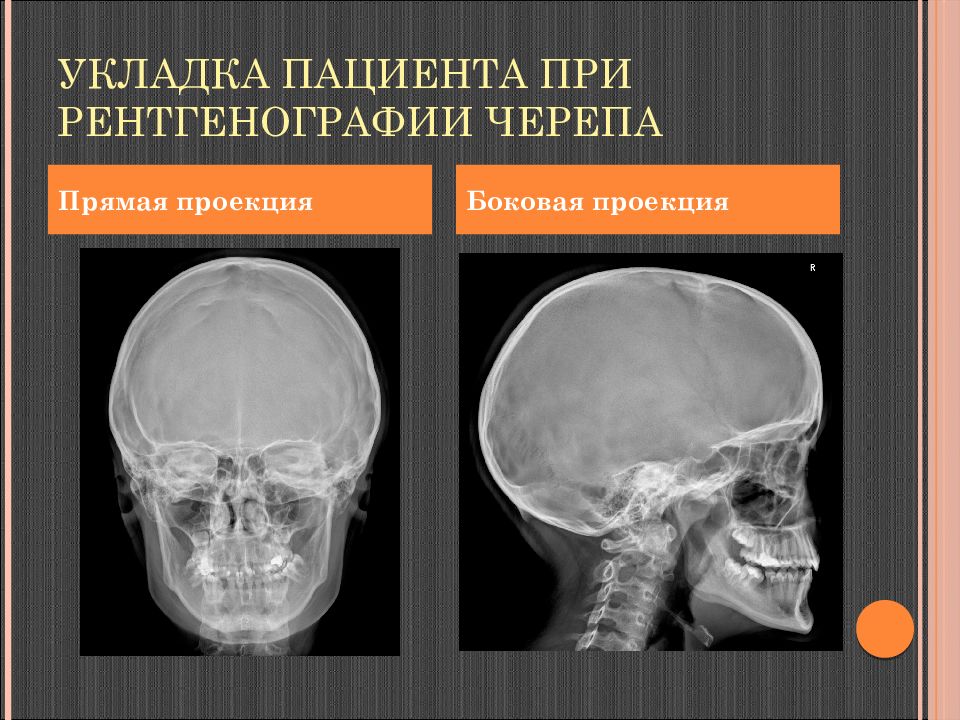
Слайд 5: Укладка пациента при рентгенографии черепа
Прямая проекция Боковая проекция
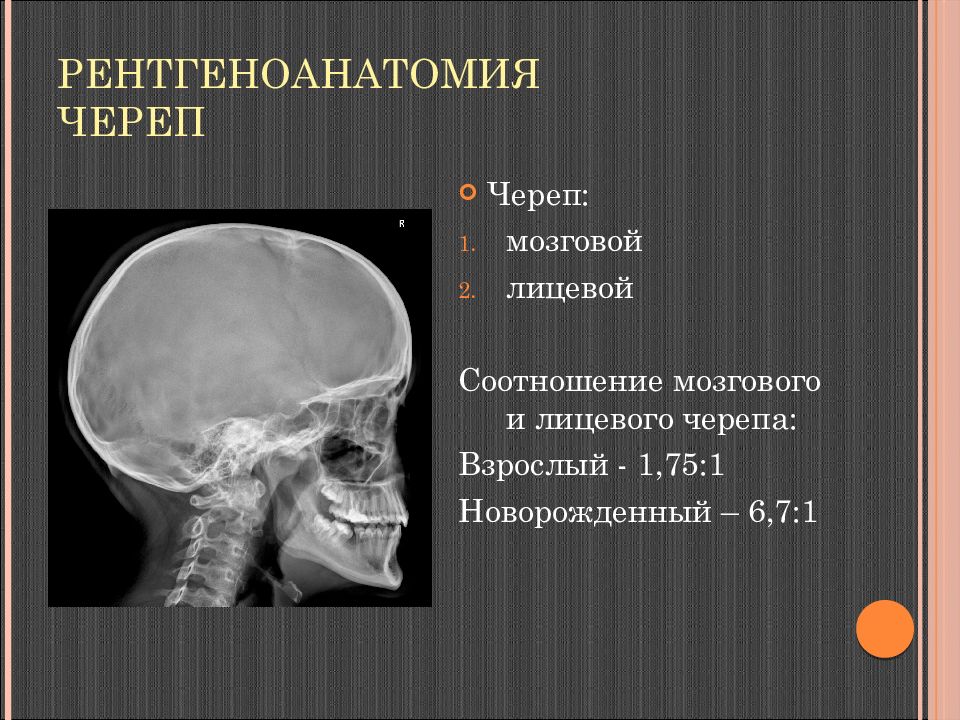
Слайд 6: Рентгеноанатомия Череп
Череп: мозговой лицевой Соотношение мозгового и лицевого черепа: Взрослый - 1,75:1 Новорожденный – 6,7:1
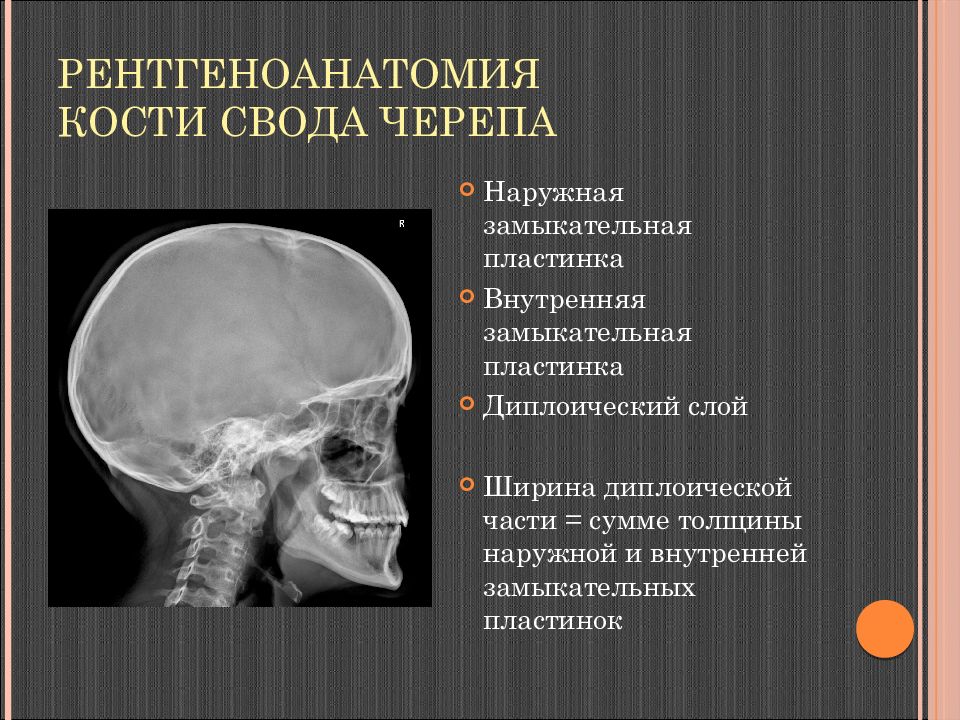
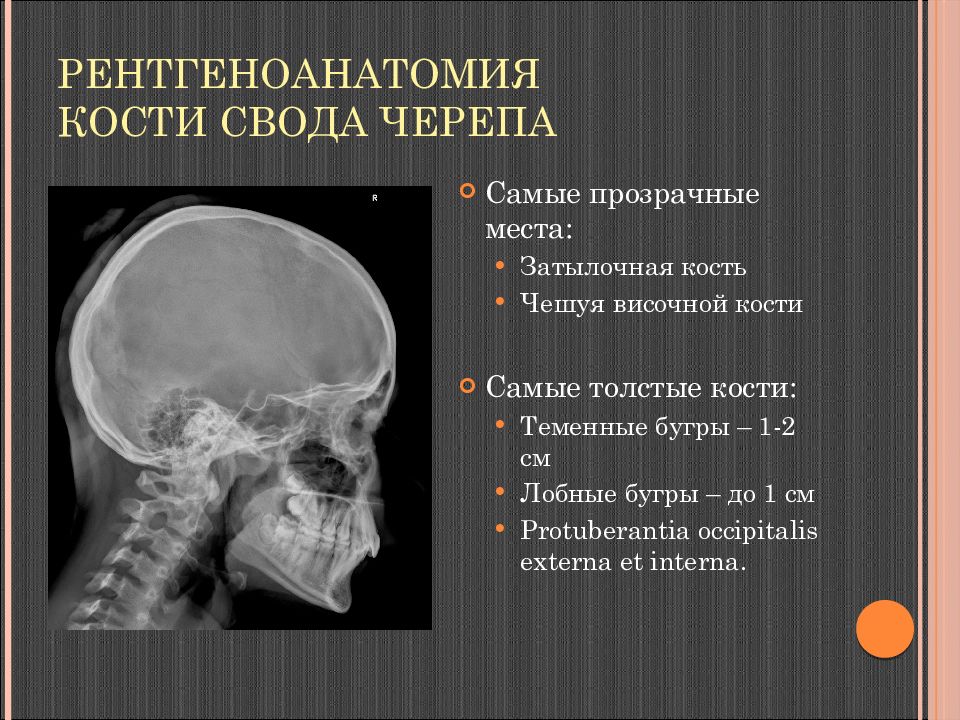
Слайд 7: Рентгеноанатомия Кости свода черепа
Наружная замыкательная пластинка Внутренняя замыкательная пластинка Диплоический слой Ширина диплоической части = сумме толщины наружной и внутренней замыкательных пластинок
Слайд 8: Рентгеноанатомия Кости свода черепа
Самые прозрачные места: Затылочная кость Чешуя височной кости Самые толстые кости: Теменные бугры – 1-2 см Лобные бугры – до 1 см Protuberantia occipitalis externa et interna.
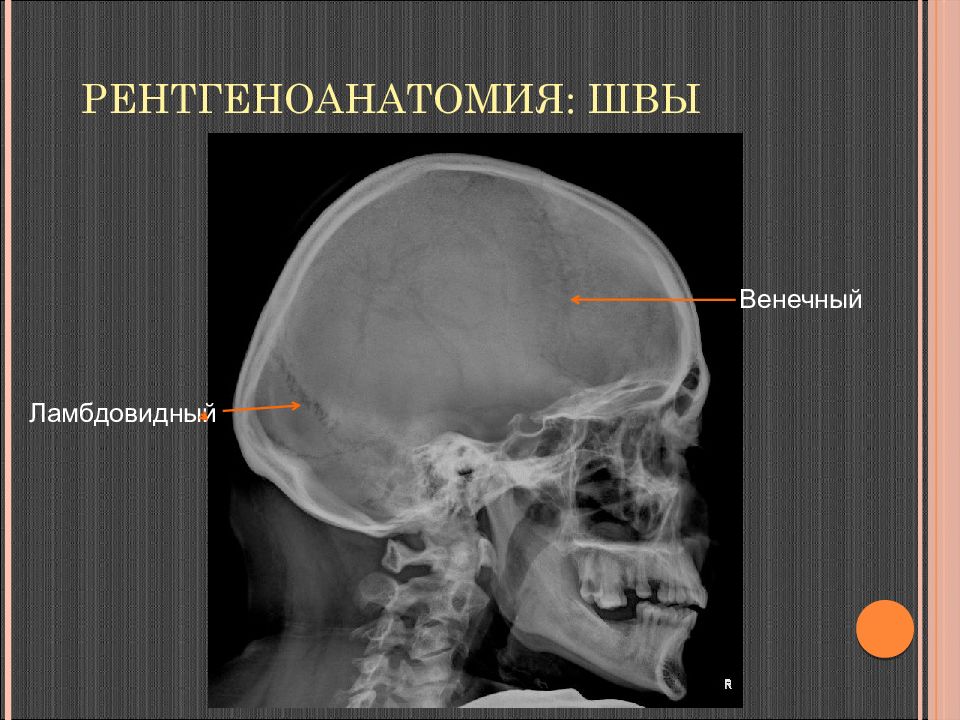
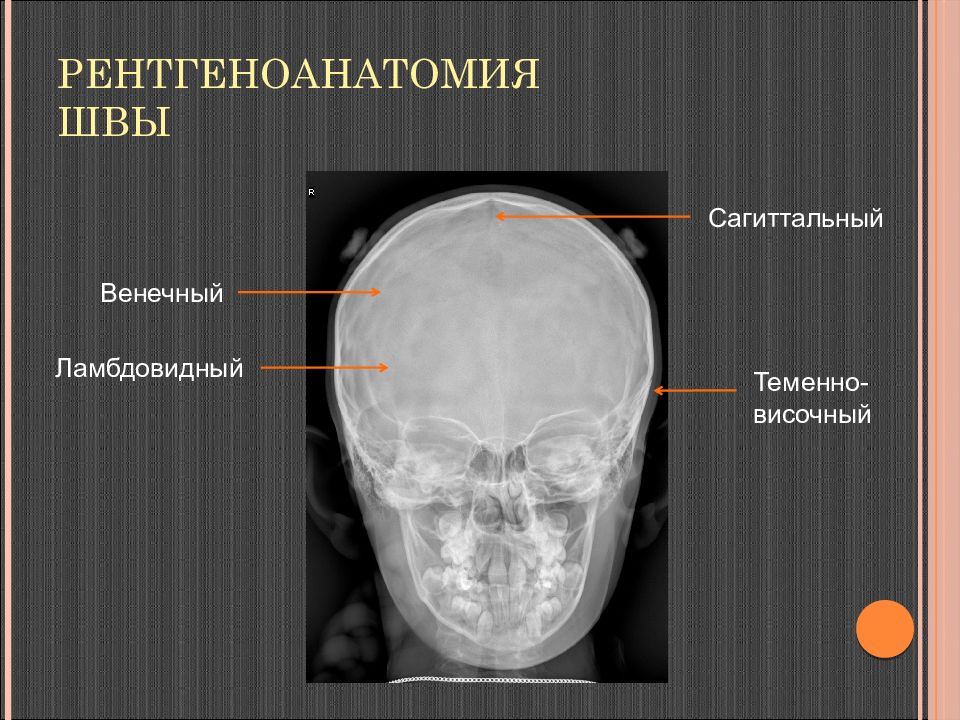
Слайд 9: Рентгеноанатомия Швы
Зубчатые: сагиттальный, венечный, ламбдовидный Чешуйчатые: теменно-височный Плоские: дополнительные швы: метопический шов лобной кости, поперечный шов – пересекает теменную кость шов верхних отделов затылочной кости Сагиттальный Венечный Ламбдовидный Теменно-височный
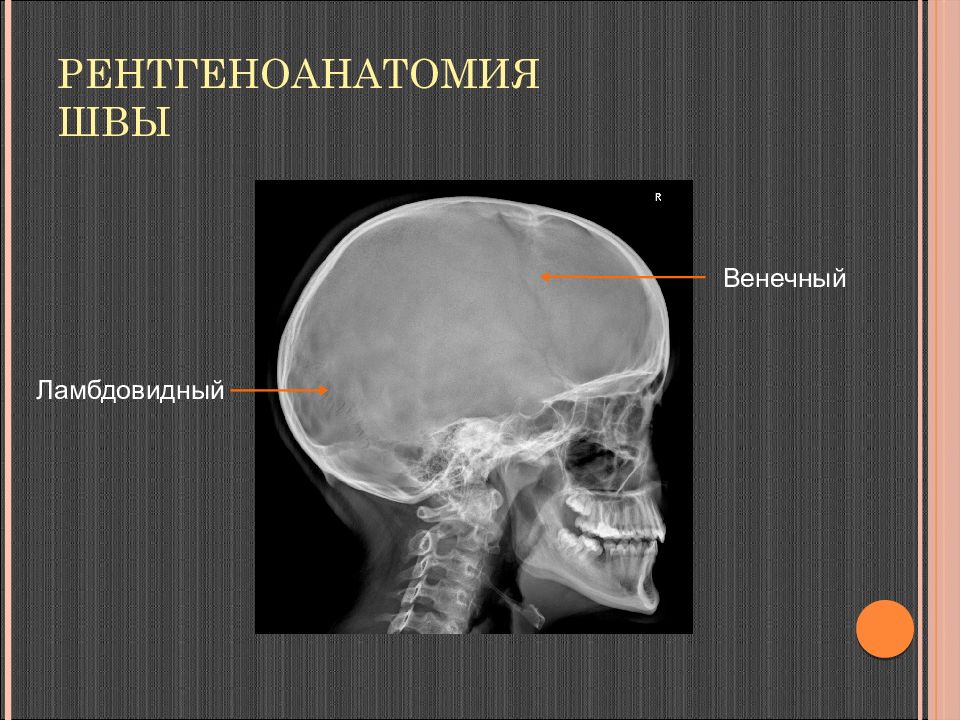
Слайд 12: РЕНТГЕНО-АНАТОМИЯ: ШВЫ
Сагиттальный Теменно- височный Венечный Ламбдовидный
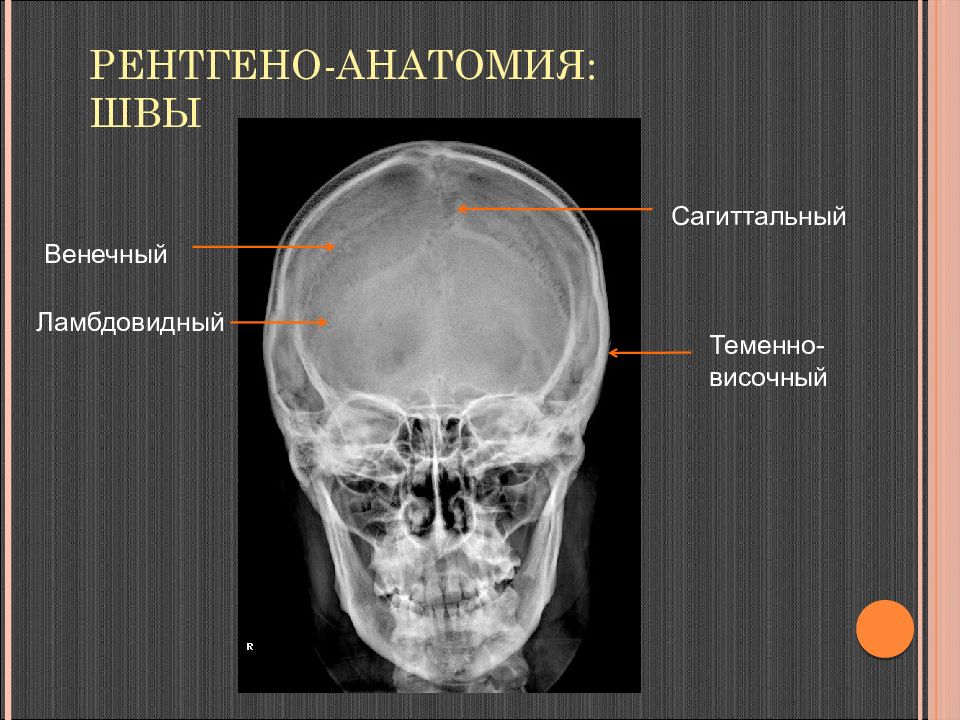
Слайд 13: Рентгеноанатомия Швы
Ламбдовидный Венечный Рентгеноанатомия Швы Теменно- височный Сагиттальный
Слайд 14: Рентгеноанатомия Швы
У новорожденных швов нет, есть соединительно тканные мембраны между костями. Швы начинают формироваться с 3-х месячного возраста, хорошо видны к 6-ти месячному возрасту, завершают формирование к году. Первыми синостозируют венечный и сагиттальный шов, позже – ламбдовидный, к поздней старости - теменно-сосцевидный, затылочно-сосцевидный и чешуйчатый шов.
Слайд 15: Рентгеноанатомия Швы
Склероз венечного шва свидетельствует либо о гормональном дисбалансе, либо об эпизоде повышения внутричерепного давления в детстве. Расхождение черепных швов может быть обусловлено либо повышением внутричерепного давления (до 6-7-летнего возраста), либо травматического генеза (травматическое расхождение черепных швов).
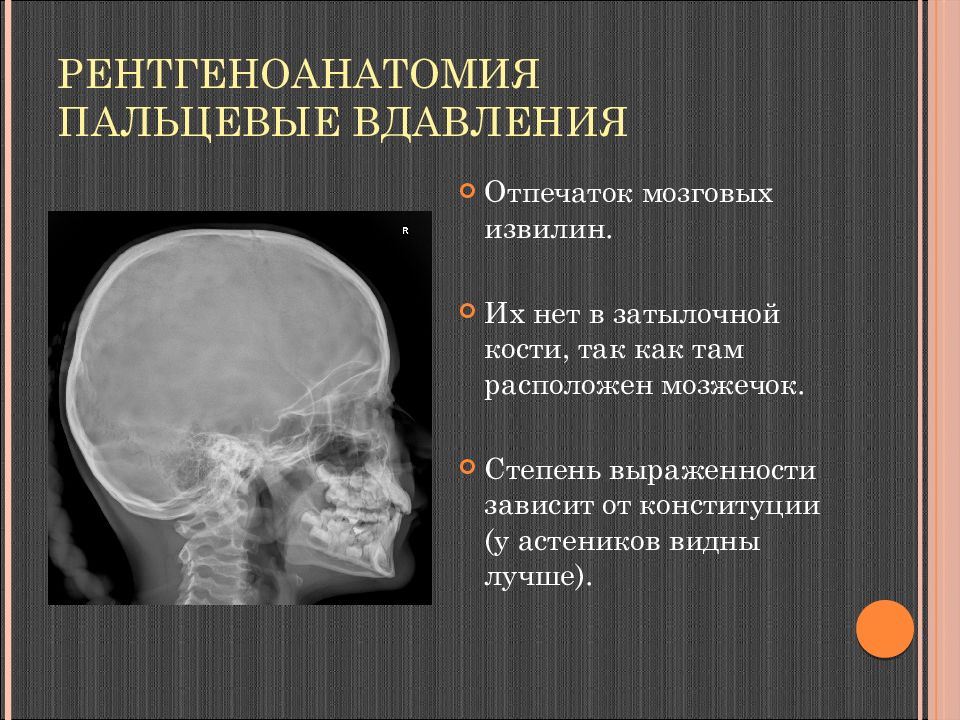
Слайд 16: Рентгеноанатомия Пальцевые вдавления
Отпечаток мозговых извилин. Их нет в затылочной кости, так как там расположен мозжечок. Степень выраженности зависит от конституции (у астеников видны лучше).
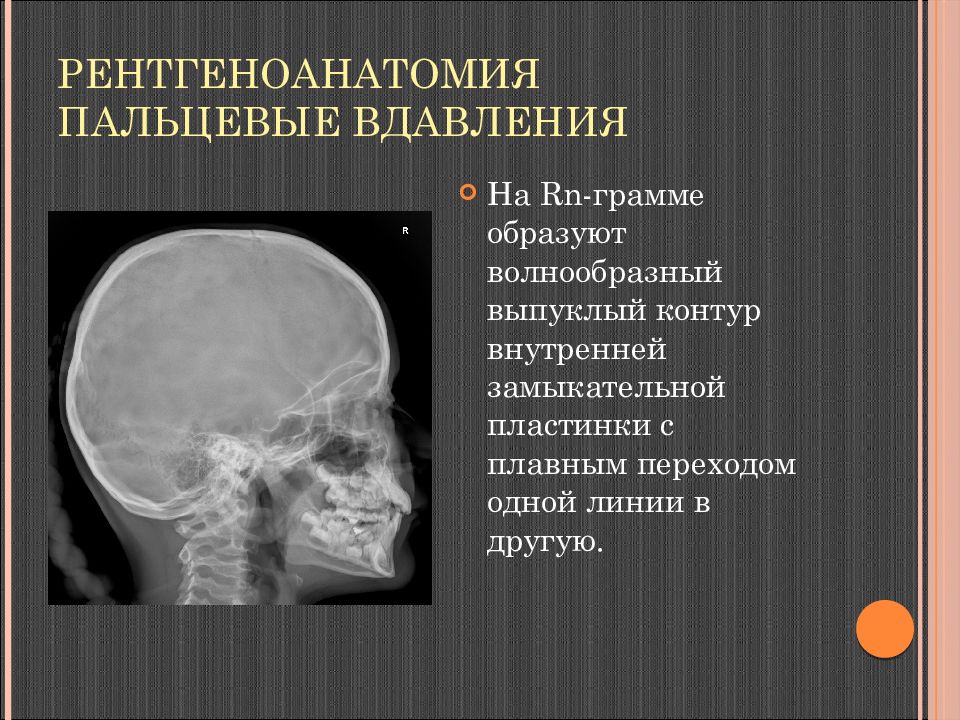
Слайд 17: Рентгеноанатомия Пальцевые вдавления
На Rn- грамме образуют волнообразный выпуклый контур внутренней замыкательной пластинки с плавным переходом одной линии в другую.
Слайд 18: Рентгеноанатомия Пальцевые вдавления
У новорожденных пальцевых вдавлений нет. Начинают появляться к 3-м месяцам, более отчетливо видны к 6 месяцам, окончательно формируются к 1 году. В периоде от 3-4 до 6-7 лет наблюдается усиление пальцевых вдавлений.
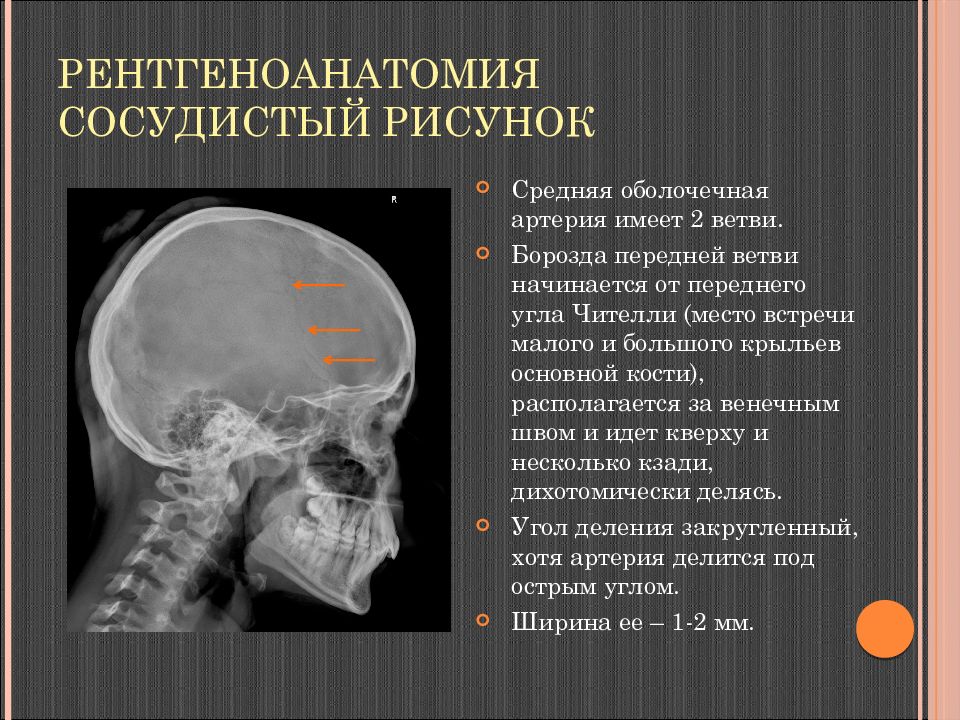
Слайд 19: Рентгеноанатомия Сосудистый рисунок
На внутренней замыкательной пластинке имеются костные ложа артериальных, венозных сосудов, пахионовых грануляций. В кровоснабжении твердой мозговой оболочки участвуют менингеальные (оболочечные) артерии. Передняя и задняя оболочечные артерии не сформировали костного ложа, поэтому на Rn- грамме видно только костное ложе для средней оболочечной артерии.
Слайд 20: Рентгеноанатомия Сосудистый рисунок
Средняя оболочечная артерия имеет 2 ветви. Борозда передней ветви начинается от переднего угла Чителли (место встречи малого и большого крыльев основной кости), располагается за венечным швом и идет кверху и несколько кзади, дихотомически делясь. Угол деления закругленный, хотя артерия делится под острым углом. Ширина ее – 1-2 мм.
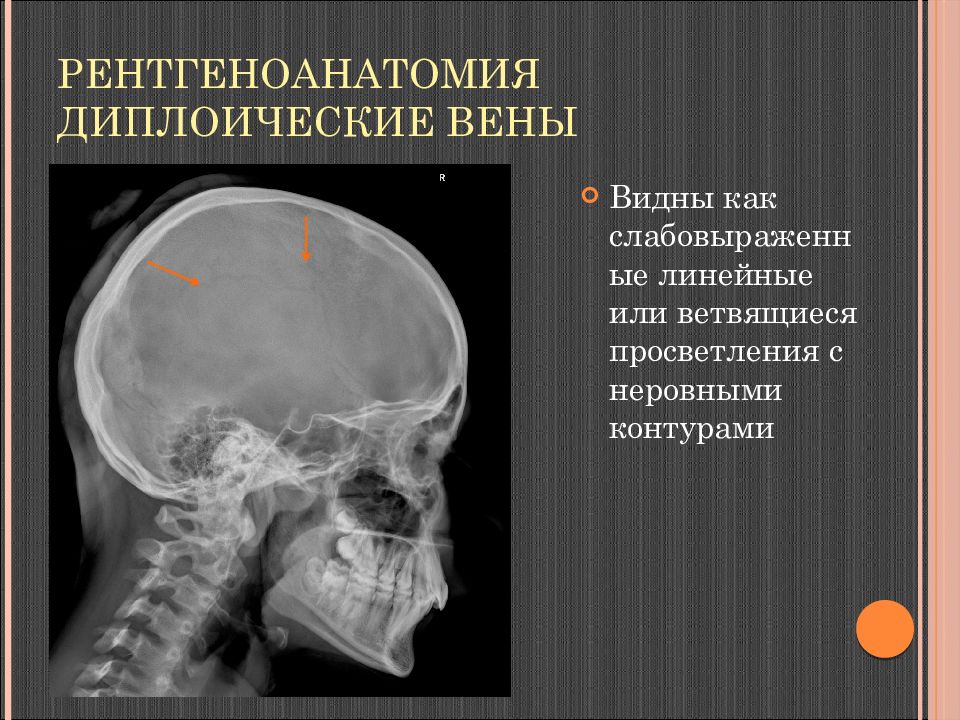
Слайд 21: Рентгеноанатомия Диплоические вены
Видны как слабовыраженные линейные или ветвящиеся просветления с неровными контурами
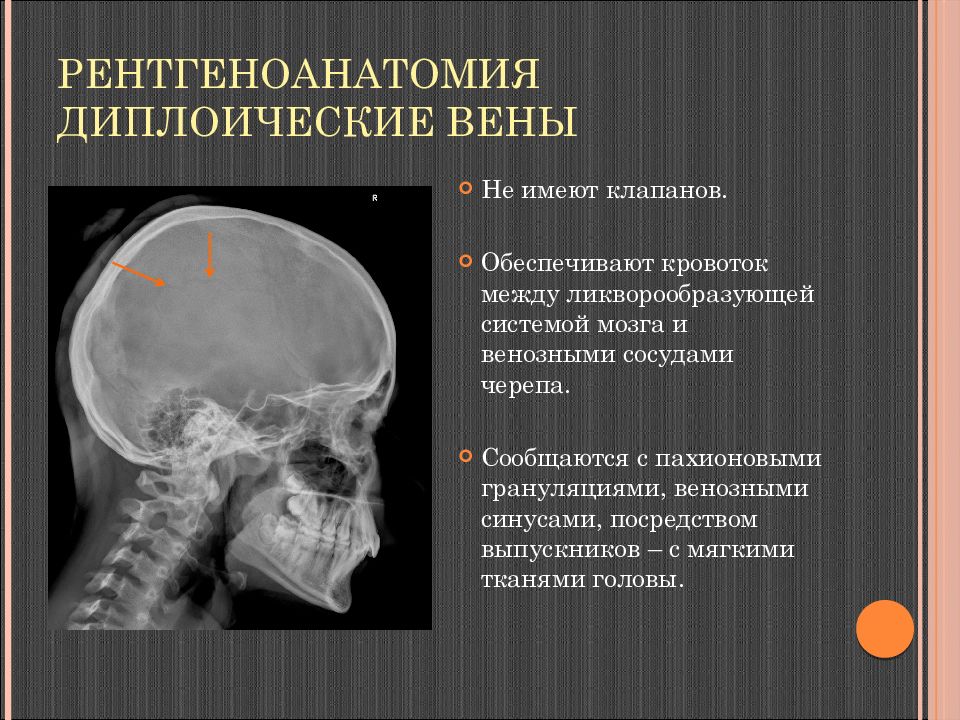
Слайд 23: Рентгеноанатомия Диплоические вены
Не имеют клапанов. Обеспечивают кровоток между ликворообразующей системой мозга и венозными сосудами черепа. Сообщаются с пахионовыми грануляциями, венозными синусами, посредством выпускников – с мягкими тканями головы.
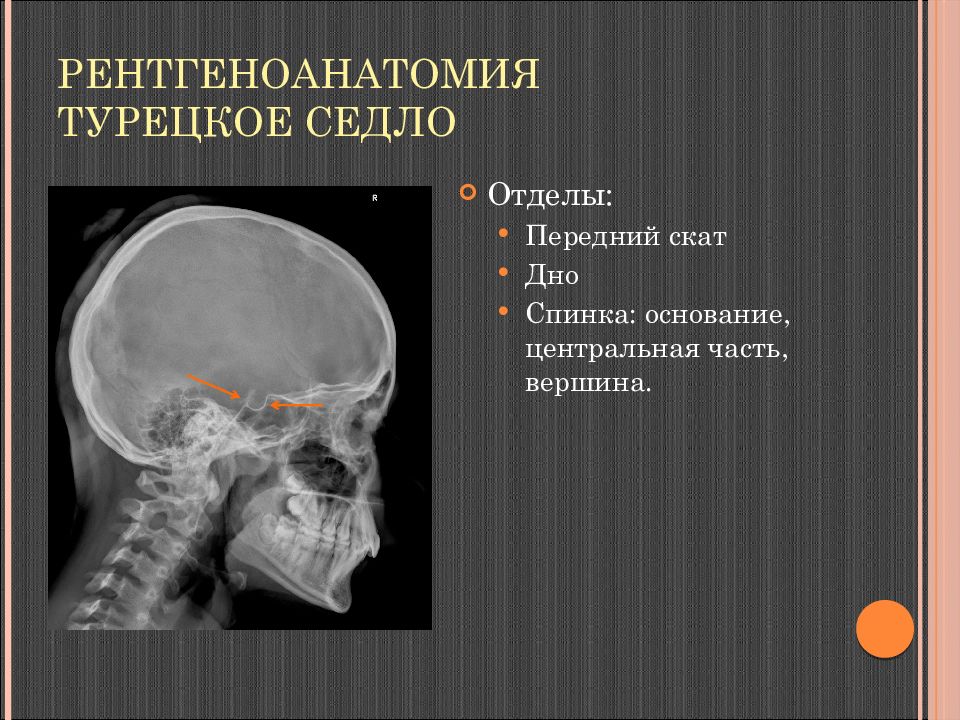
Слайд 24: Рентгеноанатомия Турецкое седло
Отделы: Передний скат Дно Спинка: основание, центральная часть, вершина.
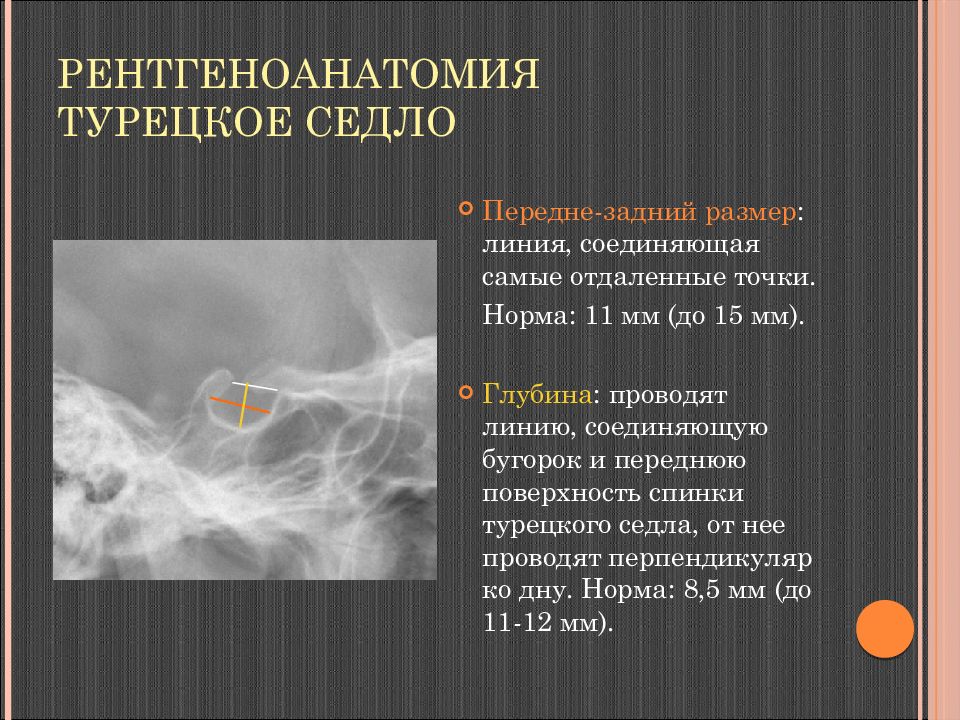
Слайд 25: Рентгеноанатомия Турецкое седло
Передне-задний размер : линия, соединяющая самые отдаленные точки. Норма: 11 мм (до 15 мм). Глубина : проводят линию, соединяющую бугорок и переднюю поверхность спинки турецкого седла, от нее проводят перпендикуляр ко дну. Норма: 8,5 мм (до 11-12 мм).
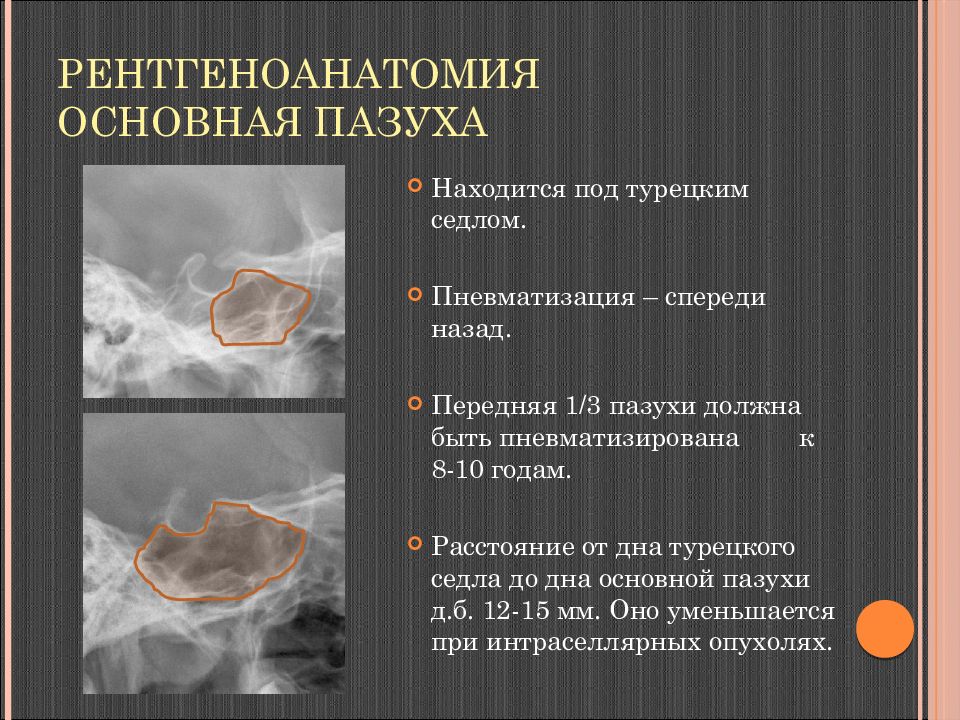
Слайд 26: Рентгеноанатомия Основная пазуха
Находится под турецким седлом. Пневматизация – спереди назад. Передняя 1/3 пазухи должна быть пневматизирована к 8-10 годам. Расстояние от дна турецкого седла до дна основной пазухи д.б. 12-15 мм. Оно уменьшается при интраселлярных опухолях.
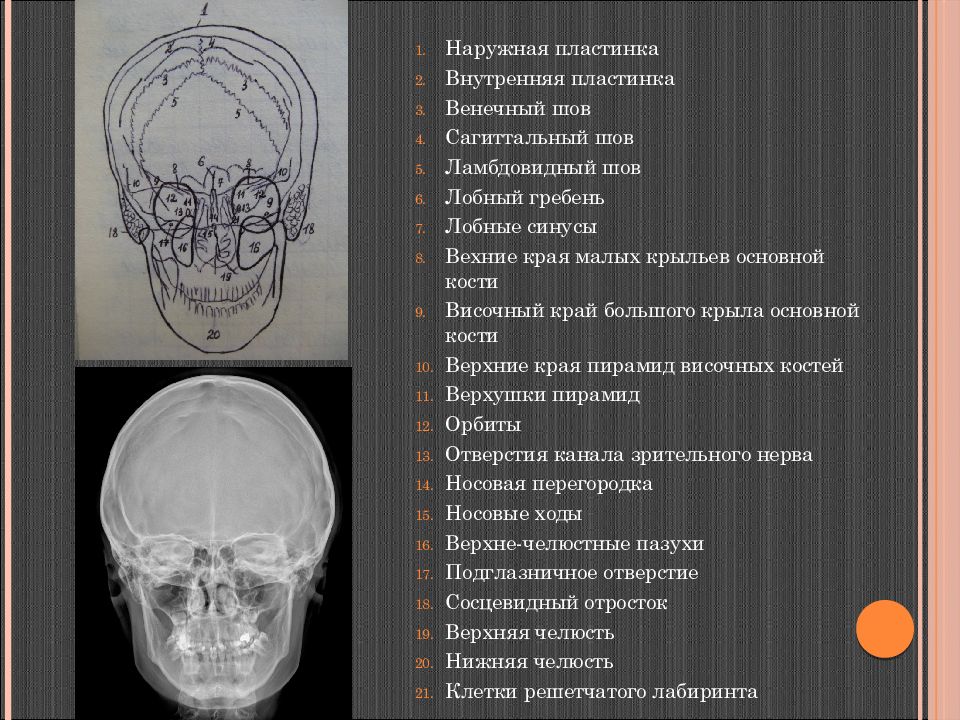
Слайд 27
Наружная пластинка Внутренняя пластинка Венечный шов Сагиттальный шов Ламбдовидный шов Лобный гребень Лобные синусы Вехние края малых крыльев основной кости Височный край большого крыла основной кости Верхние края пирамид височных костей Верхушки пирамид Орбиты Отверстия канала зрительного нерва Носовая перегородка Носовые ходы Верхне-челюстные пазухи Подглазничное отверстие Сосцевидный отросток Верхняя челюсть Нижняя челюсть Клетки решетчатого лабиринта
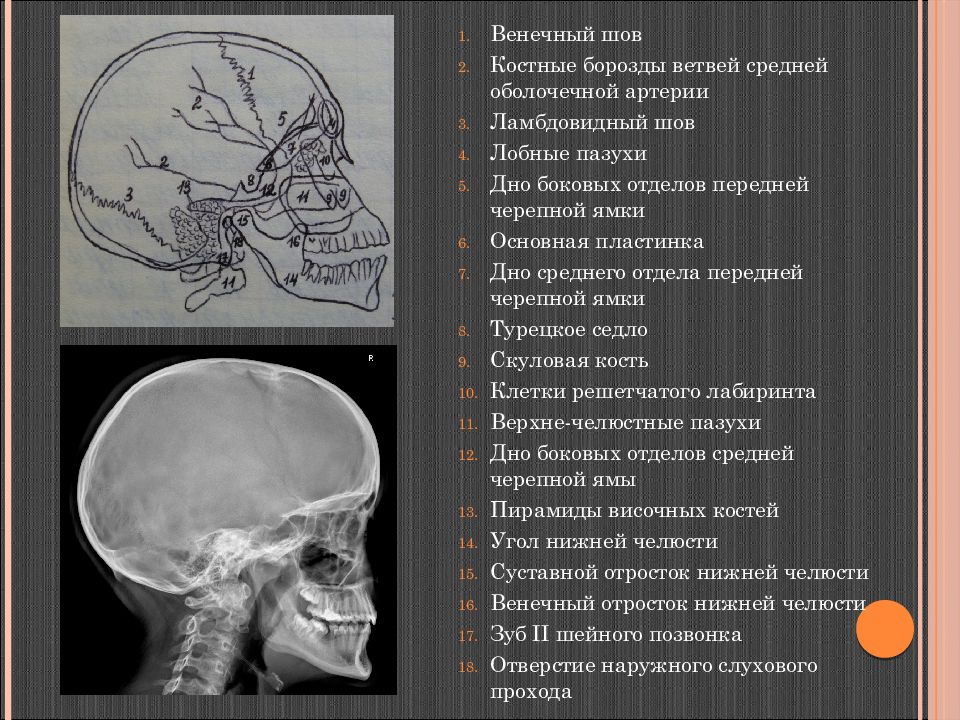
Слайд 28
Венечный шов Костные борозды ветвей средней оболочечной артерии Ламбдовидный шов Лобные пазухи Дно боковых отделов передней черепной ямки Основная пластинка Дно среднего отдела передней черепной ямки Турецкое седло Скуловая кость Клетки решетчатого лабиринта Верхне-челюстные пазухи Дно боковых отделов средней черепной ямы Пирамиды височных костей Угол нижней челюсти Суставной отросток нижней челюсти Венечный отросток нижней челюсти Зуб II шейного позвонка Отверстие наружного слухового прохода
Слайд 29: Внутричерепная гипертензия
Рентгенологические симптомы: Расхождение швов (до 6-7 лет) Истончение костей свода черепа (от 1 года до 3 лет) Усиление пальцевых вдавлений (от 3 до 6-7 лет) Усиление отпечатков сосудистых борозд (от 3 до 6-7 лет) Изменение турецкого седла (у взрослых): остеопороз спинки турецкого седла в виде одинаковой плотности центральной части и вершины, симптом воздушной петли: замыкательная пластинка подчеркнута, ликвидируется четкость замыкательной пластинки спинки седла, заострение спинки турецкого седла, укорочение спинки турецкого седла.
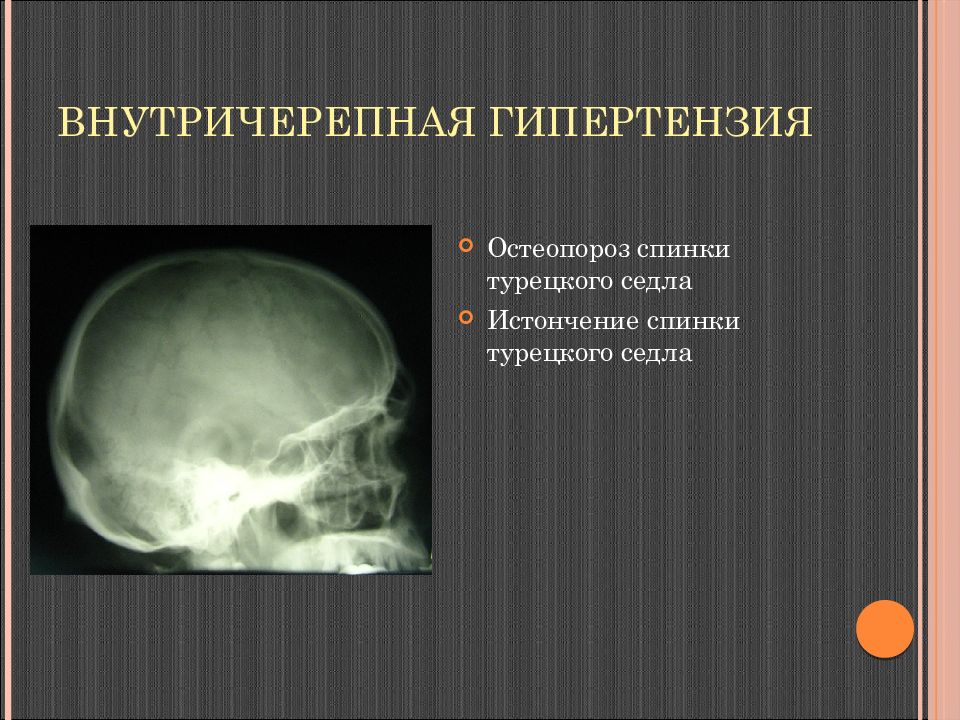
Слайд 30: Внутричерепная гипертензия
Остеопороз спинки турецкого седла Истончение спинки турецкого седла
Слайд 32: Показания к проведению КТ головного мозга
Травматические повреждения головного мозга, костей черепа, диагностика отдаленных последствий ЧМТ Нарушения мозгового кровообращения - острые, хронические, последствия ОНМК Подозрение на объемное образование головного мозга Исключение метастатического поражения
Слайд 33: Показания к проведению КТ головного мозга
Динамическое наблюдение послеоперационных больных, больных с ОНМК Церебральные осложнения септических процессов Аномалии развития головного мозга Диагностика гидроцефалии Паразитарные заболевания головного мозга
Слайд 34: Методика проведения КТ головного мозга
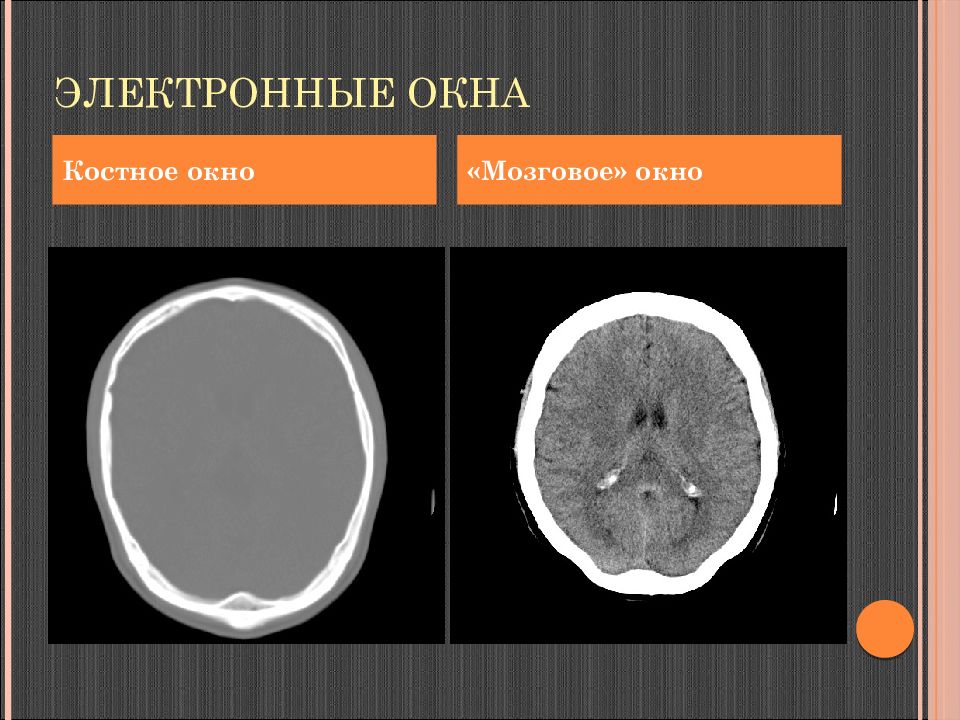
Положении пациента «лежа на спине» Фиксация головы на специальном подголовнике Выполнение обзорной топограммы в боковой проекции, выбор необходимой плоскости томографии Установка начальной позиции стола, угла наклона гентри (плоскости сканирования) Основная томографическая плоскость сканирования - орбито-меатальная линия (наружный угол орбиты - наружный слуховой проход) Субтенториальные отделы ( ЗЧЯ) - плоскость 15-20 о каудально к орбито-меатальной линии Толщина томографического слоя и шаг стола: ЗЧЯ и основание черепа –3-4 мм. Супратенториальная область – 5-10 мм. Исследование в “ костном ” и “ мозговом ” электронных окнах.
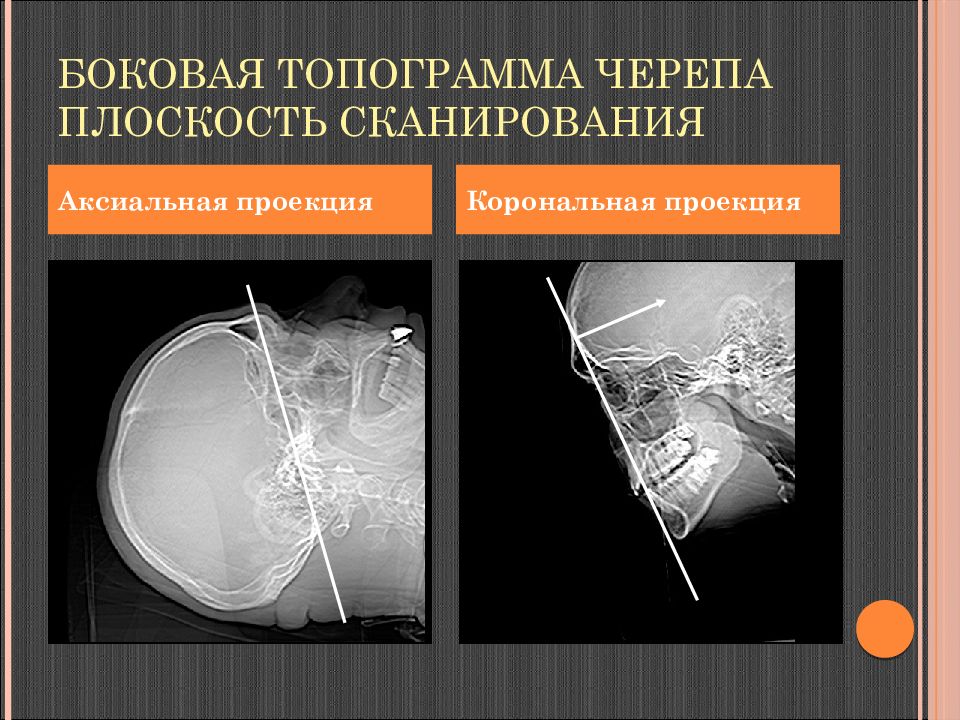
Слайд 35: Боковая топограмма черепа плоскость сканирования
Аксиальная проекция Корональная проекция
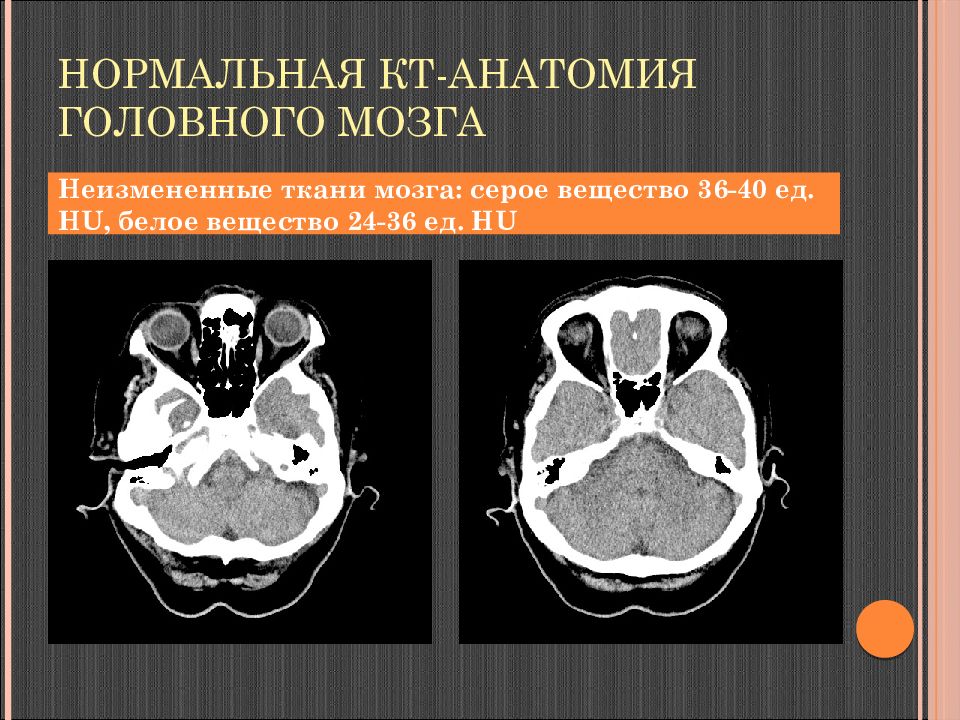
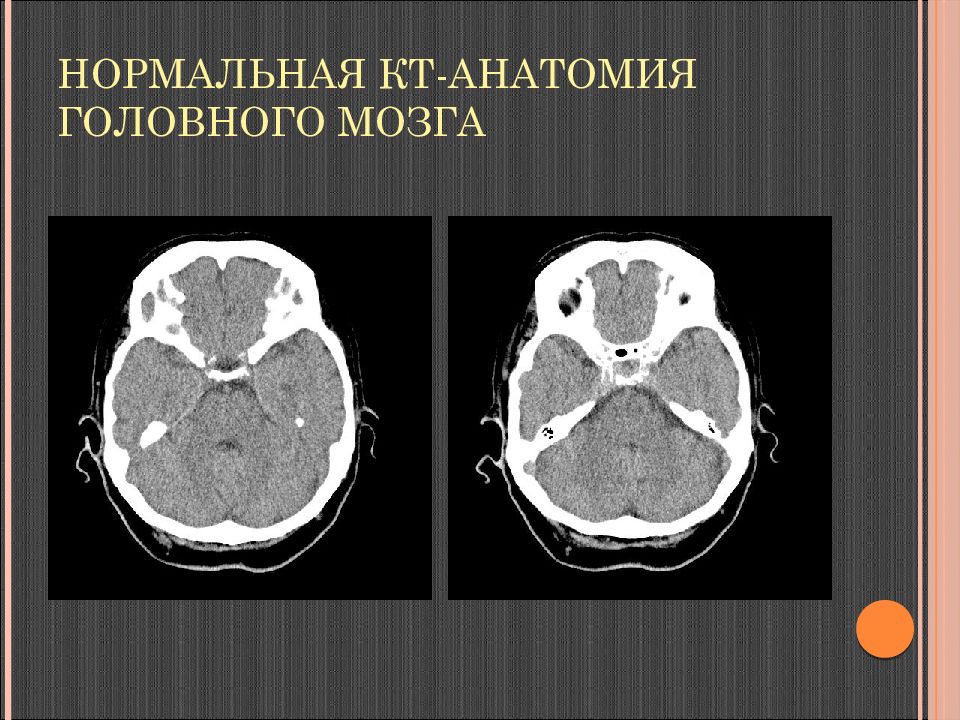
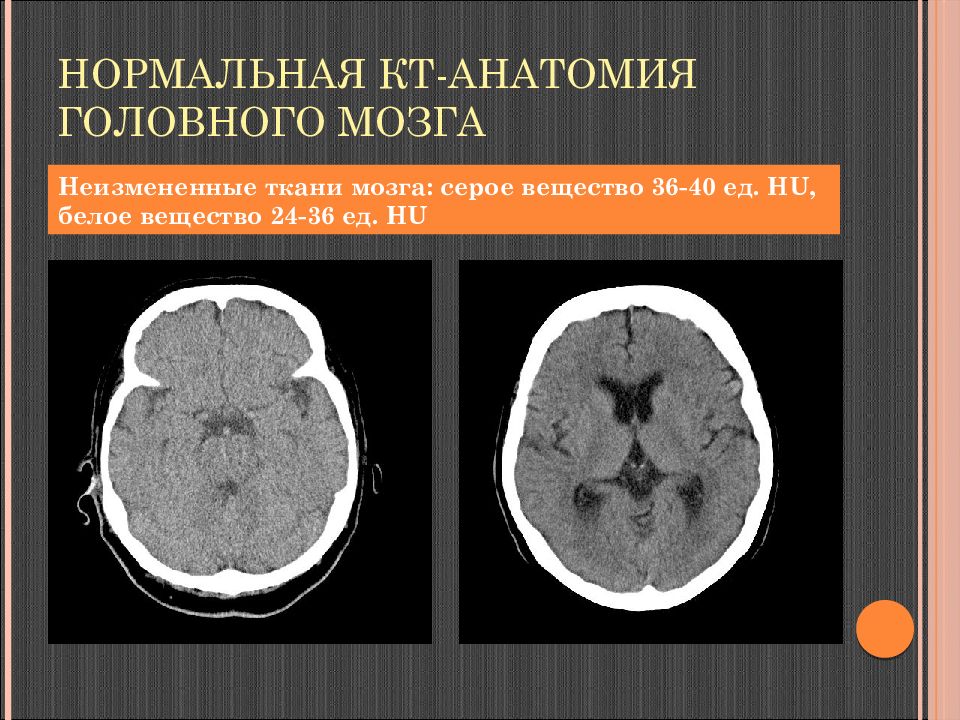
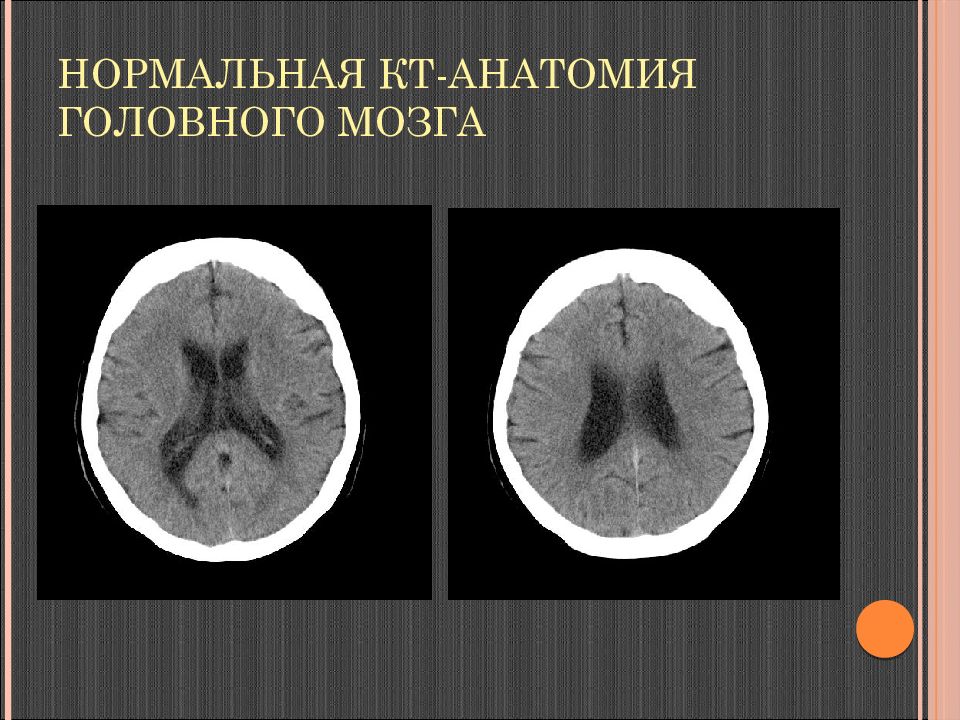
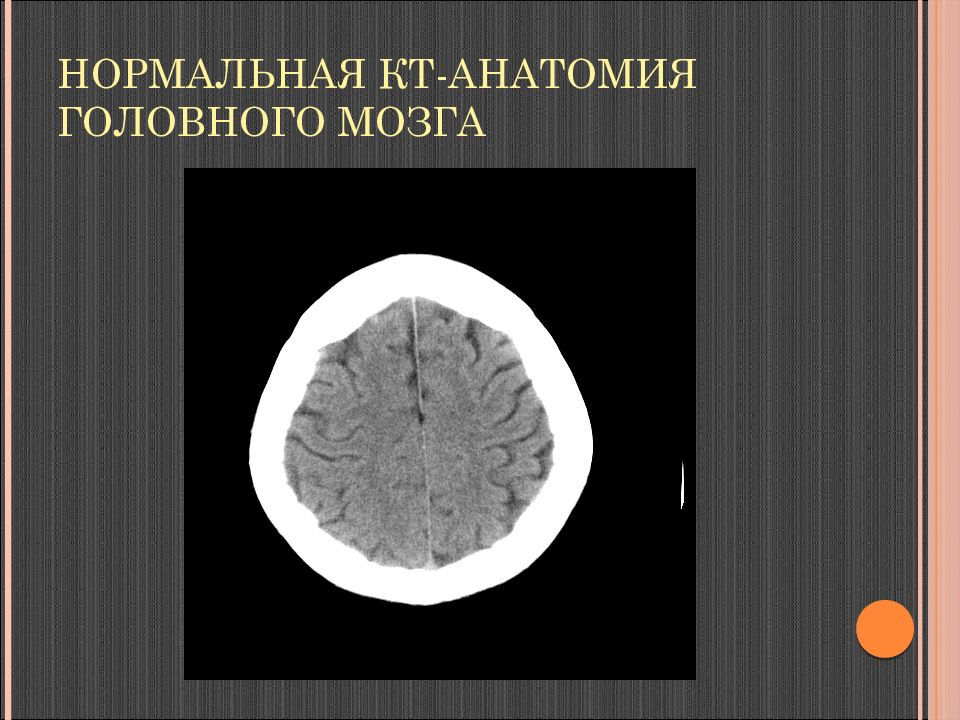
Слайд 37: Нормальная КТ-анатомия головного мозга
Неизмененные ткани мозга: серое вещество 36-40 ед. Н U, белое вещество 24-36 ед. Н U
Слайд 39: Нормальная КТ-анатомия головного мозга
Неизмененные ткани мозга: серое вещество 36-40 ед. Н U, белое вещество 24-36 ед. Н U
Слайд 43: Признаки патологических изменений структур головного мозга
Прямые - участки мозговой ткани с измененной плотностью: Гиперденсные зоны - участки повышенной и высокой плотности, «белые» острый период кровоизлияний новообразования из мозговых оболочек паразитарные обызвествления Гиподенсные зоны - участки пониженной и низкой плотности, «черные» эволюция сосудистых изменений зона отека кисты, в т.ч.врожденные объемные образования скопления жира Изоденсные - плотность равна плотности мозговой ткани инфаркт мозга в первые часы кровоизлияния спустя 2-3 недели 20-30 % метастатического поражения без в/ венного контрастирования объемные образования
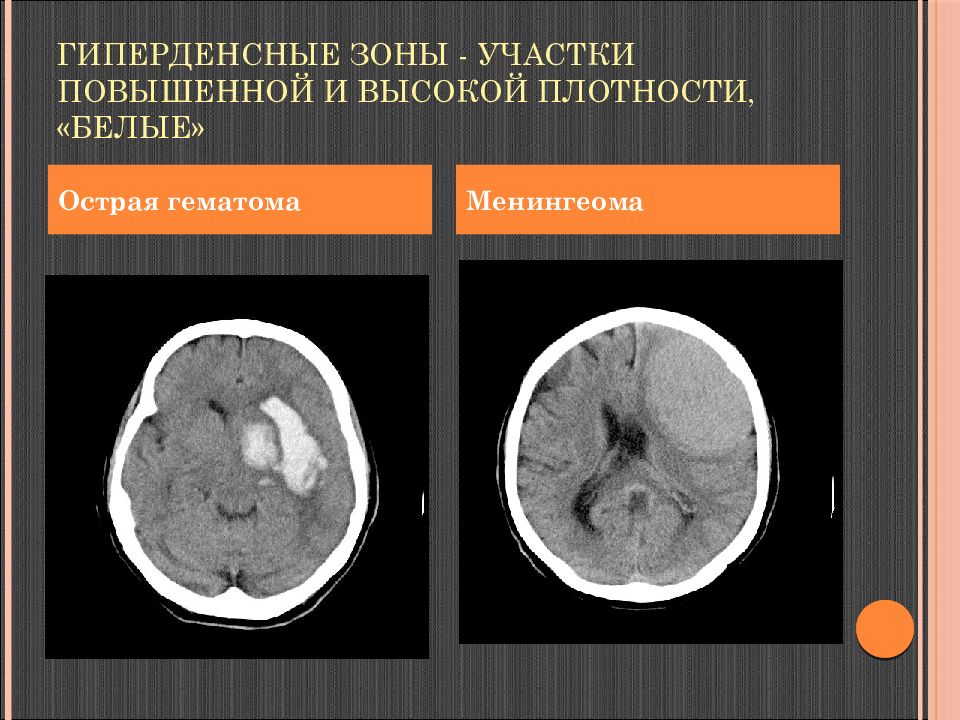
Слайд 44: Гиперденсные зоны - участки повышенной и высокой плотности, «белые»
Острая гематома Менингеома
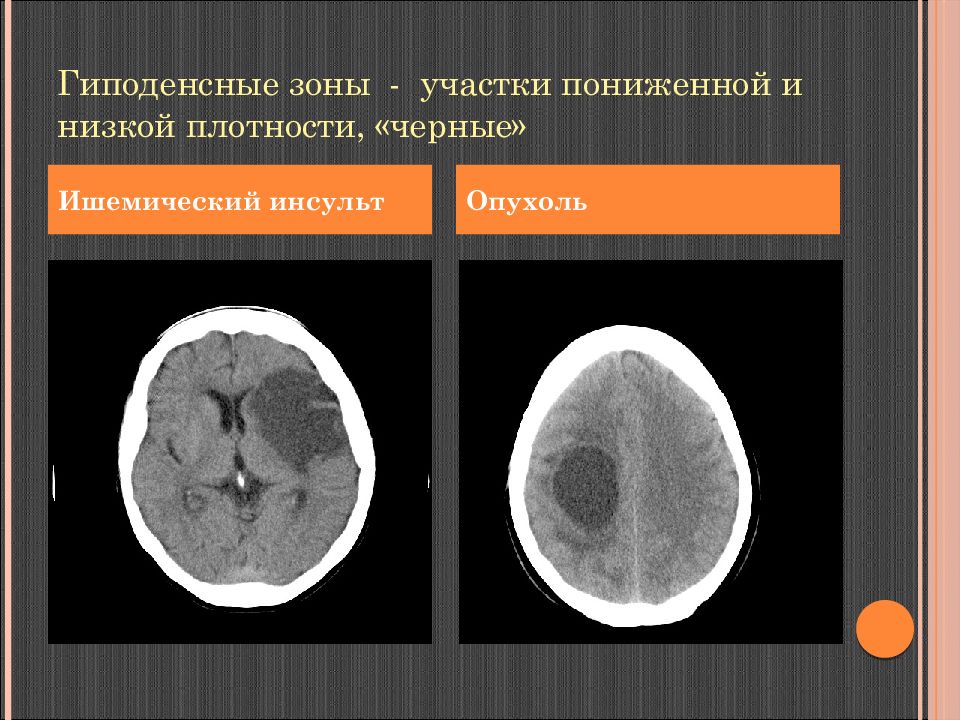
Слайд 45: Гиподенсные зоны - участки пониженной и низкой плотности, «черные»
Ишемический инсульт Опухоль
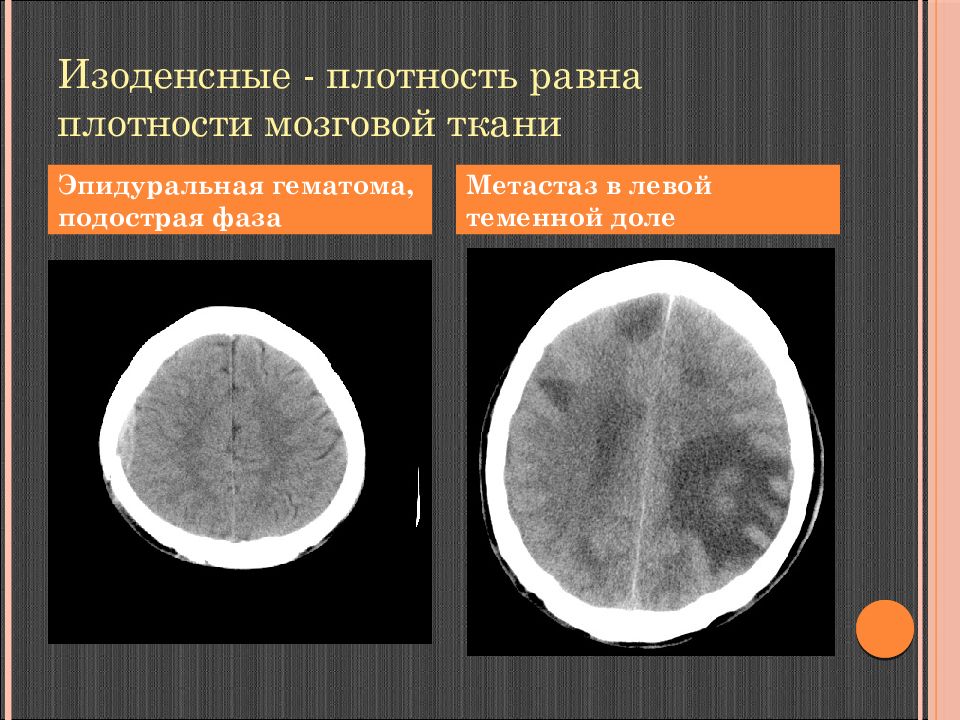
Слайд 46: Изоденсные - плотность равна плотности мозговой ткани
Эпидуральная гематома, подострая фаза Метастаз в левой теменной доле
Слайд 47: Признаки патологических изменений структур головного мозга
Непрямые (косвенные): Дислокация срединных структур: прозрачная перегородка полость III желудочка шишковидная железа Деформация мозговых структур и ликворной системы Изменение величины желудочков и борозд полушарий, субарахноидальных пространств
Слайд 49: Тактика неотложного лучевого исследования
КТ по неотложным показаниям: тяжелая степень ЧМТ неясная клиническая картина КТ в течение 24 часов, в плановом порядке: при легкой степени ЧМТ КТ с в/венным контрастированием: дифференциальная диагностика ЧМТ и объемных образований, дифференциальная диагностика ЧМТ и ОНМК диагностика хронических стадий ЧМТ КТАГ: подозрение на разрыв артериальной аневризмы
Слайд 50: Тактика неотложного лучевого исследования
Традиционная краниография: Не является основным методом обследования, после проведения КТ может не выполняться. Имеет преимущества перед КТ в выявлении линейных переломов костей свода черепа, которые не получают отображения при параллельном ходе перелома и плоскости сканирования.
Слайд 51: Тактика неотложного лучевого исследования
МРТ В остром периоде диагностические возможности ниже, чем при КТ, т.к. кровоизлияния в острый период изоинтенсивны по отношению к головному мозгу Преимущества – диагностика подострых и хронических повреждений головного мозга
Слайд 52: Виды повреждений черепа и головного мозга
Переломы черепа Травматическое субарахноидальное кровоизлияние Эпидуральные гематомы Субдуральные гематомы Сотрясение Ушибы головного мозга Диффузное аксональное повреждение Вторичная посттравматическая ишемия Посттравматическая гидроцефалия
Слайд 53: Переломы
Свода: Трещины или линейные переломы Травматическое расхождение черепных швов Вдавленные переломы Переломы с образованием дефектов костей (дырчатые) Основания: Передней ЧЯ Средней ЧЯ Задней ЧЯ Свода и основания
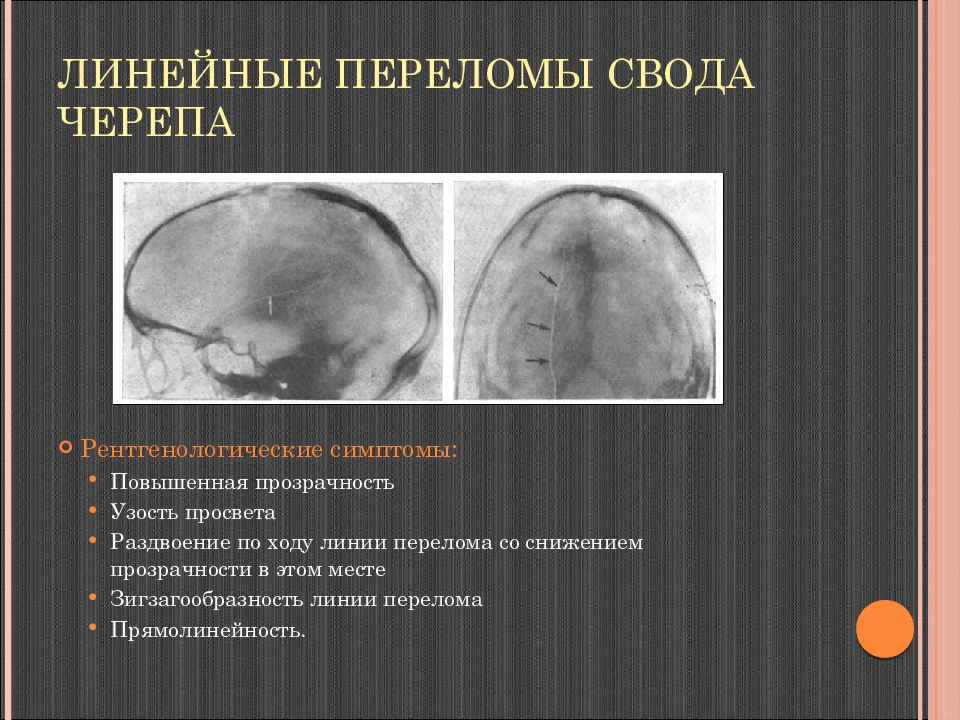
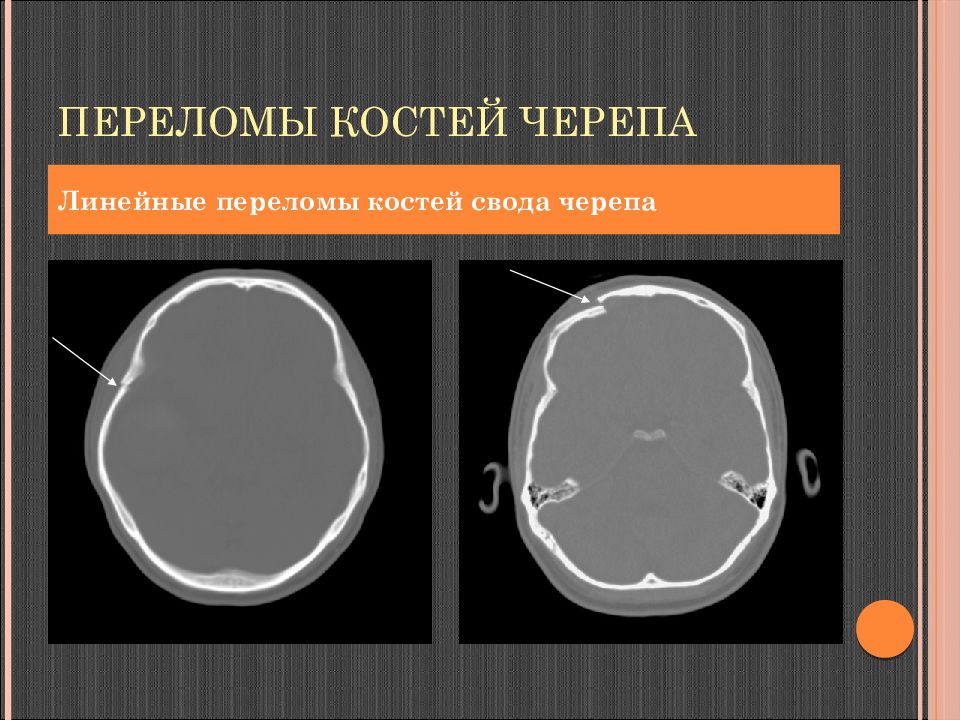
Слайд 54: Линейные переломы свода черепа
Рентгенологические симптомы: Повышенная прозрачность Узость просвета Раздвоение по ходу линии перелома со снижением прозрачности в этом месте Зигзагообразность линии перелома Прямолинейность.
Слайд 55: Линейные переломы свода черепа
Рентгенологические симптомы: Повышенная прозрачность Узость просвета Раздвоение по ходу линии перелома со снижением прозрачности в этом месте Зигзагообразность линии перелома Прямолинейность.
Слайд 56: Линейные переломы свода черепа
повышенная прозрачность узость просвета прямолинейность.
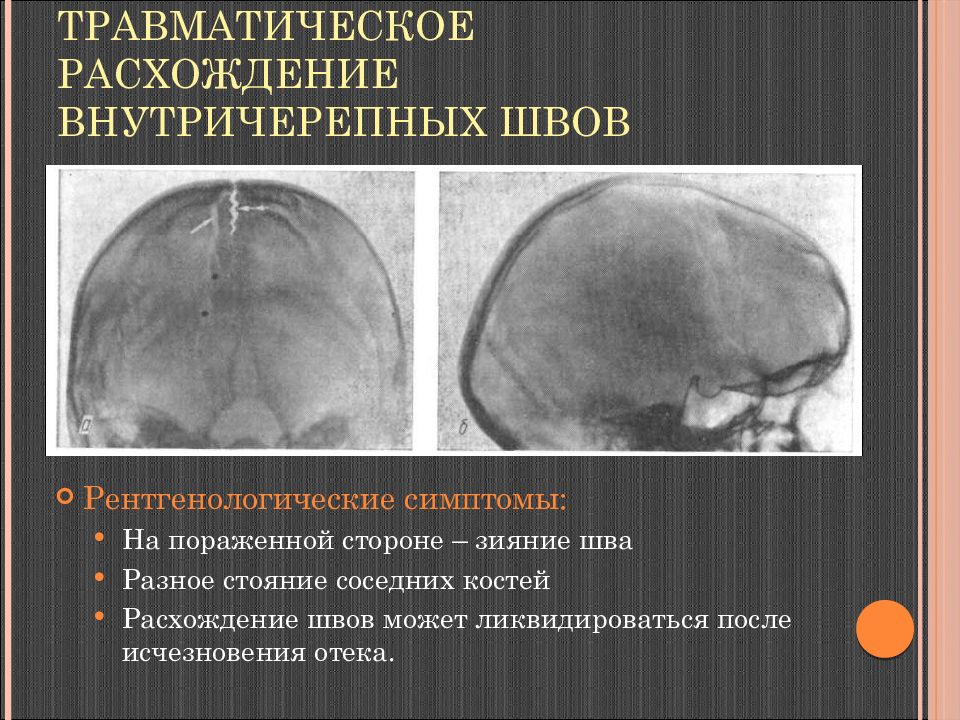
Слайд 57: Травматическое расхождение внутричерепных швов
Если шов синостозирован, линия перелома, проходя через него не меняет своего направления. Если сила удара меньше сопротивления кости, то линия перелома доходит до шва и дальше через шов не идет (травматического расхождения шва не бывает). Если сила удара соответствует сопротивлению кости, то происходит травматическое расхождение швов. Если сила удара больше сопротивления кости, и линия перелома доходит до шва, возникает травматическое расхождение кости, и линия переходит через шов, сохраняя то же направление, но при этом смещаясь по длиннику.
Слайд 58: Травматическое расхождение внутричерепных швов
Рентгенологические симптомы: На пораженной стороне – зияние шва Разное стояние соседних костей Расхождение швов может ликвидироваться после исчезновения отека.
Слайд 59: Вдавленные переломы
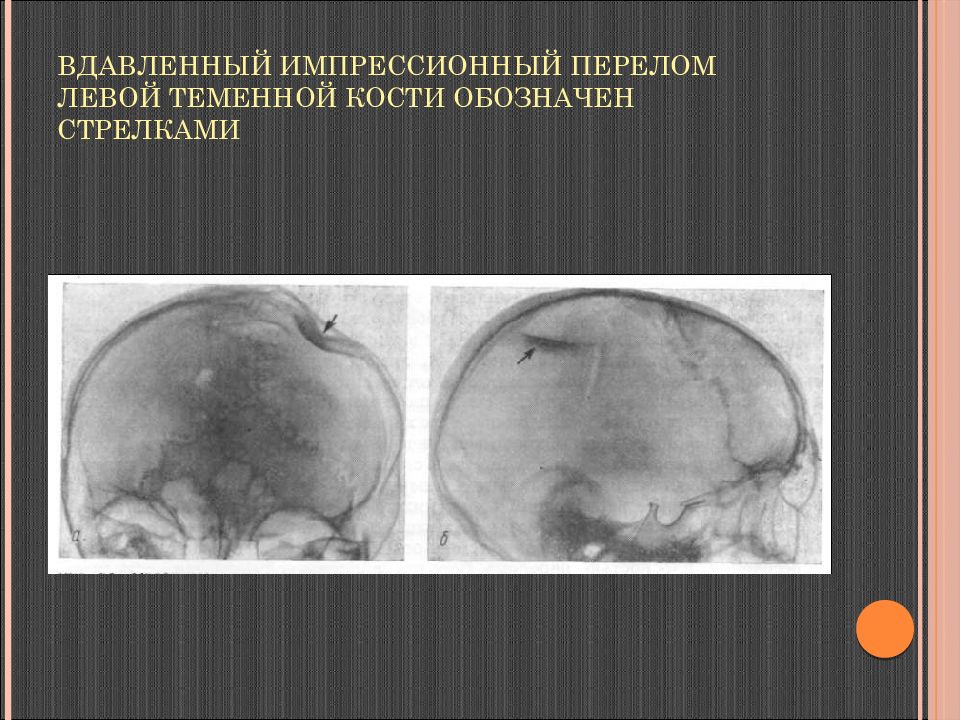
Импрессионный перелом возникает при ударе острым предметом (при небольшой поверхности соприкосновения черепа с ранящим предметом). Поврежденный участок кости вдавливается конусообразно с внедрением костных отломков в полость черепа в месте удара. При этом фрагменты кости могут быть частично связаны с костями свода или же полностью отделиться от них.
Слайд 60: Вдавленный импрессионный перелом левой теменной кости обозначен стрелками
Слайд 61: ВДАВЛЕННЫЕ ПЕРЕЛОМЫ
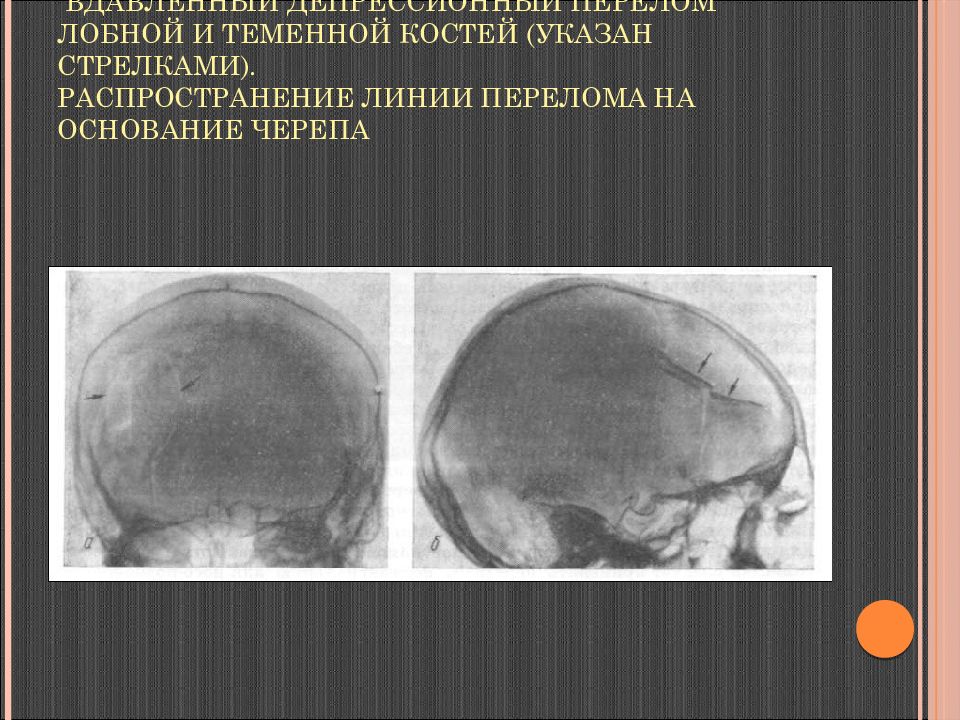
Депрессионный перелом возникает при значительной площади соприкосновения поверхности головы с тупым ранящим предметом. Отломки кости полностью отделяются от черепа и вдавливаются в его полость. При небольших размерах вдавленного перелома и смещении отломков в полость черепа образуется костный дефект – дырчатый перелом.
Слайд 62: Вдавленный депрессионный перелом лобной и теменной костей (указан стрелками). Распространение линии перелома на основание черепа
Слайд 63: Переломы
Частота: 3% пациентов с ЧМТ У 90% пациентов с переломом – внутричерепное повреждение Клиника: ретроградная амнезия головная боль тошнота, рвота бессознательное состояние пациента с множественными травмами – абсолютное показание для КТ ГМ
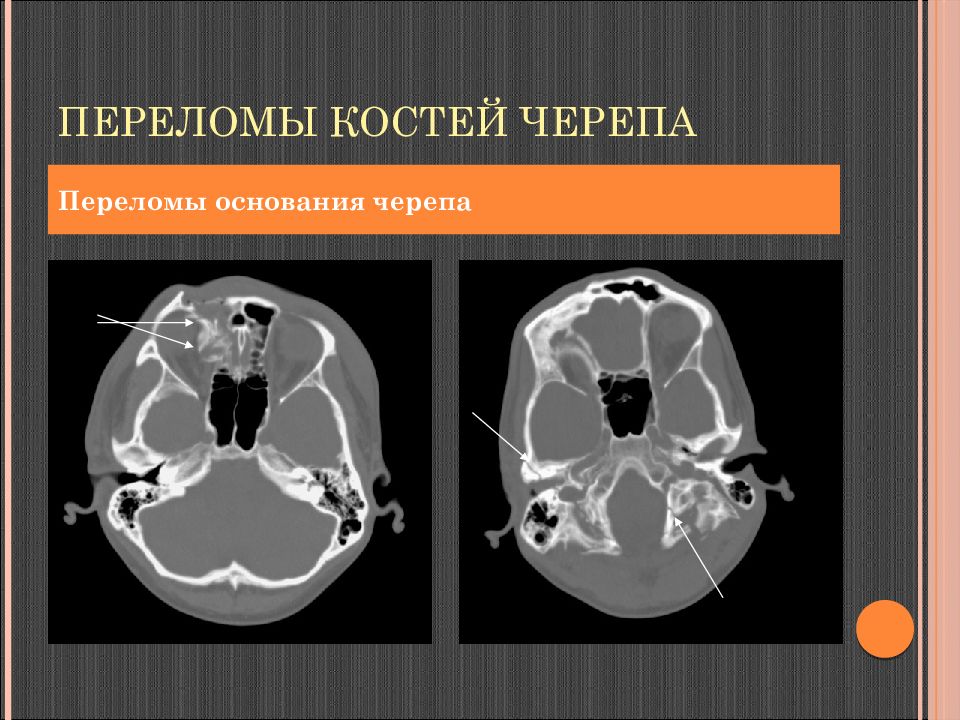
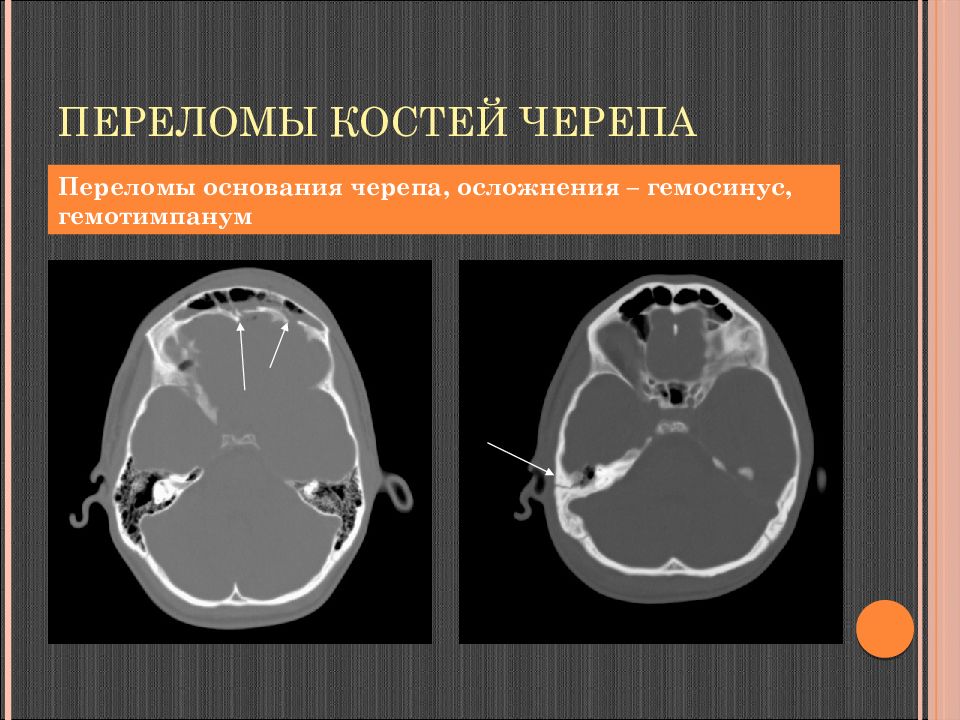
Слайд 66: Переломы костей черепа
Переломы основания черепа, осложнения – гемосинус, гемотимпанум
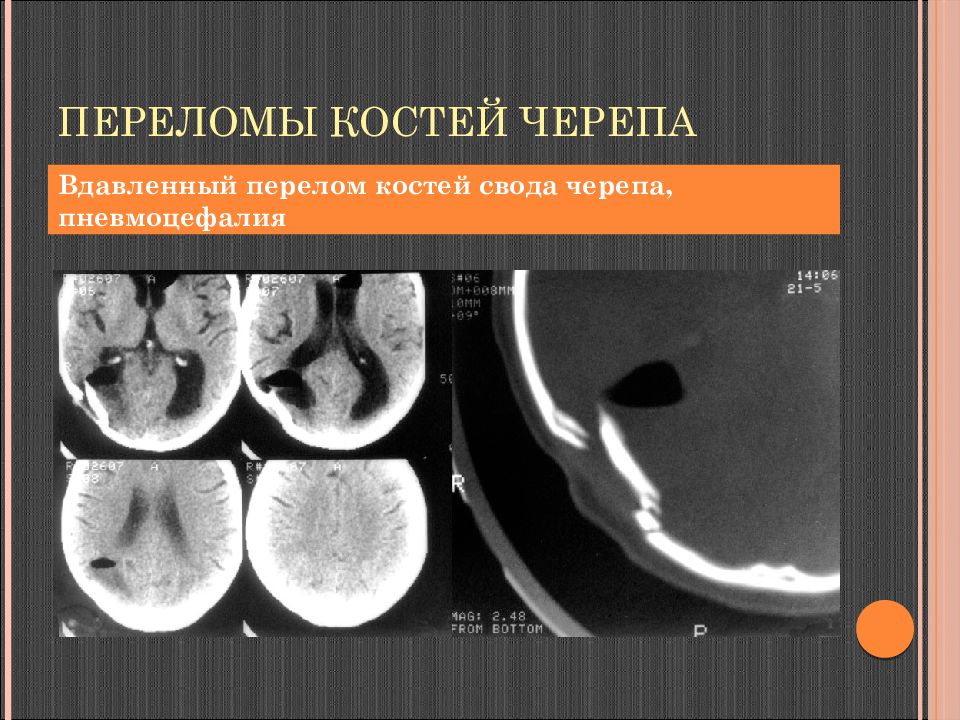
Слайд 67: Переломы костей черепа
Вдавленный перелом костей свода черепа, пневмоцефалия
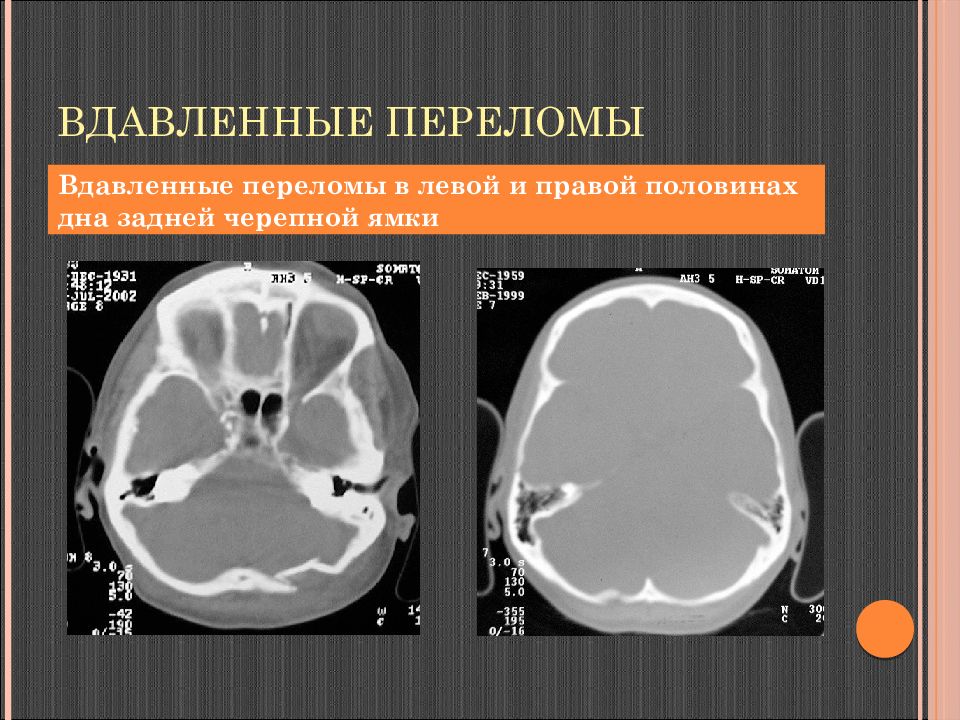
Слайд 68: Вдавленные переломы
Вдавленные переломы в левой и правой половинах дна задней черепной ямки
Слайд 69: Сотрясение
изменений плотности мозговой ткани не выявляется размеры желудочковой системы и цистерн основания мозга не изменены м.б. локальное расширение базальных или конвекситальных борозд вследствие острого нарушения ликвородинамики редко – расширение желудочковой системы, субарахноидальных пространств
Слайд 70: Ушиб (контузия)
Самый частый вид кровоизлияния при ЧМТ В 20% случаев сочетается с другими видами гематом (субдуральной, субарахноидальной, внутримозговой) Локализация: базальные отделы лобной доли затылочная доля теменная доля
Слайд 71: Ушиб
Клиника: неспецифична, зависит от объема кровоизлияния головная боль тошнота, рвота м.б. потеря сознания гемипарез глазодвигательные нарушения
Слайд 72: Ушиб
острейшая стадия – гиподенсный участок позднее – гиперденсный очаг с гиподенсным ободком ( перифокальный отек) Размер: несколько мм – несколько см М.б. масс-эффект : Отек головного мозга Смещение срединных структур Сдавление желудочков с нарушением ликвороциркуляции Сдавление охватывающей цистерны
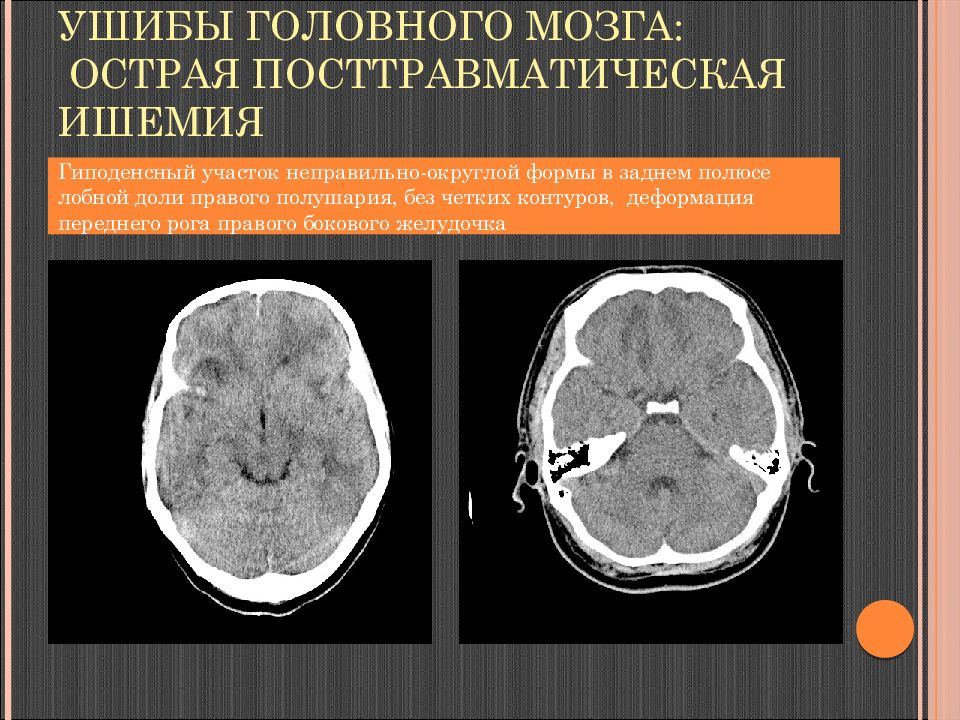
Слайд 73: Ушибы головного мозга: острая посттравматическая ишемия
Гиподенсный участок неправильно-округлой формы в заднем полюсе лобной доли правого полушария, без четких контуров, деформация переднего рога правого бокового желудочка
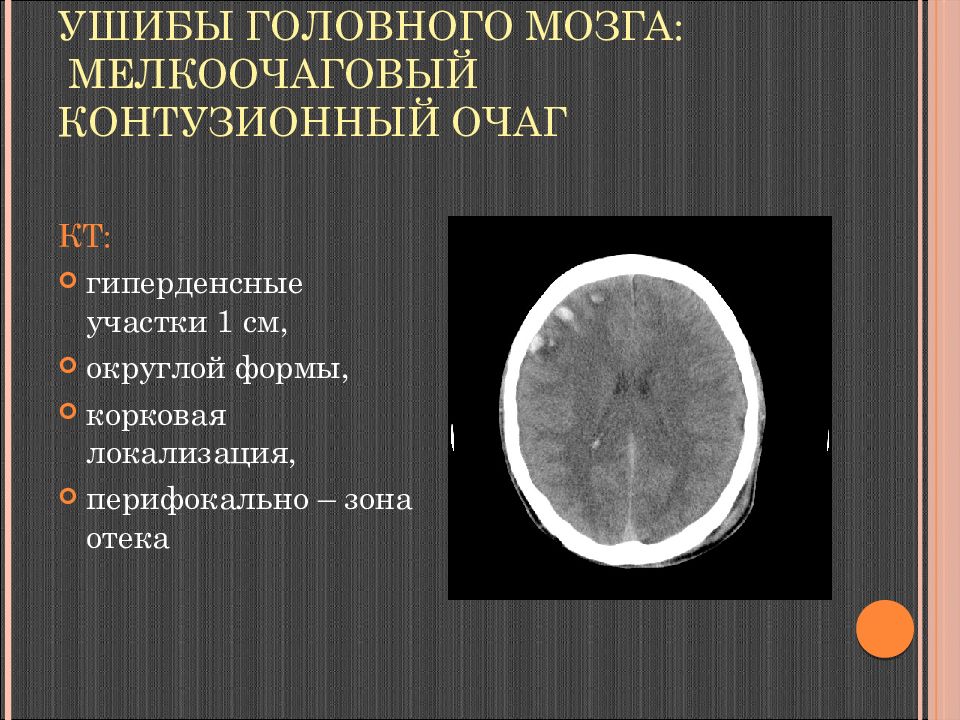
Слайд 74: Ушибы головного мозга: мелкоочаговый контузионный очаг
КТ: гиперденсные участки 1 см, округлой формы, корковая локализация, перифокально – зона отека
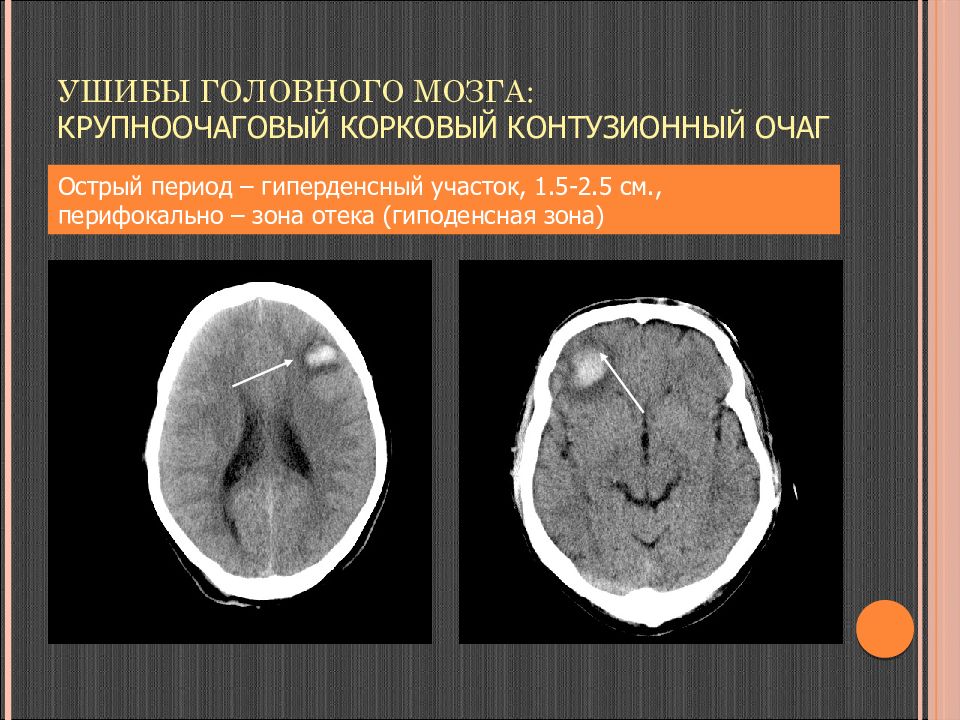
Слайд 75: Ушибы головного мозга: крупноочаговый корковый контузионный очаг
Острый период – гиперденсный участок, 1.5-2.5 см., перифокально – зона отека ( гиподенсная зона)
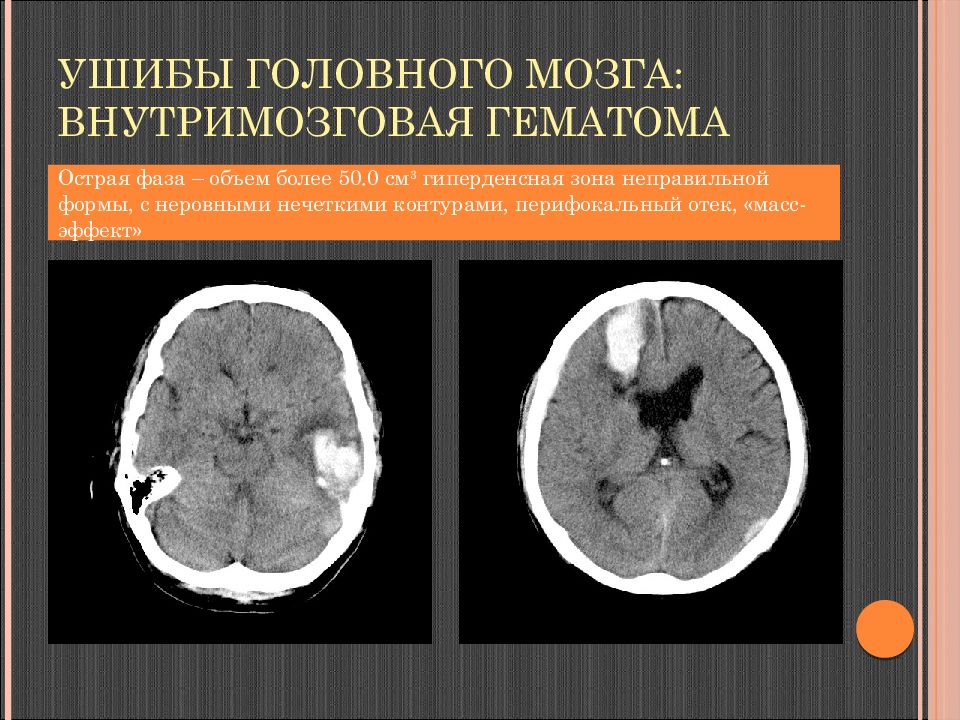
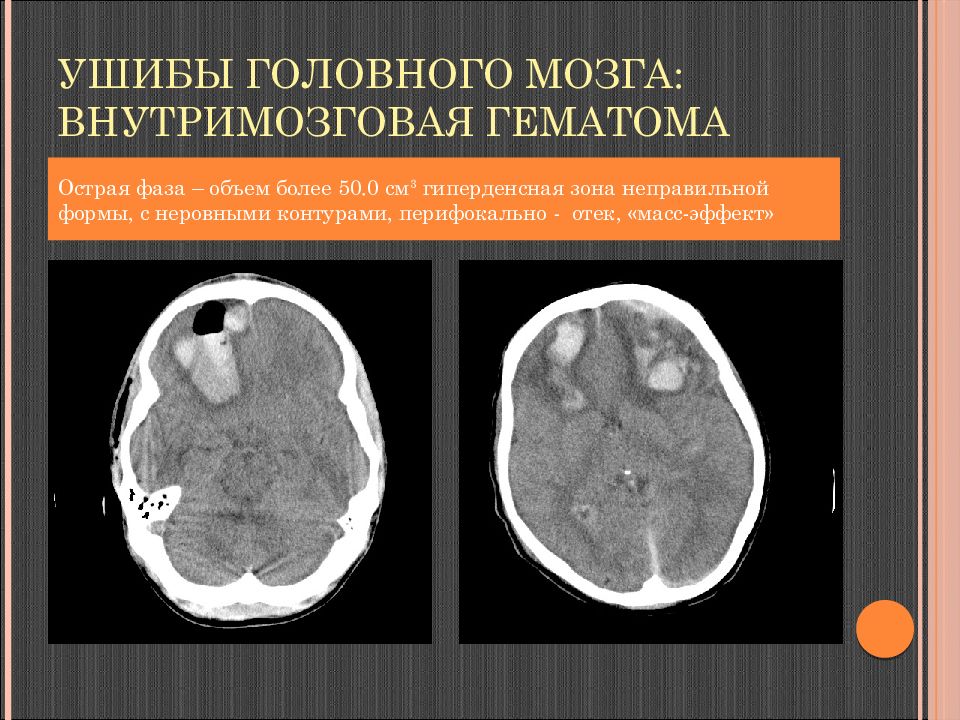
Слайд 76: Ушибы головного мозга: внутримозговая гематома
Острая фаза – объем более 50.0 см 3 гиперденсная зона неправильной формы, с неровными нечеткими контурами, перифокальный отек, «масс-эффект»
Слайд 77: Ушибы головного мозга: внутримозговая гематома
Острая фаза – объем более 50.0 см 3 гиперденсная зона неправильной формы, с неровными контурами, перифокально - отек, «масс-эффект»
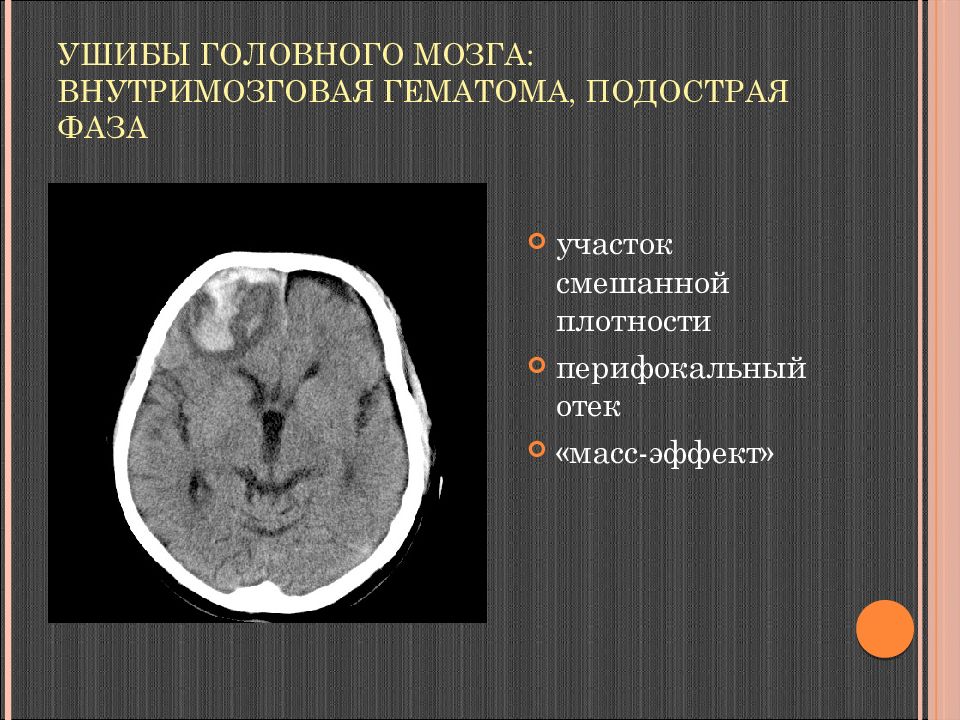
Слайд 78: Ушибы головного мозга: внутримозговая гематома, подострая фаза
участок смешанной плотности перифокальный отек «масс-эффект»
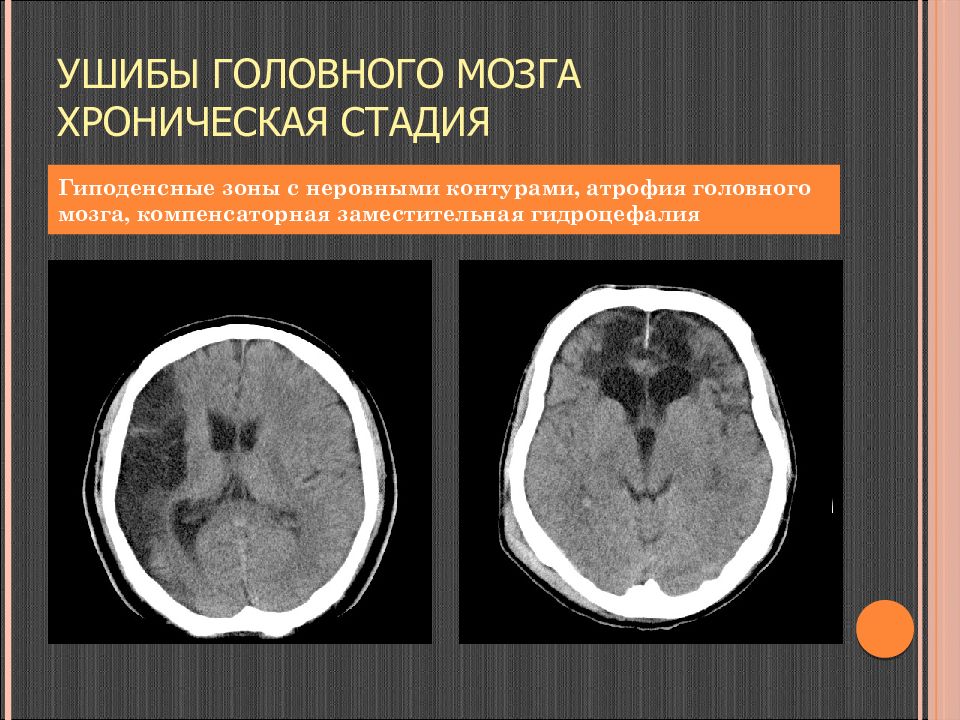
Слайд 79: Ушибы головного мозга хроническая стадия
Гиподенсные зоны с неровными контурами, атрофия головного мозга, компенсаторная заместительная гидроцефалия
Слайд 80: Диффузное аксональное повреждение
Повреждение головного мозга с частичным или полным разрывом аксонов и наличием множественных мелкоточечных кровоизлияний Клиника: длительное коматозное состояние ( > 6 часов) с момента травмы судороги показана ИВЛ критическое состояние пациента противоречит практически неизмененной КТ-картине КТ: отек головного мозга единичные мелкие (до нескольких мм) гиперденсные очажки кровоизлияний на границе серого и белого вещества поздний симптом – атрофия ГМ
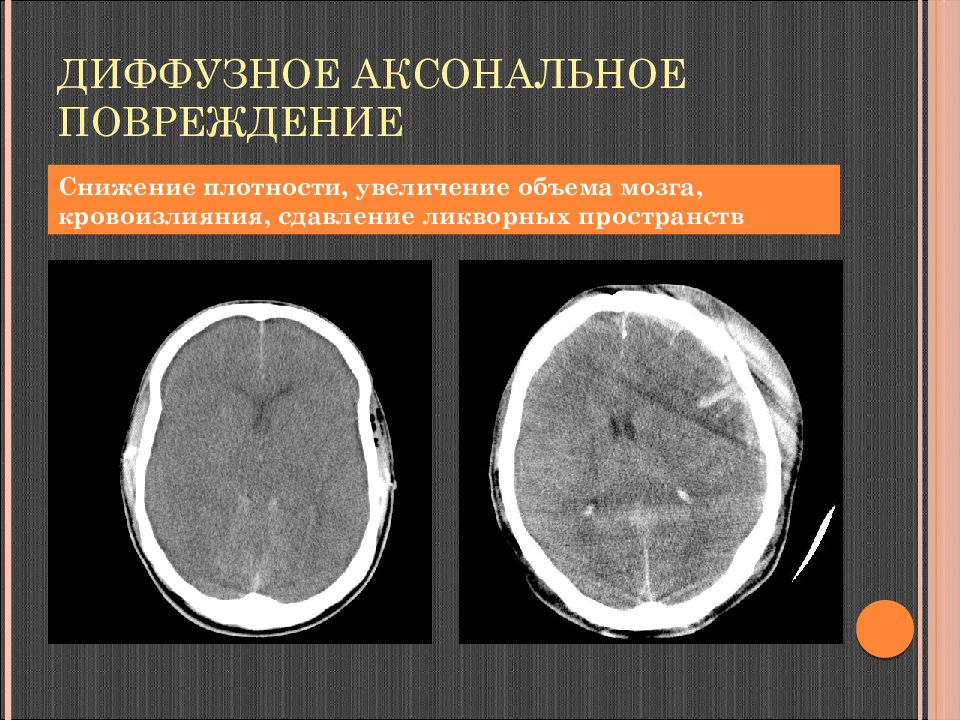
Слайд 81: Диффузное аксональное повреждение
Снижение плотности, увеличение объема мозга, кровоизлияния, сдавление ликворных пространств
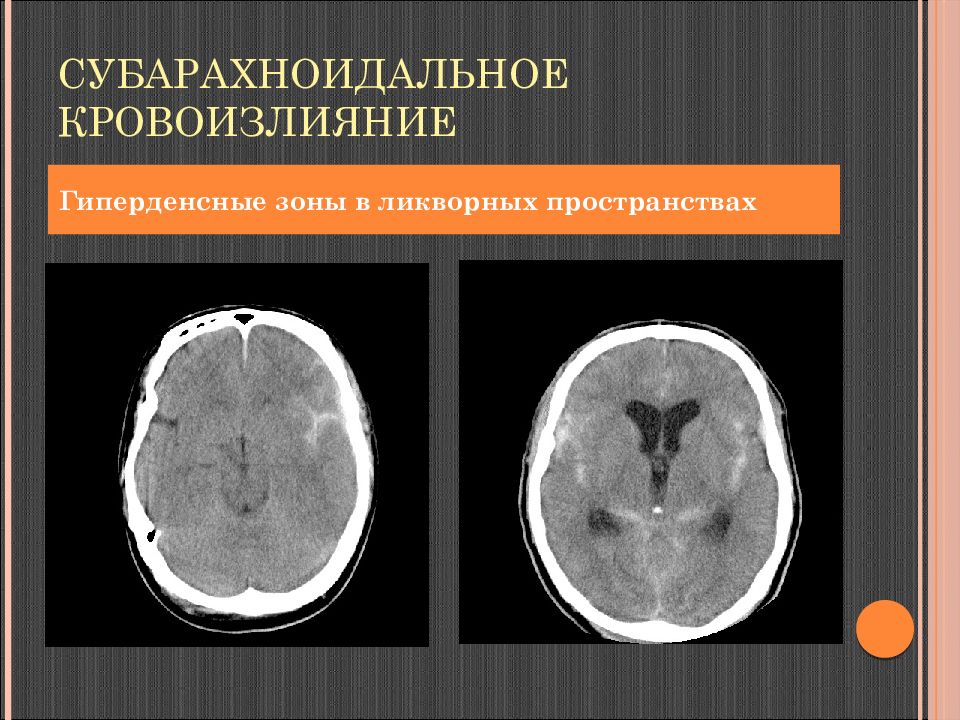
Слайд 82: Субарахноидальное кровоизлияние
Скопление крови между мягкой и паутинной оболочками. КТ: сгустки крови (гиперденсные полоски) в бороздах и субарахноидальном пространстве повышенная плотность цистерн мозга типичная локализация – теменная доля отсутствие смещения срединных структур
Слайд 83: Субарахноидальное кровоизлияние
Гиперденсные зоны в ликворных пространствах
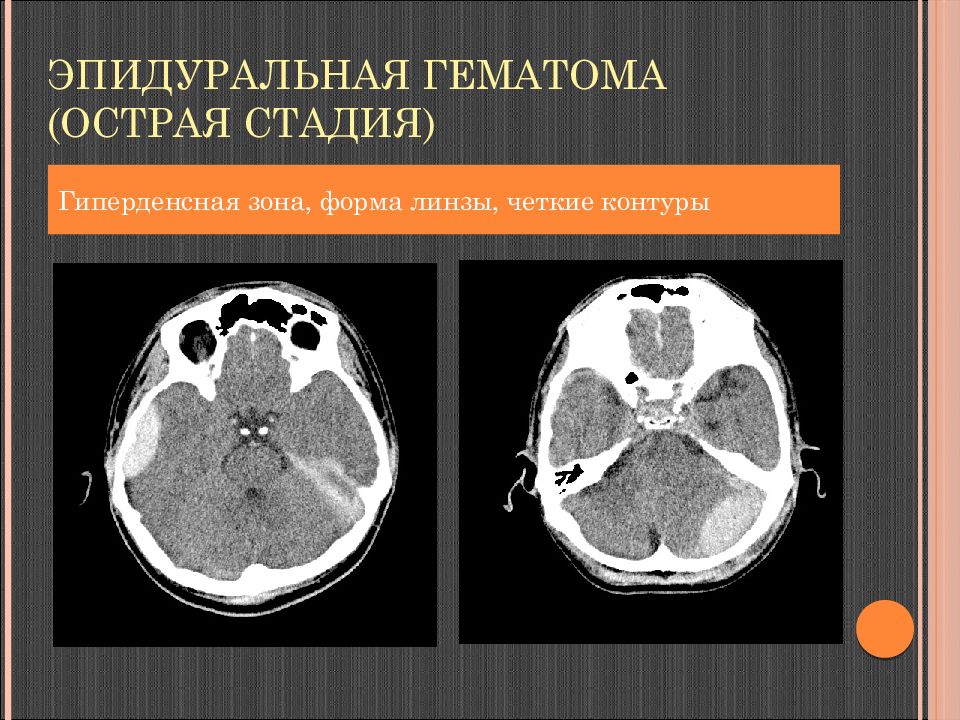
Слайд 84: Эпидуральная гематома
Скопление крови между твердой мозговой оболочкой и костью Этиология: повреждение ветвей оболочечных артерий (85% - средней оболочечной артерии) повреждение диплоических вен повреждение венозных синусов локализация – височно-теменная область Клиника: неотложное состояние, которое может быстро привести к летальному исходу тошнота, рвота, головная боль, потеря сознания м.б. стремительное ухудшение состояния пациенты часто на ИВЛ
Слайд 85: Эпидуральная гематома
КТ: гиперденсная зона по контуру кости (+70…+80 HU ) форма двояковыпуклой линзы прилежит к кости внутренний контур четкий, ровный не пересекает линии швов «масс-эффект» - смещение срединных структур меньше толщины гематомы структура зависит от давности возникновения длина : ширина = 5 : 1 м.б. перелом кости в дне гематомы
Слайд 86: Эпидуральная гематома (острая стадия)
Гиперденсная зона, форма линзы, четкие контуры
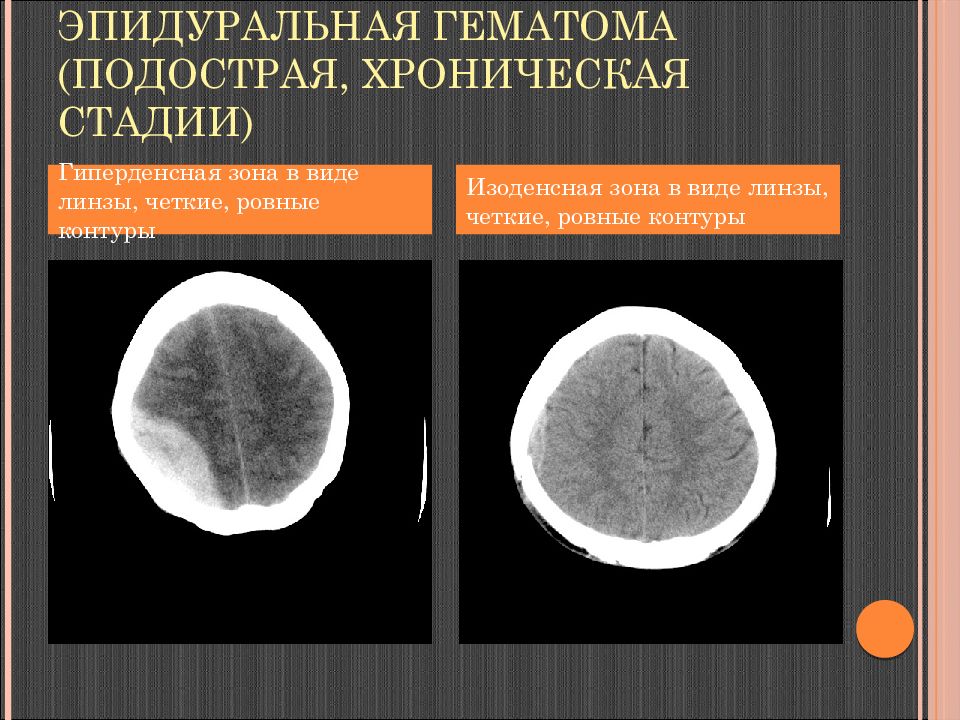
Слайд 87: Эпидуральная гематома ( подострая, хроническая стадии)
Гиперденсная зона в виде линзы, четкие, ровные контуры Изоденсная зона в виде линзы, четкие, ровные контуры
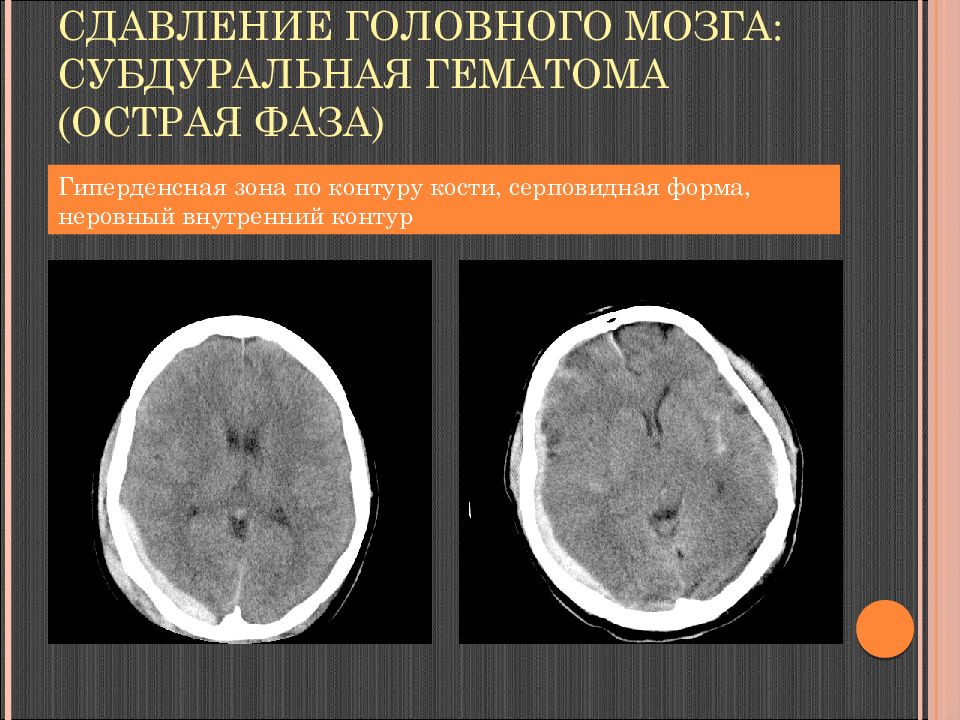
Слайд 88: Субдуральная гематома
Скопление крови между твердой мозговой и паутинной оболочками. Этиология: Повреждение переходных вен, впадающих в синусы Повреждение корковых ветвей артерий Клиника: тошнота, рвота, головная боль нарушение сознания м.б. стремительное ухудшение состояния анизокория или внезапная утрата реакции зрачков пациент на ИВЛ
Слайд 89: Субдуральная гематома
КТ (острая): гиперденсная зона по контуру кости, м.б. затек на намет мозжечка, серповидный отросток серповидная форма четкий наружный, неровный внутренний контуры острые края пересекает линии швов «масс-эффект» - смещение срединных структур больше толщины гематомы структура и плотность зависят от давности длина : ширина = 10 : 1
Слайд 90: Субдуральная гематома
Острая: форма серпа гиперденсная неровный внутренний контур Подострая : утрачивает форму серпа становится изоденсной приобретает капсулу нарастает « масс-эффект » Хроническая: от 1 до 4 нед.: двояковыпуклая гиподенсная или изоденсная капсула « масс-эффект »
Слайд 91: Сдавление головного мозга: субдуральная гематома (острая фаза)
Гиперденсная зона по контуру кости, серповидная форма, неровный внутренний контур
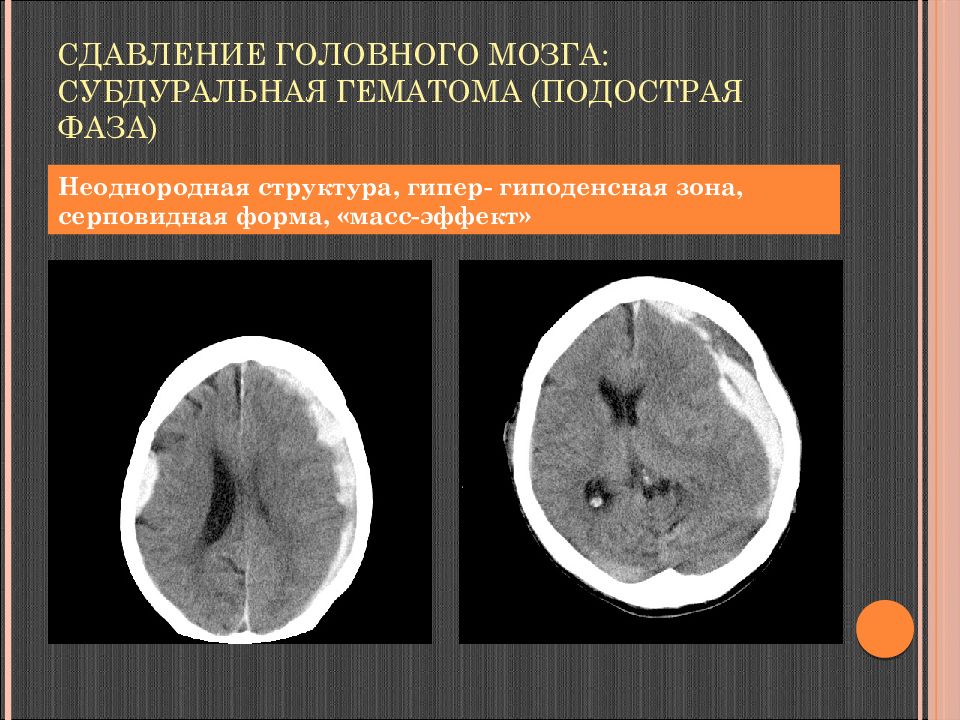
Слайд 92: Сдавление головного мозга: субдуральная гематома ( подострая фаза)
Неоднородная структура, гипер - гиподенсная зона, серповидная форма, « масс-эффект »
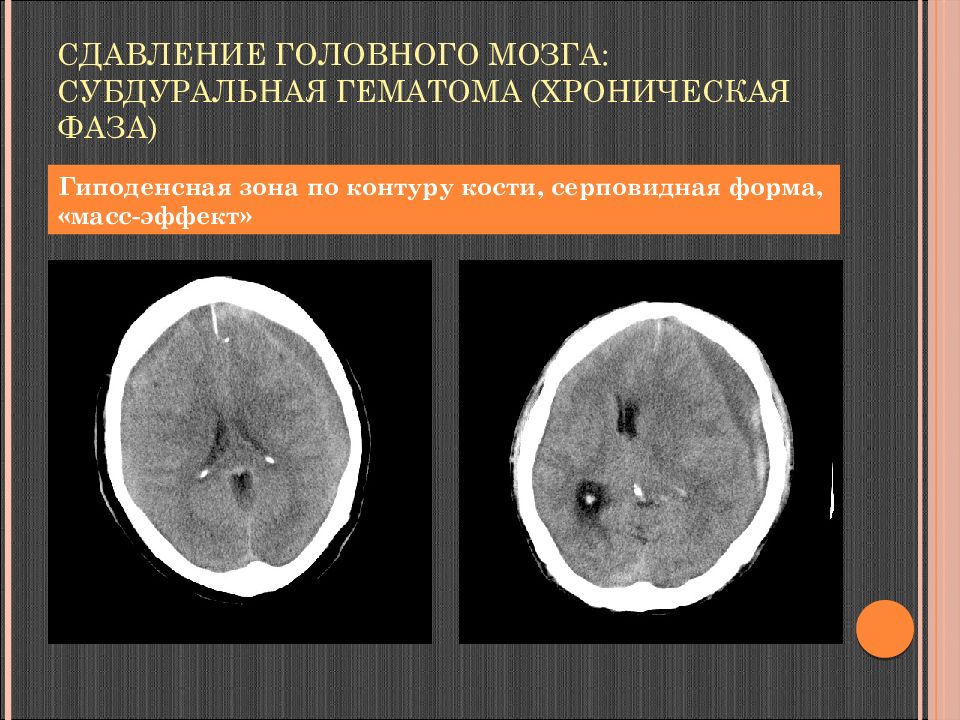
Слайд 93: Сдавление головного мозга: субдуральная гематома (хроническая фаза)
Гиподенсная зона по контуру кости, серповидная форма, « масс-эффект »
Слайд 95: Сосудистые заболевания головного мозга ( Шмидт Е.В., 1985 )
I – Заболевания и патологические состояния, приводящие к нарушениям кровообращения в головном мозге ( атеросклероз, ГБ и т.д.) II – Нарушения мозгового кровообращения А. Начальные проявления недостаточности мозгового кровообращения Б. Преходящие нарушения мозгового кровообращения В. Инсульт - субарахноидальное нетравматическое кровоизлияние - геморрагический инсульт - ишемический инсульт Г. Прогрессирующие нарушения мозгового кровообращения - дисциркуляторная энцефалопатия 1. атеросклеротическая 2. гипертоническая 3. венозные и др. неуточненные
Слайд 96: Инсульт
Определение ВОЗ – быстро развивающееся фокальное или глобальное нарушение функции мозга, длящееся более 24 часов или приводящее к смерти, при исключении другого генеза заболевания Ишемический – 80 % 1. Переднециркуляторные, супратенториальные (каротидный бассейн) 2. Заднециркуляторные, субтенториальные ( вертебробазиллярный бассейн)
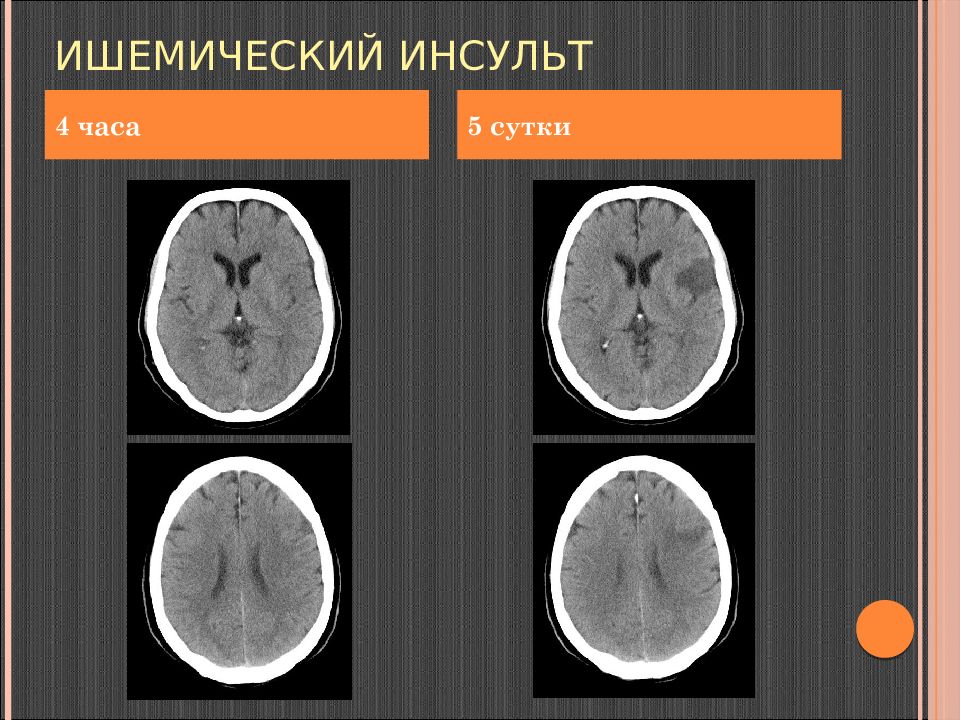
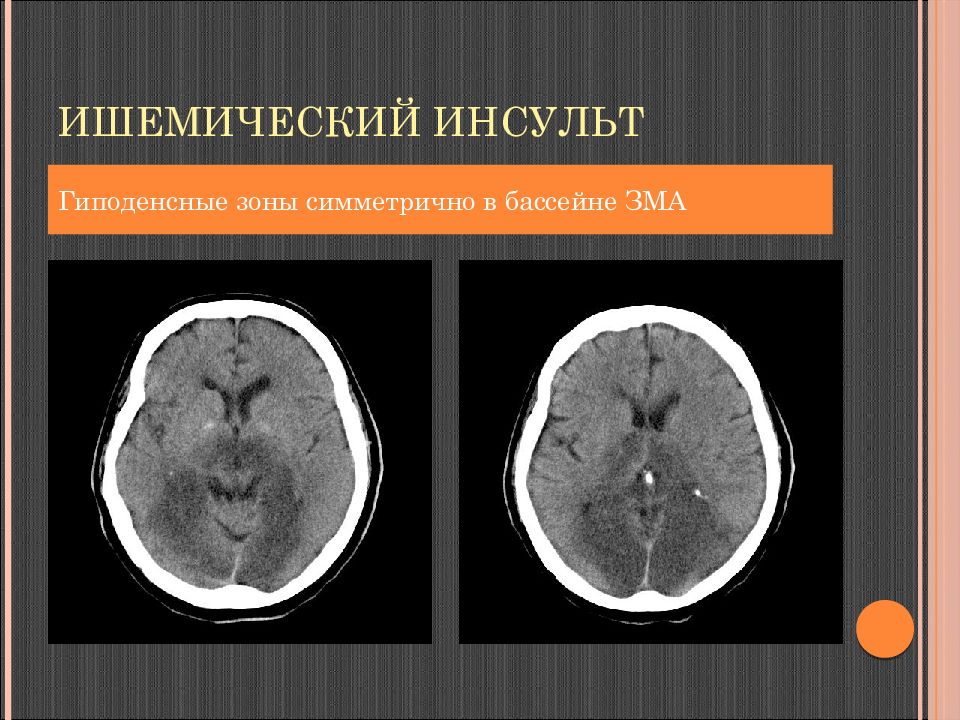
Слайд 97: Ишемический инсульт
Стадии: Острейшая: до 6 часов Острая: от 6 часов до 3 суток Подострая: от 3 до 10-14 суток Хроническая: после 14 дня
Слайд 98: Ишемический инсульт острейшая и острая фаза – до 12 часов
(фокальный цитотоксический отек мозга) КТ-симптомы: В первые часы у 50% - нормальная КТ-картина Симптом повышения плотности артерии (чаще средне-мозговой ) вследствие тромбоза – 25% Размытость границ лентикулярного ядра Утрата дифференцировки белого и серого вещества Сглаженность корковых извилин Отсутствие субарахноидальных щелей в зоне поражения
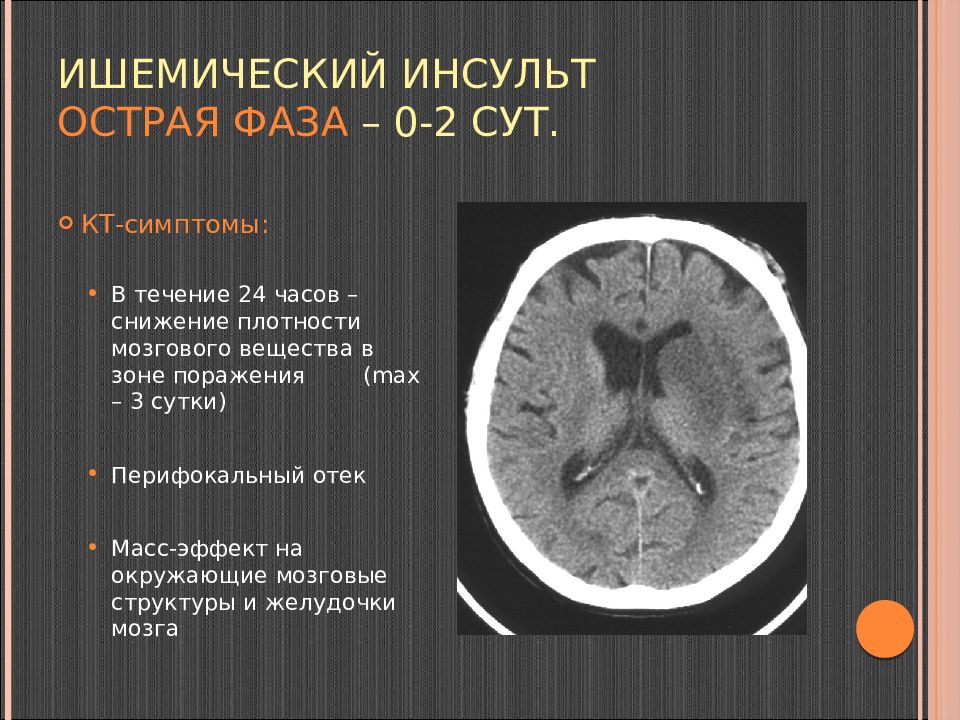
Слайд 100: Ишемический инсульт острая фаза – 0-2 сут
КТ-симптомы: В течение 24 часов – снижение плотности мозгового вещества в зоне поражения ( max – 3 сутки) Перифокальный отек Масс-эффект на окружающие мозговые структуры и желудочки мозга
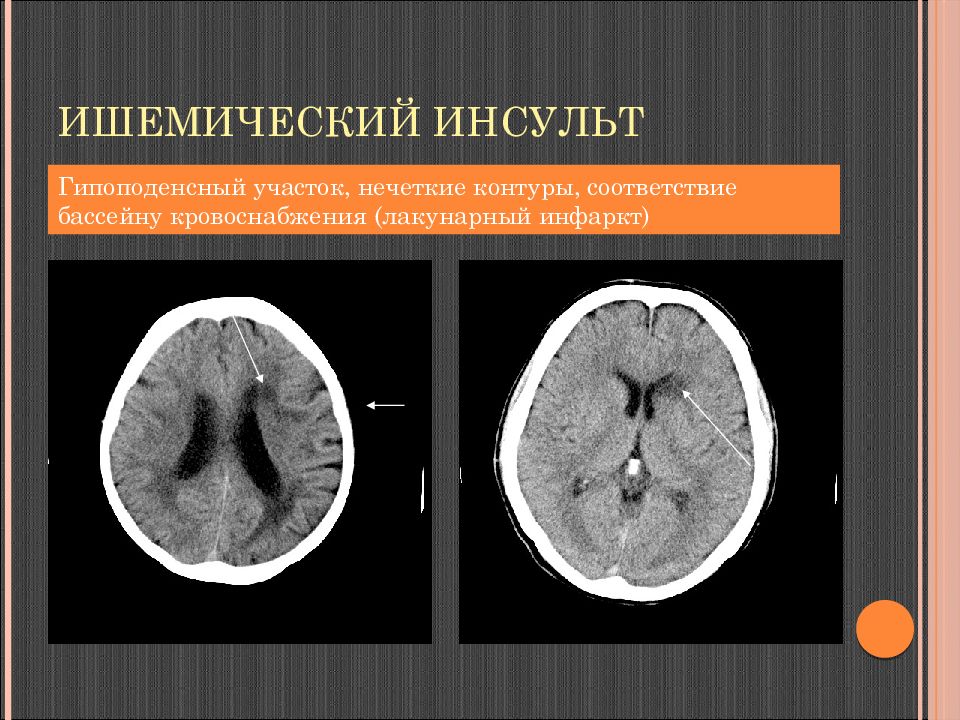
Слайд 101: Ишемический инсульт
Гипоподенсный участок, нечеткие контуры, соответствие бассейну кровоснабжения (лакунарный инфаркт)
Слайд 103
3-8 сутки (нарастает цитотоксический и вазогенный отек, распад зоны некроза). ГИПОДЕНСНАЯ зона, распространяющаяся на белое и серое вещество в типичном артериальном бассейне; нарастает «масс-эффект». в первые 4-6 суток - признаки геморрагического пропитывания – участки повышения плотности в подкорковых узлах и по ходу извилин – 15-20% Ишемический инсульт Подострая фаза
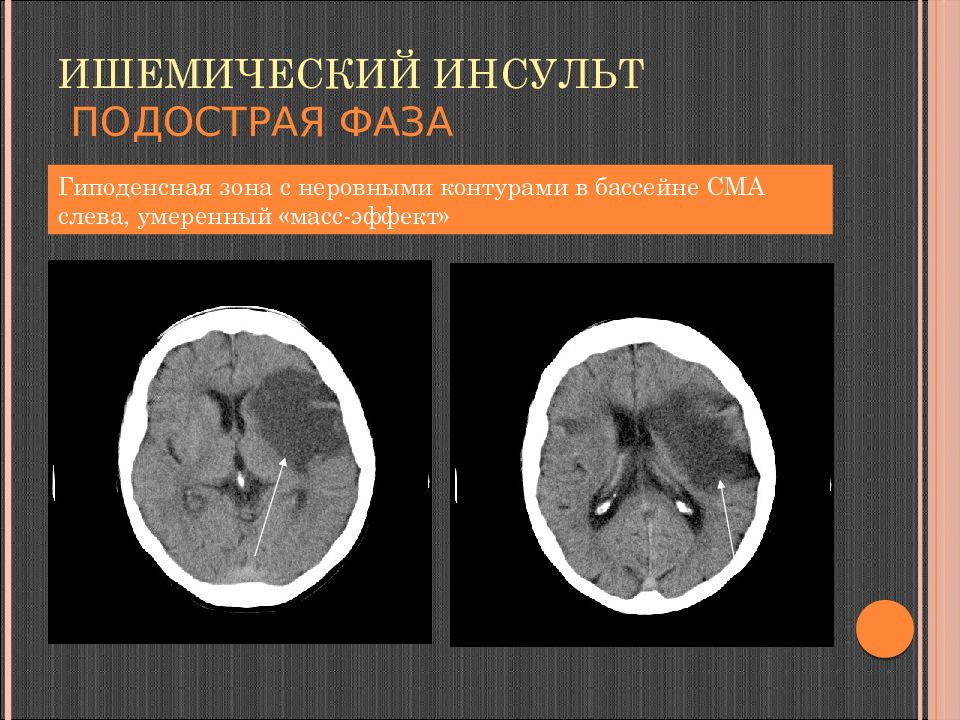
Слайд 104: Ишемический инсульт подострая фаза
Гиподенсная зона с неровными контурами в бассейне СМА слева, умеренный « масс-эффект »
Слайд 105: Ишемический инсульт Подострая фаза
9-14 сутки (организация инфаркта: резорбция и репарация в зоне некроза мозговой ткани, уменьшение отека) ИЗОДЕНСНЫЙ участок (эффект затуманивания) регресс масс-эффекта
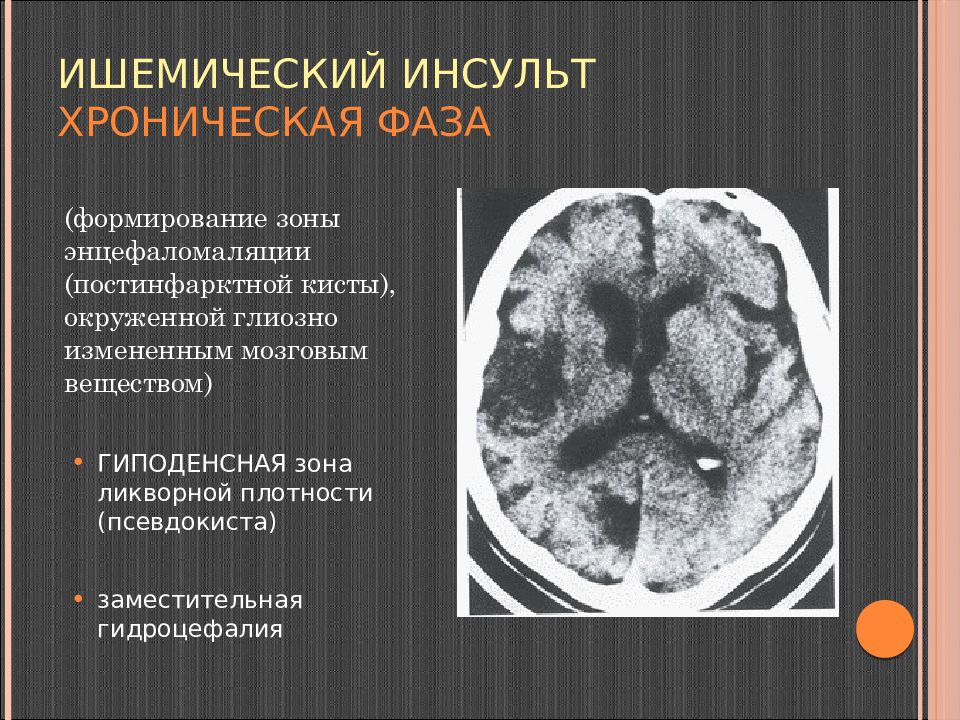
Слайд 106: Ишемический инсульт хроническая фаза
(формирование зоны энцефаломаляции (постинфарктной кисты), окруженной глиозно измененным мозговым веществом) ГИПОДЕНСНАЯ зона ликворной плотности ( псевдокиста ) заместительная гидроцефалия
Слайд 107: Кровоизлияния в головной мозг
Внутримозговые (супратенториальные, полушарные ) 1. Латеральные – кнаружи от внутренней капсулы - поражение базальных ядер - поражение базальных ядер, внутренней капсулы, белого вещества - поражение базальных ядер, массивное поражение белого вещества 2.Лобарные (долевые) 3.Медиальные – кнутри от внутренней капсулы - поражение таламуса - поражение таламуса и внутренней капсулы - поражение таламуса, внутренней капсулы, среднего мозга 4.Смешанные Внутримозговые ( субтенториальные ) 5. Кровоизлияния в мозжечок 6. Стволовые кровоизлияния и в III,IV желудочки Оболочечные кровоизлияния 8.Субарахноидальные 9.Субдуральные 10.Эпидуральные Внутрижелудочковые кровоизлияния
Слайд 108: Геморрагический инсульт
Острая стадия - до 3 суток гиперденсная зона ( 4 0-90 HU ) с нечеткими контурами (свежая кровь - ↑ концентрация белка в молекуле Hb ) перифокально – гиподенсная зона (отек, ишемия) КУ по периферии «–» Подострая стадия - 3-14 дней снижение плотности от периферии к центру изоденсная зона (окисление Hb до мет- Hb ) сохраняется перифокальный отек « масс-эффект » КУ по периферии «+» (формируется капсула – конец 1-й недели) Хроническая стадия - 14 дней – 6 месяцев четко очерченная гиподенсная зона (резорбция жидкости и белка из сгустка крови → дефект мозговой ткани) КУ по периферии «+»
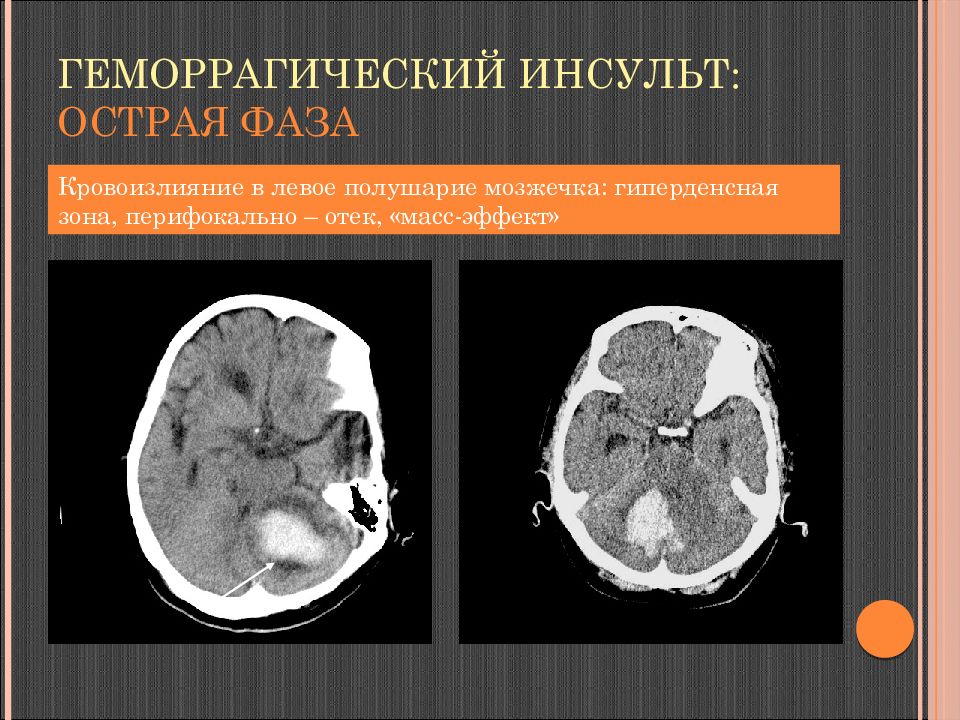
Слайд 109: Геморрагический инсульт: острая фаза
Кровоизлияние в левое полушарие мозжечка: гиперденсная зона, перифокально – отек, « масс-эффект »
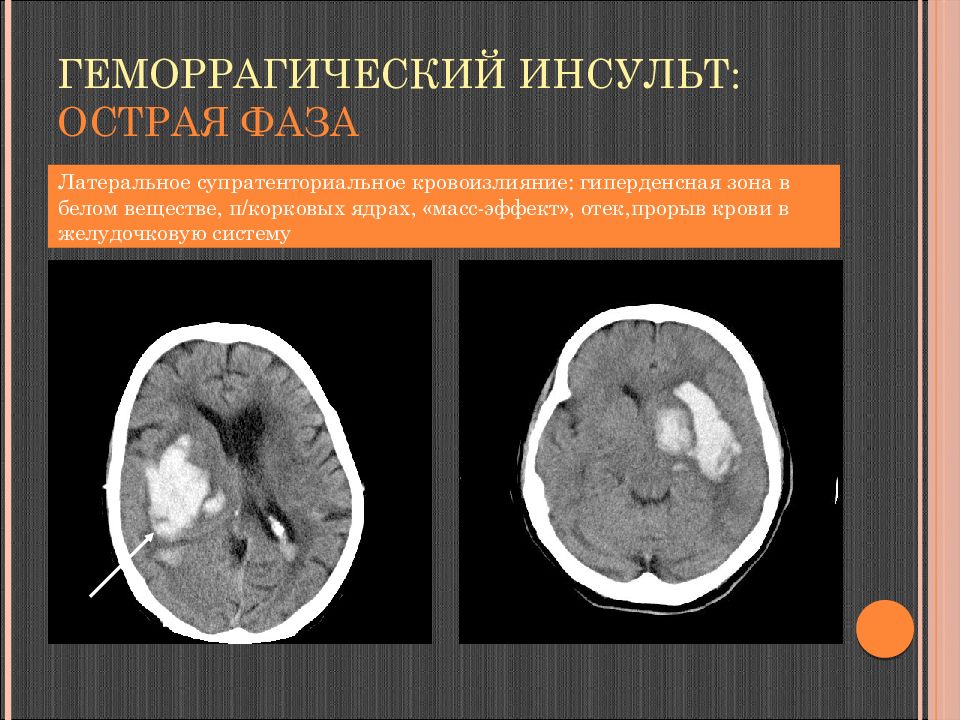
Слайд 110: Геморрагический инсульт: острая фаза
Латеральное супратенториальное кровоизлияние: гиперденсная зона в белом веществе, п / корковых ядрах, «масс-эффект», отек,прорыв крови в желудочковую систему
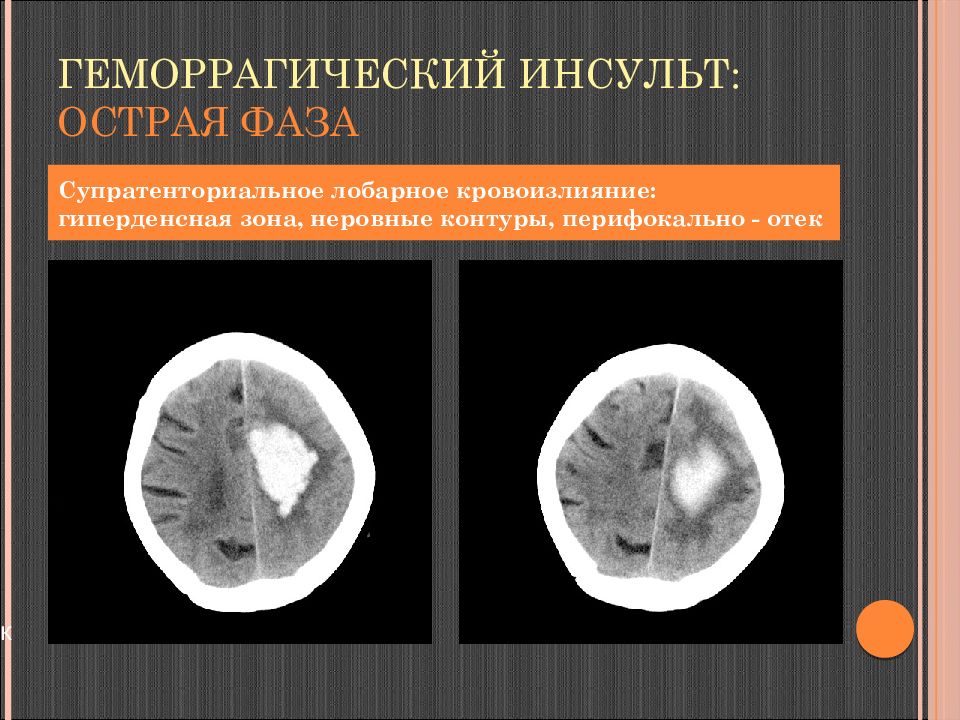
Слайд 111: Геморрагический инсульт: острая фаза
к Геморрагический инсульт: острая фаза Супратенториальное лобарное кровоизлияние: гиперденсная зона, неровные контуры, перифокально - отек
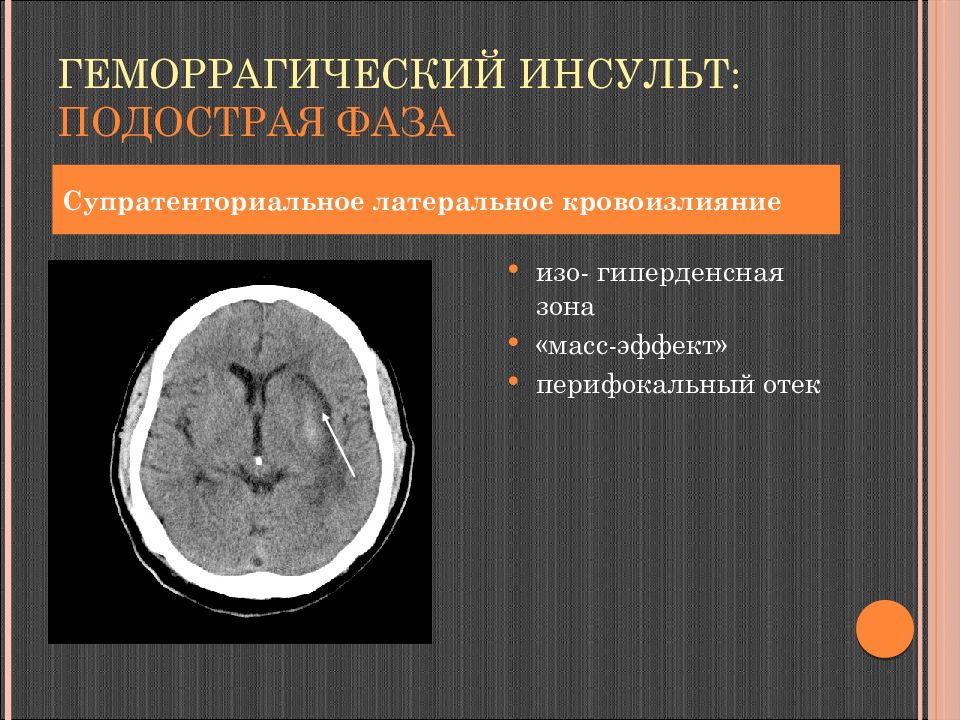
Слайд 112: Геморрагический инсульт: подострая фаза
изо- гиперденсная зона « масс-эффект » перифокальный отек Супратенториальное латеральное кровоизлияние
Слайд 113: Геморрагический инсульт: Хроническая фаза
Разнокалиберные гиподенсные зоны неправильной формы, атрофия головного мозга, компенсаторная гидроцефалия
Слайд 114: геморрагический инсульт
Осложнения: Проявления «масс-эффекта» Прорыв крови в желудочковую систему и субарахноидальные пространства Острая окклюзионная внутренняя гидроцефалия Симптомы вклинения ствола мозга
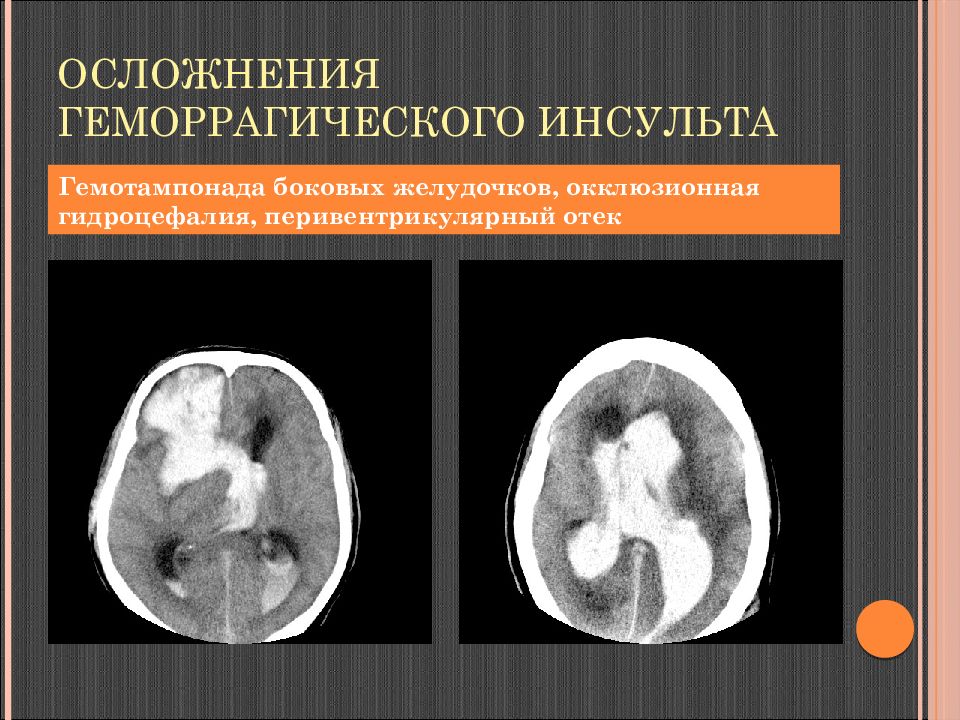
Слайд 115: Осложнения геморрагического инсульта
Гемотампонада боковых желудочков, окклюзионная гидроцефалия, перивентрикулярный отек
Слайд 116: Дифференциальный диагноз
Кровоизлияние в опухоль и mts ГМ: гиперинтенсивный сигнал (деокси- Hb ) > недели более выраженный отек и «масс-эффект» мультифокальность и неправильный контур кровоизлияния локализация увеличение зоны изменения вещества ГМ вокруг гематомы в динамике КУ «+» по периферии гематомы (в опухоли )
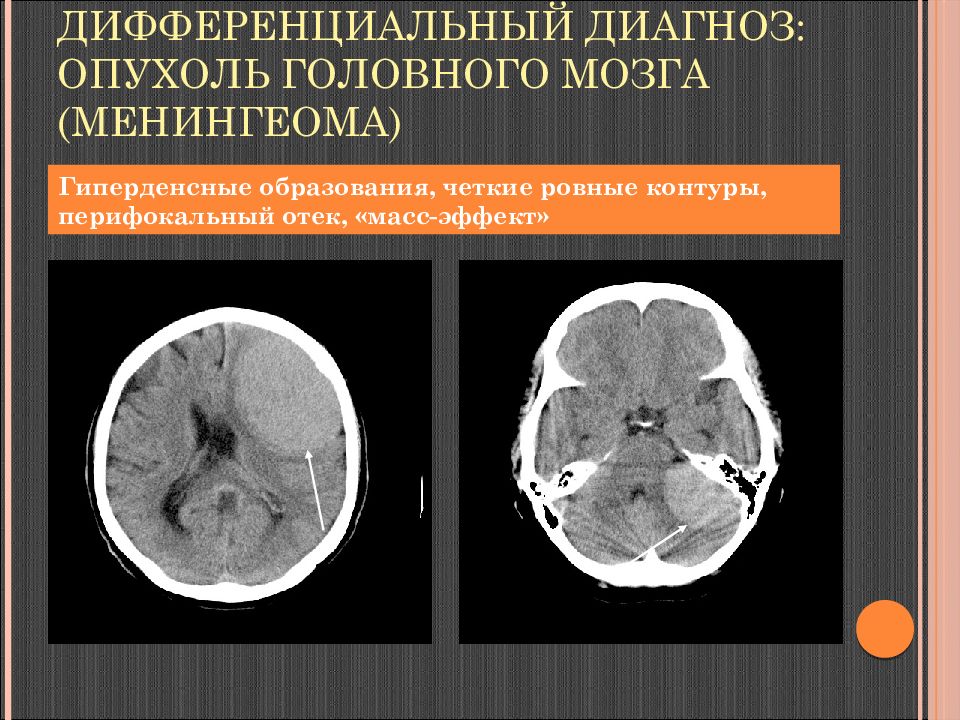
Слайд 117: Дифференциальный диагноз: опухоль головного мозга ( менингеома )
Гиперденсные образования, четкие ровные контуры, перифокальный отек, « масс-эффект »
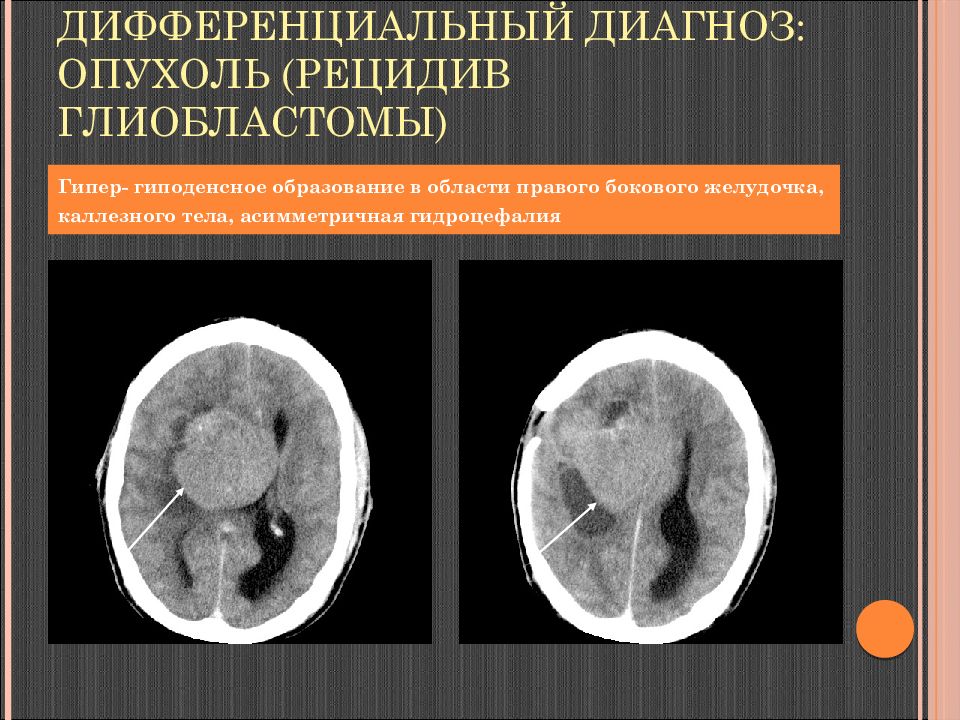
Слайд 118: Дифференциальный диагноз: опухоль (рецидив глиобластомы )
Гипер - гиподенсное образование в области правого бокового желудочка, каллезного тела, асимметричная гидроцефалия
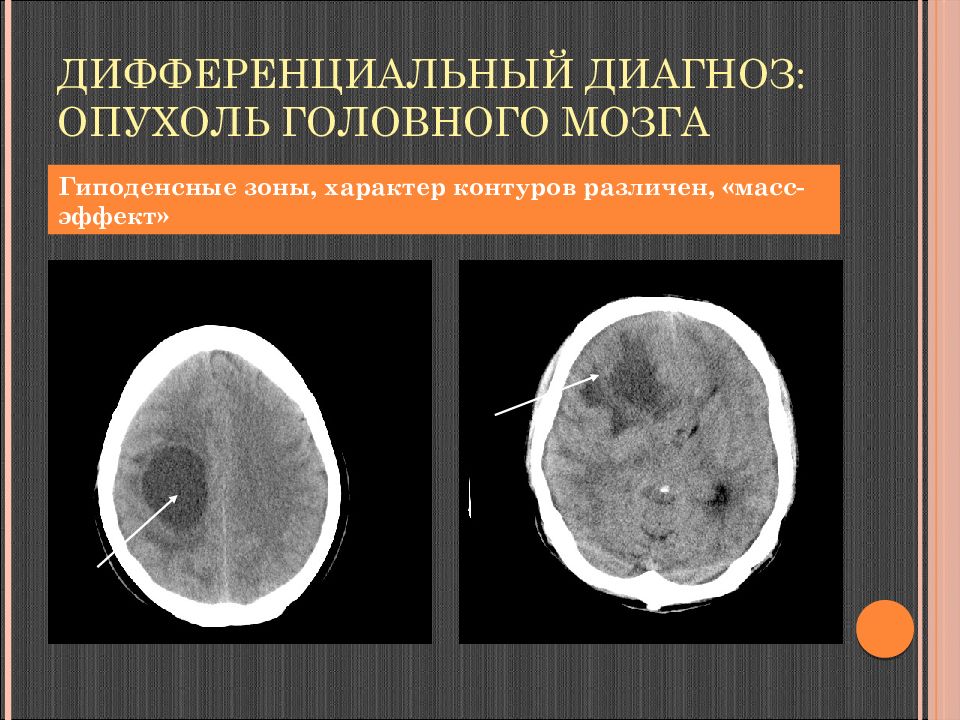
Слайд 119: Дифференциальный диагноз: опухоль головного мозга
Гиподенсные зоны, характер контуров различен, « масс-эффект »
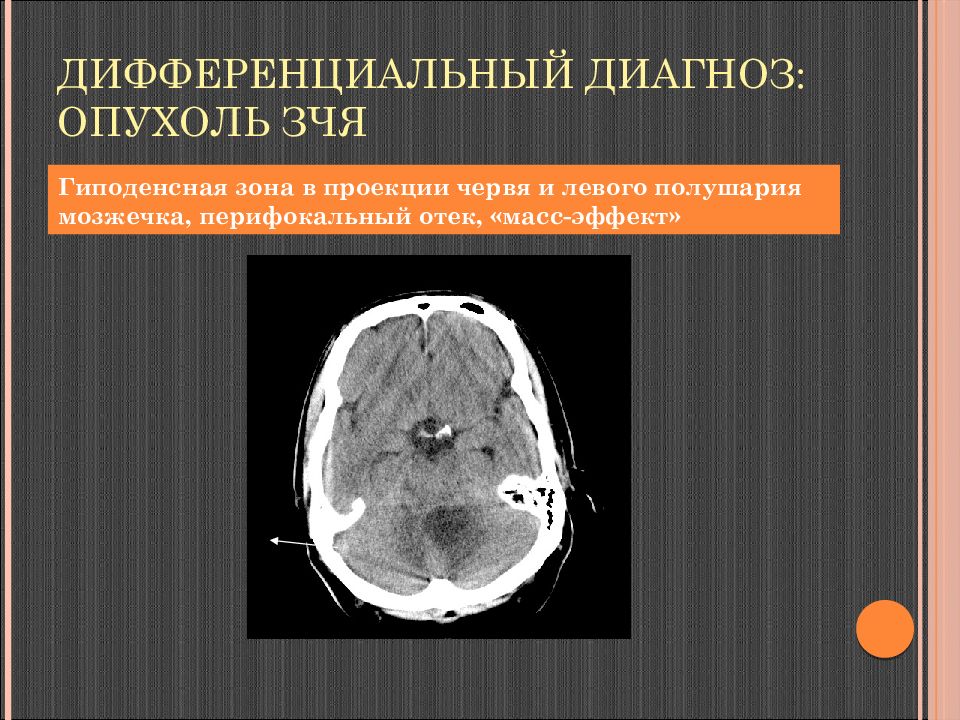
Слайд 120: Дифференциальный диагноз: опухоль ЗЧЯ
Гиподенсная зона в проекции червя и левого полушария мозжечка, перифокальный отек, « масс-эффект »
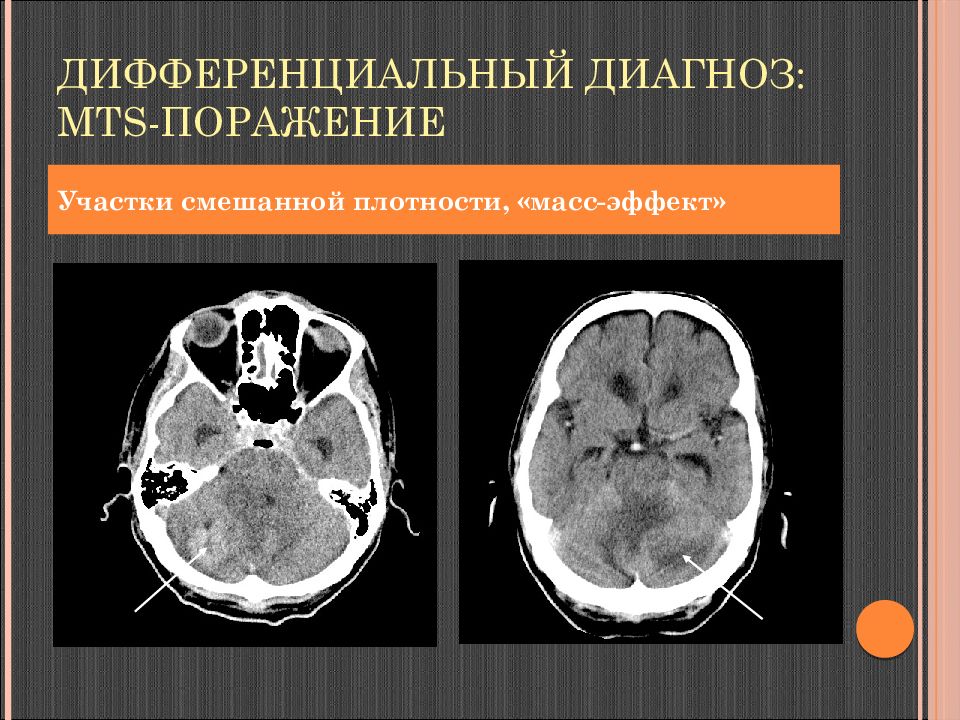
Слайд 121: Дифференциальный диагноз: mts - поражение
Участки смешанной плотности, «масс-эффект»
Слайд 122: Дифференциальный диагноз: mts -поражение
Участки смешанной плотности, «масс-эффект»